БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«Острые лейкозы. Агрунолоцитоз. Лимфопролиферативные заболевания»
МИНСК, 2008
Острые лейкозы
 | ||||||||||||||||||||
 | ||||||||||||||||||||
| ||||||||||||||||||||
|
| |||||||||||||||||||
| ||||||||||||||||||||
| ||||||||||||||||||||
В основе деления Л на острые и хронические лежит морфология клетки.
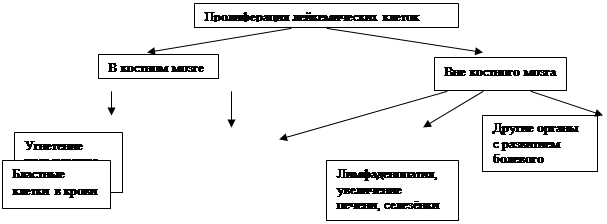
Острые лейкозы – гетерогенная группа опухолевых заболеваний, при которых костный мозг поражается бластами – морфологически незрелыми клетками, при этом вытесняются элементы кроветворения в костном мозге и инфильтрация бластами внутренних органов.
Частота встречаемости 5 на 100 000 населения в год
ЭТИОЛОГИЯ
Неизвестна
Предрасполагающие факторы:
Ø Ионизирующее излучение
Ø Химио- и радиотерапия других опухолей
Ø 20% ОЛ следствие курения
Ø Бензол
Ø При врождённых заболеваниях за счёт повышенной хромосомной нестабильности
Ø Т-клеточный вирус – 1
Ø Обменная (эндогенная) теория: накопление метаболитов триптофана и тирозина
ПАТОГЕНЕЗ
1) ОЛ - следствие мутации в генетическом материале кроветворной клетки, которая, размножаясь, образует опухолевый клон
2) Диссеминация опухолевых клеток – метастазирование по кроветворной системе
3) Опухолевая прогрессия – в её основе повышенная изменчивость хромосом и образование новых субклассов, из-за которых изменяются свойства опухоли
КЛАССИФИКАЦИЯ
ФАБ – классификация
I – Нелимфобластные, миелогенные (миелоидные) лейкозы, подразделяются на 8 типов
II – Лимфобластные – 3 типа
III – Миелопоэтические дисплазии или миелодиспластический синдром – 4 типа
Цитохимическая характеристика ОЛ
| Пероксидаза | Липиды | Гликоген | Нафтилэстераза | |
| ОЛЛ | -- | -- | + в виде гранул | -- |
| ОМЛ | + | + | + в диффузном виде | + |
| Недифференцированный лейкоз | -- | -- | -- | -- |
 | ||||||||||||
 | ||||||||||||
| ||||||||||||
|
| |||||||||||
ЛЕЧЕНИЕ
Основной принцип лечения – максимально полное удаление лейкозных клеток на всех этапах.
Стадии ОЛ:
· начальная
· разгара
· ремиссия полная, неполная
· рецидив
· терминальная
Есть 2 популяции клеток – пролиферирующая и непролиферирующая. Пролиферирующая находится в митотической фазе цикла, на неё действует полихимиотерапия. Определённые препараты действуют в определённые фазы цикла – 6-меркаптопурин, циклозан; некоторые на весь цикл – винкристин, циклофосфан, преднизолон.
Терапия должна быть:
n интенсивной, длительной
n сочетать циклоспецифические и циклонеспецифические препараты
!!Стабильная и длительная ремиссия – это 5 лет и более
Программа CALGB
Курс I – индукция ремиссии (4 нед). Препараты дают на мг/м2
Курс II – ранняя интенсификация (4 нед)
Курс III – ЦНС-профилактика и межкурсовая поддерживающая терапия (12 нед)
Курс IV – поздняя интенсификация (8 нед)
Курс V – длительная поддерживающая терапия (до 24 месяцев от момента установления диагноза)
Если есть рецидив или рефрактерные формы, используют специальные схемы – 5-дневная RACOP, COAP, COMP, а затем основная схема
Терапия нелимфобластного лейкоза – «7+3»: цитозин-арабинозид 7 дней, затем даунорубицин 3 дня
Препараты, применяемые для лечения ОЛ:
1) Алкилирующие соединения, нарушающие синтез НК - циклофосфан
2) Антиметаболиты – предшественники НК:
- 6-меркаптопурин
- метотрексат
3) Антимитотические средства – блокируют митоз в стадии метафазы путём денатурации тубулина
винкристин
4) Противоопухолевые а/б – антрациклины, подавляют синтез ДНК и РНК
рубомицин
5) Ферменты:
L-аспарагиназа разрушает L-аспарагин, т.к. у бластов в нём повышенная потребность
6) ГКС
- преднизолон 60 мг/м2
На фоне полихимиотерапии обязательна терапия прикрытия:
Ø А/б терапия
Ø Дезинтоксикационная терапия, включая гемосорбцию, плазмаферез
Ø Заместительная компонентная терапия при глубокой цитопении (переливание Эр-массы, тромбоцитов)
Ø Аллопуринол 600 мг/м2 из-за массивного клеточного распада
Ø Увеличение объёма жидкости до 3 литров
Ø Растворы АК и жировые эмульсии
Ø Профилактика вирусных и грибковых осложнений
Агранулоцитоз
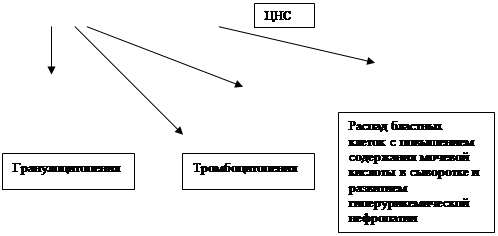
Агранулоцитоз – снижение уровня лейкоцитов ниже 1*109/л или уровня гранулоцитов ниже 0.75*109/л.
Нейтрофилы высвобождаются костным мозгом со скоростью около 7 млн/мин, живут 2-3 суток, составляют 60-70% от общих лейкоцитов крови.
Абсолютное число нейтрофилов – АЧН = лейкоциты*(% палочкоядерных + % сегментоядерных)*0.01
Главная функция этих клеток – фагоцитоз. Снижение содержания гранулоцитов в крови и нарушение их фагоцитарной способности приводит к повышенной восприимчивости к инфекциям.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
1. Миелотоксический агранулоцитоз – результат воздействия ИИ, цитостатиков
Механизмы: цитолитический, антиметаболический
2. Иммунный агранулоцитоз
- действие аутоАТ, имеющихся в организме (при СКВ)
- действие антител, синтезирующихся после принятия лекарственных препаратов, оказавшихся гаптенами (диакарб, амидопирин, аспирин, барбитураты, фенацетин, новокаинамид, левамизол, индометацин)
КЛИНИКА1) Инфекционный процесс с выраженной интоксикацией
2) Лихорадка с ознобом
3) Инфицированные язвы на слизистых и коже
4) Пневмонии
5) Энтеропатия (вплоть до некротической)
6) Лимфопрлиферативный синдром: лимфоаденопатия, увеличение печени и селезёнки
ЛЕЧЕНИЕ1. Госпитализация в условия изолятора
2. Создание асептических условий (УФО воздуха в палате, маски, бахилы)
3. Правильное питание – не провоцировать метеоризм, перевод на парентеральное питание по показаниям
4. Антибиотики широкого спектра действия, противогрибковые препараты, деконтаминация кишечника
5. Антибиотики широкого спектра действия, противогрибковые препараты, деконтаминация кишечника
6. ГКС при аутоиммуном А преднизолон 100 мг/сутки. При гаптеновом А ГКС противопоказаны
7. Лечение основного заболевания
8. Трансплантация костного мозга
9. Симптоматические средства
· противогрибковые препараты – амфотерецин В 1 мг/кг в/в 3 раза в неделю или интраконазол 5-10 мг/кг/сутки
· противовирусная терапия – ацикловир в/в по 5 мг/кг каждые 8 часов; орально – ганцикловир 3 г/сутки; Ig IVIG 0.5 г/кг в/в через день 3 раза в неделю
1. Применение рекомбинантных факторов роста (G-CSF, GM-CSF)
2. При ПХТ с метотрексатом в высоких дозах применяют лейковорин
3. Обработка полости рта дезинфицирующими растворами (хлоргексидин 0.05-0.12%, натрия гидрокарбонат)
ЛИМФОПРОЛИФЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ (ХРОНИЧЕСКИЙ ЛИМФОЛЕЙКОЗ, ПЛАЗМОЦИТОМА, ЛИМФОГРУЛЕМАТОЗ)
Все лимфопролиферативные заболевания имеют общее происхождение из клеток лимфатической системы (т.е. иммунной). К ним относятся:
• хронический лимфолейкоз (ХЛЛ);
• плазмоцитома;
• лимфогранулематоз (ЛГМ).
Хронический лимфолейкоз
ЭПИДЕМИОЛОГИЯ
• составляет 30% от всех лейкозов;
• заболеваемость: 3-35 на 100000;
• 20/100000 в возрасте старше 60 лет;
• М : Ж = 2 : 1;
• В-клеточный иммунофенотип обнаруживается в 96%, Т-клеточный – в 2,5%.
В 100% случаев обнаруживаются хромосомные абберации, в т.ч.: делеция длинного плеча 13-й хромосомы (55%), 11-й (18%). При Т-клеточном лейкозе – трисомия 7 пары хромосом.
| Стадия ХЛЛ | Клинические проявления | Продолжительность жизни |
| 0 | Т-лимфоцитоз | > 150 мес. |
| 1 | Лимфоцитоз и ЛАП | 100 мес. |
| 2 | Сплено- или гепатомегалия | 71 мес. |
| 3 | Анемия, Hb < 110 г/л, Ht < 33% | 19 мес. |
| 4 | Тромбоцитопения | 19 мес. |
Лимфоузлы размерами с грецкий орех, мягкие, тестоватой консистенции, не спаяны между собой, шея сглажена.
ОАК: лейкоцитоз, лимфоцитоз, есть пролимфоциты, ускоренная СОЭ, тени Гумпрехта, снижение уровня эритроцитов и гемоглобина, нейтрофилы – лишь 1-2%.
Тени Гумпрехта:
• характерный лабораторный признак ХЛЛ;
• представляют собой разрушенные ядра лимфоцитов;
• их количество не является показателем тяжести процесса (т.е. артефакт);
• в жидкой крови их нет, но есть на стекле (появляются при проведении по этому стеклу другим стеклом, в результате чего лимфоциты разрушаются);
• имеют диагностическое значение на ранних этапах.
Дифференциальная диагностика:
• проводится с другими заболеваниям лимфопролиферативной группы, такими как ЛГМ, макроглобулинемия Вальденстрема (макроглобулин – это пентамер IgM), плазмоцитома;
• решить: это лимфома с лейкемизацией или лейкоз с отсевом.
Осложнения:
• повышение восприимчивости к инфекциям: дефект иммунного ответа – нарушение взаимодействия Т- и В-лимфоцитов;
• при гиперплазии лимфатических фолликулов бронхиального дерева и инфильтрации опухолевыми клетками самой легочной ткани – ателектазы, нарушение вентиляции, а при присоединении анаэробной флоры – гангрена;
• частые флегмоны (в т.ч. от инъекций), присоединение внутрибольничных инфекций;
• плеврит (парапневмонический, туберкулезный);
• туберкулез (вследствие иммунодефицита);
• лимфатическая инфильтрация плевры; при разрыве лимфатического протока – хилоторакс;
• генерализованный герпес (вплоть до летального исхода);
• в терминальной стадии – саркомный рост (гипертермия, отдифференцировать от ТБ и др.);
• при инфильтрации паренхимы почек – ХПН;
• синдром цитолиза: гемолиз и анемия, ретикулоциты в крови, тромбоцитопения вплоть до геморрагического синдрома.
ЛЕЧЕНИЕ ХЛЛ
• первоначальная цитостатическая терапия:
при лейкоцитозе и умеренной ЛАП: лейкеран (хлорбутин) 4-10 мг 1 раз в день; контроль лейкоцитоза, размеров л/у; терапия поддержания: 4-8 мг через день – индукция клинической компенсации;
при умеренном лейкоцитозе и выраженной ЛАП: циклофосфан (эндоксан) 200-400 мг внутрь 1 раз в сутки; прерывистая терапия 200-300-400 мг 1 раз в день 10 дней внутрь (5 приемов), после двухнедельного перерыва – повторить курс.
• программы ПХТ ХЛЛ:
СНОР – циклофосфамид, винкристин, адриамицин, преднизолон;
СОР – циклофосфамид, винкристин, преднизолон;
САР – циклофосфамид, адриамицин, преднизолон;
М2 – циклофосфамид, кармустин, винкристин, мелфалан, преднизолон.
• флударабин (FAMP);
• новые препараты:
гемцитабин;
кладрибин (2-chlorodesoxyadenosine);
мабтера (ритуксимаб – химерные антитела против поверхностного В-клеточного CD20);
антитела Campath-1H (анти-CD52).
Парапротеинемические лейкозы – это опухоли, секретирующие моноклональные Ig или их фрагменты, хорошо выявляющиеся при электрофорезе.
Клинические особенности:
• синдром белковой патологии:
нефропатия (вторичный амилоидоз);
полинейропатия;
гипервискозность крови до комы;
нарушения гемостаза;
нарушения гуморального иммунитета;
гиперурикемический синдром (типа вторичной подагры).
Иммуноглобулин-секретирующие лимфомы:
• множественная миелома;
• солитарная плазмоцитома;
• макроглобулинемия Вальденстрема;
• лимфомы с моноклональной секрецией Ig;
• болезни тяжелых Ig;
• трудноклассифицируемые Ig-секретирующие опухоли.
•
ЛИТЕРАТУРА
1. Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
2. Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
3. Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
0 комментариев