Рак прямой кишки: течение и клиническая классификация
Течение рака прямой кишки отличается в большинстве случаев сравнительно медленным темпом. Длительность анамнеза до лечения колеблется в довольно широких пределах от 1–3 месяцев до 2 лет и более, составляя в среднем 11–12 мес. (С.А. Холдин). Продолжительность жизни без лечения, считая от обнаружения первого симптома, составляет в среднем около 2-х лет, но в некоторых случаях, у пожилых людей, может достигать 5 лет и более. В молодом и среднем возрасте течение несколько более быстрое, хотя и в очень молодом возрасте (до 20 лет) наблюдаются медленно (3–4 года) текущие коллоидные раки.
Течение болезни зависит от локализации: раки надампулярного отдела обычно текут медленнее, чем ампулярного, и долго остаются операбильными; опухоли, располагающиеся на передней стенке ампулы, текут быстрее, т.к. сравнительно скоро переходят на близко прилегающие органы мочевой и мочеполовой системы. Тип роста опухоли также сказывается на течении: экзофитные, грибовидные раки отличаются более медленным и длительным течением и сопровождаются частыми выделениями ма-лоизмененной или смешанной со слизью крови; эндофитные, язвенные текут быстрее, сопровождаются распадом, инфицированием, подъемом температуры, отделением сукровичной, разложившейся, дурно пахнущей жидкости. Диффузные раки длительно растут в поделизистом слое, долго остаются бессимптомными или сопровождаются учащенным стулом и отделением слизи; скиррозные протекают сравнительно медленно, вначале бессимптомно, а в дальнейшем с прогрессирующими затруднениями проходимости, перемежающимися запорами и поносами, тенезмами.
Течение рака прямой кишки может осложняться кровотечением и анемией, тромбозом мелких кровеносных сосудов с распадом опухоли, ее инфицированием, образованием лимфангитов, микроабсцессов, реже лимфаденитов и флегмон. Явления частичной непроходимости кишечника нередко осложняют течение рака прямой кишки, однако до полной непроходимости дело доходит только примерно в одном случае на 200 (преимущественно при раке ректо-сигмоидного отдела). Из других осложнений весьма редко при высоко расположенных раках наблюдается перфорация в брюшную полость, несколько чаще образуются свищи в пузырь или во влагалище. В далеко зашедших стадиях возможна диссеминация рака в отдаленные органы (печень, легкие, кости) и по брюшине с образованием асцита.
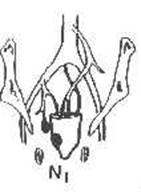
Клиническая классификация. Деление рака прямой кишки по стадиям имеет важное значение для выбора способа лечения и определения прогноза. В основу этого деления положена степень распространения опухоли. Принятая в СССР утвержденная Министерством здравоохранения классификация по стадиям представляется в следующем виде. 1-я стадия: небольшая, четко отграниченная, вполне подвижная опухоль или язва, локализующаяся на небольшом участке слизистой оболочки и в подслизистом слое кишки; регионарных метастазов нет. 2-я стадия:
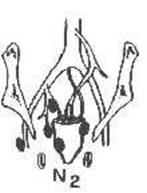
а) опухоль или язва занимает до половины окружности кишки, не выходя за пределы кишки, без метастазов;
б) опухоль того же или меньшего размера, с наличием одиночных подвижных регионарных метастазов. 3-я стадия:
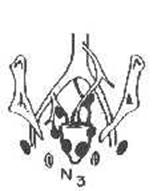
а) опухоль занимает более полуокружности кишки, прорастает стенку или спаяна с окружающими тканями и органами;
б) опухоль любых размеров с множественными метастазами в регионарные лимфатические узлы. 4-я стадия: обширная, распадающаяся, неподвижная опухоль, проросшая окружающие органы и ткани с регионарными или отдаленными метастазами.
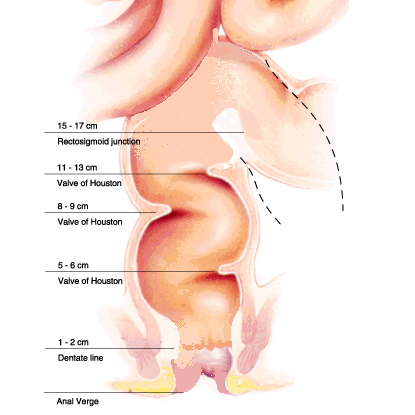
Диагностика рака прямой кишки в большинстве случаев не представляет больших трудностей. Не менее чем у 90% больных опухоль удается выявить путем пальцевого ощупывания в положении больного на спине с приведенными к животу ногами; у женщин следует одновременно вводить указательный палец во влагалище, а средний в прямую кишку. В некоторых случаях удобно производить пальцевое исследование в коленно-локтевом положении, а также в положении на боку. При высоко расположенных опухолях или для определения верхнего края опухоли выгоднее всего производить исследование в положении на корточках; при этом больной при натуживании приближает к исследующему пальцу опухоль, даже расположенную на высоте 10–14 см и впячивающуюся в просвет расширенной ампулы. Для рака прямой кишки характерны: плотная консистенция опухоли; язва с плотными краями; инфильтрация стенки кишки – плотного, иногда хрящеподобного характера, без четких границ; кольцевидное рубцовое сужение просвета; ригидность стенок ампулы и тенденция к сращению с соседними органами и тканями; резкое расширение пустой ампулы (при высоко расположенных стенозирующих опухолях); обнаружение следов крови или кровянисто-гнойных выделений на исследующем пальце. Для непосредственного осмотра опухоли, определения ее границ и особенно для выявления высоко расположенных опухолей следует пользоваться ректороманоскопией. Последняя дает возможность не только установить внешний вид опухоли представляющейся бугристой, темно-красной на фоне бледно-розовой, легко кровоточащей слизистой оболочки, но и позволяет выяснить границы опухоли, наличие дополнительных полипов, а иногда и второй раковой опухоли. При возникновении сомнений в природе опухоли и для уточнения диагноза наиболее доказательным методом является биопсия.
Отрицательное заключение, конечно, не исключает наличия рака, т.к. изъятый кусочек мог оказаться взятым не из опухоли, и только повторная биопсия может открыть истинную природу процесса. Осторожность нужна и при получении ответа о наличии доброкачественного процесса (полипа, язвенного проктита), т.к. сочетания их со злокачественной опухолью не редки.
Кусочек должен быть изъят из края опухоли с небольшим участком здоровой ткани под контролем глаза через ректоскопическую трубку с помощью удлиненного конхотома или путем электроэксцизии проволочной петлей. Место изъятия кусочка следует коагулировать или хотя бы смазать концентрированным карболовым раствором. Биопсия противопоказана при проникающих изъязвлениях, когда истонченная, воспалительно измененная стенка находится под угрозой перфорации. Следует быть осторожным при богатых сосудами, легко кровоточащих опухолях, при изредка встречающихся гемангиомах. Подозрение на меланобластому также заставляет отказаться от биопсии ввиду угрозы диссемипации опухоли. Существует и некоторая опасность обострения инфекции, всегда имеющейся в изъязвленной опухоли. Однако все эти опасности не могут преуменьшить значение биопсии, которую следует производить во всех случаях при наличии подозрения на рак и у всех больных, которым предстоит оперативное вмешательство. Опасность ускорения роста или диссеминации рака в результате биопсии несомненно преувеличена (если не считать меланобластому).
Для выявления высоко лежащих опухолей, а также и одновременно развившихся множественных полипов и других опухолей следует произвести рентгенологическое обследование с помощью контрастной клизмы (см. выше).
Дифференциальная диагностика между раком прямой кишки и геморроем легко разрешается при надлежащем опросе больного о характере кровянистых выделений и путем пальцевого исследования, которое следует обязательно производить даже при наличии видимых глазом геморроидальных узлов. Сочетание рака и геморроя отнюдь не представляет редкости. Отличить рак от колита и энтероколита легко при эндоскопическом исследовании. Но и здесь не следует забывать, что наряду с проктоколитом может существовать и рак. Специфические гранулемы (сифилитические, туберкулезные), болезнь Никола – Фавра иногда бывает трудно отличить от рака. Повторные биопсии из разных мест опухоли позволяют убедиться в характере заболевания. Точно так же гонорейные стриктуры могут вводить в заблуждение, и только повторное гистологическое исследование дает возможность исключить диагноз рака. Трудности встречаются и в дифференциальной диагностике между раком и доброкачественной опухолью и большими полипами прямой кишки, например ворсинчатого типа, а также при отличии первичного рака прямой кишки от нередко развивающихся вблизи ее передней стенки метастазов из рака яичников, рака желудка. Упомянутые приемы диагностики, последовательно и повторно проводимые, позволяют избежать ошибки.
Лечение рака прямой кишки – в основном хирургическое, применяют также и лучевое лечение.
Применяют следующие радикальные операции: резекции (иссечение части кишки с восстановлением непрерывности кишечника), экстирпации (иссечения пораженного отдела кишечника без восстановления его непрерывности) и ампутации (усечения низведенной кишки на уровне промежностно-крестцовой раны). По характеру доступа следует различать промежностно-крестцовые, брюшные и комбинированные (одно- и двухмоментные) операции.
Подготовка к операции начинается с устранения задержки каловых масс. При запорах и умеренном стенозе кишки сернокислая магнезия (10 –15% раствор столовыми ложками через 1–2 часа по 200–300 мл в день) или касторовое масло (ежедневно по 25–30 г.) в сочетании с ежедневными клизмами позволяют в течение 7 – 10 дней хорошо очистить толстую кишку, снизить воспалительные явления в кишечной стенке и брыжейке. Одновременно назначается содержащая мало шлаков, но полноценная диета. При более выраженном стенозе приходится начать с колостомии и отмывки застоявшихся каловых масс. За 2–3 дня до операции и после нее, особенно при наличии воспалительных явлений в параректальной клетчатке, используют антибиотики (стрептомицин, колимицин, пенициллин) и сульфаниламидные препараты. При наличии анемии производят одно- или двукратное переливание 200–250 мл крови до операции, а также во время вмешательства. Тщательное изучение состояния внутренних органов, особенно мочевой системы, печени, сердечнососудистой системы и органов дыхания, и подготовка психики больного к большой операции, связанной нередко с необходимостью жертвовать замыкательной функцией заднего прохода, являются важными условиями успеха.
В обезболивании при операциях на прямой кишке достигнуты за последние годы большие успехи. При обширных вмешательствах по поводу рака прямой кишки большинство хирургов предпочитает теперь интратрахеальный наркоз, эфирно-кислородный или закисью азота с кислородом и с применением релаксантов и управляемого дыхания, а также с использованием в премедикации невроплегичесипх препаратов в небольших дозах (до 25 мг аминазина). Нередко такой наркоз сочетается с искусственной гипотонией, причем при одномоментных комбинированных операциях он проводится так же, как и операция, в два этапа; наркоз, ведущийся на не слишком глубоком уровне, к концу первого этапа значительно уменьшается во избежание резкого падения артериального давления при переводе больного из положения Тренделенбурга в гинекологическое; перед этим больному вводят внутривенно 5–10 мл 2% раствора тиопентала натрия и мышечные релаксанты короткого действия; во время второго этапа наркоз поддерживают на не слишком глубоком уровне, и максимальное артериальное давление не снижается ниже 80 мм рт. ст. (И.А. Фрид, Л.В. Лебедев). Многие отечественные и зарубежные хирурги широко пользуются спинномозговой анестезией [Г.М. Мухадзе, Б.А. Петров; М.С. Солдатенков, 1958; Бэкон, Лейхи, комбинируя ее с легким наркозом закисью азота или внутривенным капельным введением барбитуратов.
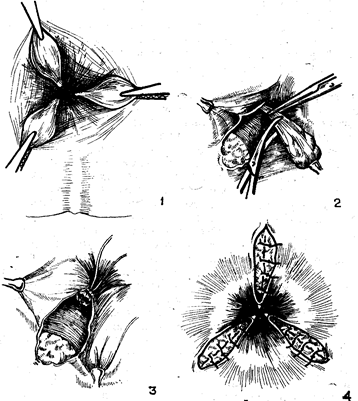
Промежностная ампутация прямой кишки – простое, недостаточно радикальное вмешательство, впервые произведена в 1826 г. Лисфранком; в настоящее время применяется лишь в редких случаях, при небольших опухолях нижнеампулярной и анальной частей кишки. После зашивания заднего прохода окаймляют его овальным разрезом, мобилизуют кишку путем пересечения клетчатки, мышцы, поднимающей задний проход, и фасций, вскрывают брюшину, низводят кишку, обшив ее брюшиной возможно выше, и отсекают на уровне кожи, подшив к краям раны низведенную кишку. К такого рода операции прибегают лишь в редких случаях при наличии противопоказаний к более обширному вмешательству.
Более радикальна операция крестцово-промежностной ампутации. Для лучшего доступа и удаления большего участка кишки с позадикишечной клетчаткой производят в положении больного на животе с опущенными ногами резекцию копчика и IV–V крестцовых позвонков. Отслаивают сзади собственную фасцию кишки с клетчаткой и проходящими в ней кровеносными и лимфатическими сосудами, перевязывают возможно выше верхние прямокишечные сосуды и, низведя возможно ниже кишку, обшивают ее брюшиной и подшивают к краям крестцовой раны для образования постоянного крестцового ануса. Хотя при этой операции можно убрать и более значительный отрезок кишки с ближайшими лимфатическими узлами, все же она недостаточно радикальна, т. к. остаются неудаленные лимфатические узлы по ходу верхней прямокишечной артерии, лежащие выше крестцового мыса, и поэтому она сейчас мало применяется.
Внутрибрюшные операции применимы лишь при высоком расположении опухоли (верхнеампулярный и надампулярный отделы). В этих случаях после отслойки кишки с собственной фасцией от стенок таза удается мобилизовать и удлинить прямую кишку и произвести внутрибрюшную резекцию пораженной части кишки с восстановлением непрерывности кишечника соустьем конец в конец. Эта операция может быть выполнена в двух вариантах: с сохранением целости верхних прямокишечных сосудов (при опухолях дистальной части сигмы) и с пересечением верхней прямокишечной артерии у места ее отхождения от нижней брыжеечной артерии и внизу на уровне пересечения кишки. Операции эти с большим успехом могут быть осуществлены электрохирургическим методом с применением гофрирующих клемм, благодаря чему исключается соприкосновение с содержимым кишечника и слизистой оболочкой и тем самым снижается опасность загрязнения брюшной полости и развития перитонита. Гемостаз в момент пересечения кишечных стенок достигается применением электроножа или дополнительно последующей электрокоагуляцией. Соустье конец в конец зашивают двурядным швом, опускают в малый таз и прикрывают восстановленной тазовой брюшиной. Полость малого таза дренируют книзу через небольшой разрез на уровне верхушки копчика. При невозможности соединения приводящего и отводящего отрезков в глубине малого таза операция может быть закончена выведением приводящего отрезка кишки в левую подвздошную область в виде противоестественного заднего прохода, а периферический отрезок может быть закрыт путем инвагинации и прикрыт тазовой брюшиной (экстирпация по Гартману). Из одномоментных комбинированных операций чаще всего применяются брюшно-промежностная экстирпация и брюшно-анальная резекция. Брюшно-промежностная экстирпация начинается с лирообразного разреза тазовой брюшины вокруг кишки и мобилизации ее вниз вместе с собственной фасцией до диафрагмы таза. После перевязки верхней прямокишечной артерии у самого отхождения ее от нижней брыжеечной рассекают брыжейку и пересекают сигмовидную кишку между двумя кисетными швами, погружают периферический отрезок в малый таз и восстанавливают целость тазовой брюшины. Центральный конец кишки выводят в виде одноствольного противоестественного заднего прохода в левой подвздошной области и брюшную полость закрывают наглухо, а периферический отрезок удаляют снизу из овального разреза, окаймляющего зашитый анус. Рану выполняют тампонами с мазью Вишневского.
При верхнеампулярных и надампулярных опухолях можно сохранить сфинктер, выполняя брюшно-анальную резекцию. После мобилизации кишки и пересечения верхней прямокишечной артерии и 1–2 нижних сигмовидных ветвей (с сохранением целости краевых дуг) кишку опускают в малый таз возможно глубже и обшивают брюшиной, а затем извлекают спицу через растянутый задний проход после рассечения слизистой оболочки над сфинктером. Низведенную и протянутую кишку подшивают к краям слизистой оболочки анального канала и отсекают на уровне наложенной ранее опознавательной лигатуры в месте надежного кровоснабжения кишки.
У престарелых, ослабленных или очень тучных людей, а также при выраженной непроходимости и невозможности разгрузки кишечника до вмешательства приходится разделить операцию на два этапа: раньше производят наложение двуствольного противоестественного заднего прохода, а через 2–3 недели после разгрузки кишечника–крестцово-промежностную экстирпацию.
Из всех описанных типов операций более радикальными и рациональными следует признать комбинированные одномоментные брюшно-промежностную экстирпацию и брюшно-анальную резекцию. Они создают наилучшие возможности для выявления степени распространения опухоли и ее метастазов, для их максимально радикального удаления и для обеспечения надежного гемостаза и полноценного кровоснабжения кишки, низводимой или выводимой для противоестественного заднего прохода.
При опухолях нижнеампулярного и анального отделов наилучшим типом операции является одномоментная брюшно-промежностная экстирпация.
При опухолях, расположенных выше 6 см от входа в кишку, при отсутствии блокады путей оттока лимфы и достаточной длине
Выведение концевого отдела кишечника за пределы брюшной полости при экстирпации и брюшно-анальной резекции и низведение соустья в малый таз при внутрибрюшных резекциях устраняют угрозу перитонита. Комбинированные одномоментные операции (экстирпация и резекция) получили в последнее время большое распространение в советских клиниках (С.И. Спасокукоцкий, В.Р. Брайцев, Н.Н. Петров, А.А. Вишневский, Б.А. Петров, Л.М. Нисневич, А.И. Кожевников, С.А. Холдин).
Однако не следует пользоваться одним п тем же видом операции для раков различной локализации и разной степени распространения. Необходимо выбрать наиболее рациональный вид вмешательства сигмовидной кишки может быть применена сберегательная операция типа брюшно-анальной резекции с протягиванием через анальный канал.
При опухолях ректосигмоидного отдела может быть выполнена внутрибрюшная резекция, лучше всего с пересечением верхних прямокишечных сосудов, а при ее невыполнимости – брюшная экстирпация по Гартману.
При невозможности разгрузить кишечник, особенно у ослабленных и тучных больных, целесообразно прибегнуть к двумоментной брюшно-крестцовой экстирпации.
Из осложнений, возникающих после этих больших и травматичных вмешательств, наибольшее значение имеют воспаление брюшины или тазовой клетчатки на почве загрязнения содержимым кишечника или из пересеченных лимфатических путей; некроз низведенной кишки вследствие недостаточного кровоснабжения, а также частые осложнения со стороны мочевых органов на почве задержки мочеиспускания и вынужденной многократной катетеризации и связанного с этим цистита, а иногда и пиелита. Нередко возникают каловые свищи, особенно после резекции кишки. Все эти осложнения требуют внимательного ухода и своевременной борьбы с инфекцией с помощью сульфаниламидных препаратов и антибиотиков, вводимых как за 2–3 дня до операции, так и непосредственно после нее и в периоде развития осложнения. Хорошее дренирование раневой полости, своевременное вскрытие затеков и орошение раны перекисью водорода, слабым раствором марганцовокислого калия, систематический надзор за функцией мочевого пузыря являются обязательными условиями послеоперационного ухода.
Непосредственные результаты радикальных операций на прямой кишке за последние годы значительно улучшились. Летальность после них колеблется, по данным отечественных и зарубежных клиник, в пределах 2–10%, причем комбинированные сберегательные операции, приобретающие все больше сторонников, дают сравнительно более низкую летальность – в среднем около 5% (С.А. Холдин).
Отдаленные результаты лечения рака прямой кишки также улучшились за последнее время. Стойкое пятилетнее излечение достигается у 33–50% больных, перенесших радикальную операцию. При этом у больных, оперированных при отсутствии метастазов в регионарных лимф, узлах, процент стойкого пятилетнего излечения достигает 55–80%, а при обнаружении метастазов в удаленном препарате количество проживших свыше 5 лет составляет всего 16–20%. Т.о., прогноз при этом заболевании в случаях ограниченного распространения опухоли оказывается довольно благоприятным. К сожалению, далеко не все больные поступают в таком периоде заболевания, и операбильность при раке прямой кишки еще недостаточно высока [составляла, по данным Института онкологии АМН СССР за 1952–1955 гг., по отношению к обратившимся только 42,1% и по отношению к принятым в стационар 76,3% (С.А. Холдин)]. Несомненно, правильная информация населения о признаках опухолевых заболеваний прямой кишки и использование врачами современных методов исследования будут содействовать более раннему выявлению и повышению операбильности при раке прямой кишки.
Похожие работы
... важное значение в обследовании больных колоректальным раком. Они позволяют определить: размеры, форму и локализацию опухоли; распознать ее прорастание опухоли в окружающие органы и ткани; проводить дифференциальную диагностику рака с другими заболеваниями толстой кишки; выявлять синхронные злокачественные или доброкачественные новообразования ободочной кишки; диагностировать различные осложнения ...
... нижней полой вен). Иннервация прямой кишки осуществляется симпатическими, парасимпатическими и чувствительными волокнами. Симпатические волокна, возникающие из нижнего брыжеечного и аортального сплетений, достигают прямой кишки в основном двумя путями: 1. В составе верхнего прямокишечного сплетения, расположенного вокруг одноименной артерии; 2. В составе правого и левого ...
... , лечение. Хронический парапроктит (свищи). Классификация, клиника, лечение. II. ЛИТЕРАТУРА Аминев А. М. Руководство по проктологии. – Куйбышев, 1965. Аминев А. М. Геморрой. Куйбышев, – 1959. Аминев А. М. Парапроктиты. Москва, 1958. Брайцев В. Р. Заболевания прямой кишки. – Москва, 1955. Клинические очерки оперативной хирургии (под ред. акад Бакулева А. Н.). Москва, 1952. Лекция по ...
... основанием наружу - операция Габриэля. 2. При экстрасфинктерных свищах производят иссечение всего свища и низведение слизистой. Опухолевые заболевания прямой толстой кишки. Эпидемиология. Колоректальный рак составляет 15% от всех впервые диагностированных злокачественных опухолей все локализаций, и 30% из этого числа составляет рак прямой кишки. Каждый год в США отмечается около 150 тысяч ...
0 комментариев