Студент 112 гр. факультета управления и информатики Московского Государственного Университета Культуры Мещерякова Олега
СУЖЕНИЕ ЛЕВОГО ПРЕДСЕРДНО-ЖЕЛУДОЧКОВОГО ОТВЕРСТИЯ (МИТРАЛЬНЫЙ СТЕНОЗ)
Митральный стеноз, как правило, имеет ревматическое происхождение, хотя у 1/3 больных в анамнезе нет указаний на острый ревматический полиартрит. Створки клапана обычно утолщены, сращены между собой; иногда эти сращения выражены нерезко и относительно легко разделяются при оперативном вмешательстве. Эта форма стеноза носит название "пиджачной петли". В других случаях сращение створок клапана сопровождается выраженными склеротическими процессами с обезображиванием подклапанного аппарата, который не подлежит простой комиссуротомии. При этом митральное отверстие превращается в канал воронкообразной формы, стенки которого образуются створками клапана и припаянными к ним сосочковыми мышцами. Такой стеноз сравнивают с "рыбьим ртом". Последняя форма стеноза требует протезирования митрального клапана. Ограничению подвижности створок способствует также кальцификация клапана. Митральный стеноз нередко сопровождается и митральной недостаточностью, хотя у 1/3 больных с этим пороком бывает "чистое" сужение. Женщины составляют 75% больных митральным стенозом.
В отдельных случаях этот порок является врожденным, сочетается с другими врожденными пороками. Поражение эндокарда другой природы обычно не сопровождается развитием выраженного митрального стеноза, однако у отдельных больных, например, при адекватно леченном инфекционном эндокардите, могут определяться отдельные признаки нерезкого сужения атриовентрикулярного отверстия без выраженного нарушения внутрисердечной гемодинамики.
В норме площадь митрального отверстия составляет 4— 6 см2. При уменьшении этой площади вдвое достаточное наполнение кровью левого желудочка происходит лишь при повышении давления в левом предсердии. При уменьшении площади митрального отверстия до 1 см давление в левом предсердии достигает 20 мм рт. ст. В свою очередь, повышение давления в левом предсердии и в легочных венах приводит к повышению давления в легочной артерии (легочной гипертензии). Умеренное повышение давления в легочной артерии может происходить в результате пассивной передачи давления из левого предсердия и легочных вен на артериальное русло легких. Более значительное повышение давления в легочной артерии обусловлено рефлекторно вызываемым спазмом артериол легких из-за повышения давления в устьях легочных вен и левом предсердии. При длительно существующей легочной гипертензии возникают органические склеротические изменения артериол с их облитерацией. Они необратимы и стойко поддерживают высокий уровень легочной гипертензии даже после устранения стеноза. Нарушения внутрисердечной гемодинамики при этом пороке характеризуются прежде всего некоторым расширением и гипертрофией левого предсердия и, одновременно, гипертрофией правых отделов сердца. В случаях чистого митрального стеноза левый желудочек практически не страдает, и его изменения указывают на митральную недостаточность или другое сопутствующее заболевание сердца.
Клиническая картина. Заболевание длительно может оставаться почти бессимптомным и обнаруживаться при случайном врачебном осмотре. При достаточно выраженном стенозе, на тон или ином этапе заболевания, прежде всего появляется одышка при физическом напряжении, а затем и в покое. Одновременно могут быть кашель, кровохарканье, сердцебиение с тахикардией, нарушение ритма сердца в виде экстрасистолии, мерцательной аритмии. В более тяжелых случаях митрального стеноза периодически может возникать отек легких в результате значительного повышения давления в малом круге кровообращения, например, при физическом напряжении. Приблизительно у 1/10 больных отмечаются упорные боли в области сердца, обычно в связи с выраженной легочной гипертензией.
При осмотре больного с митральным стенозом выявляется акроцианоз, нередко своеобразный румянец на щеках. Больные обычно выглядят моложе своего возраста. На верхушке сердца может пальпироваться своеобразное дрожание, соответствующее диастолическому шуму при аускульптации сердца (так называемое, мурлыканье). В подложечной области, при достаточно выраженной гипертрофии правого сердца, возможна пульсация. При перкуссии сердца его верхняя граница определяется не по нижнему, а по верхнему краю III ребра или во втором межреберье. При аускульптации на верхушке выслушивается хлопающий I тон; через 0,06— 0,12 с после II тона определяется добавочный тон открытия митрального клапана. Для порока характерен диастолический шум, более интенсивный в начале диастолы, или чаще в пресистоле, в момент сокращения предсердий.
При мерцательной аритмии пресистолический шум исчезает. При синусовом ритме шум может выслушиваться только перед I тоном (пресистолический). У некоторых больных при митральном стенозе шумы в сердце отсутствуют, могут не, определяться и указанные изменения тонов сердца ("молчаливый" митральный стеноз), что обычно встречается при незначительном сужении отверстия. Но и в таких случаях выслушивание после физической нагрузки в положении больного на левом боку может выявить типичные аускульптативные признаки митрального стеноза. Аускультативная симптоматика бывает атипичной и при выраженном, далеко зашедшем митральном стенозе, особенно при мерцательной аритмии и сердечной недостаточности, когда замедление кровотока через суженное митральное отверстие приводит к исчезновению характерного шума. Уменьшению тока крови через левое предсердно-желудочковое отверстие способствует и большой тромб в левом предсердии. При чистом митральном стенозе может быть также мягкий систолический шум I— II степени громкости, который лучше всего выслушивается на верхушке сердца и вдоль левого края грудины. По-видимому, это шум изгнания, связанный с большими изменениями подклапанного аппарата сердца. Возможен акцент II тона на легочной артерии. При высокой легочной гипертензии во втором межреберье слева иногда прослушивается диастолический шум— шум Грехема Стилла, обусловленный регургитацией крови из легочной артерии в правый желудочек при относительной недостаточности клапана легочной артерии в связи с выраженной легочной гипертензией. Также может выслушиваться систолический тон изгнания над легочной артерией. Эти феномены обычно возникают тогда, когда давление в легочной артерии в 2- 3 раза превышает норму. При этом часто развивается и относительная недостаточность трехстворчатого клапана, которая проявляется грубым систолическим шумом в области абсолютной тупости сердца у края грудины. Этот шум усиливается на вдохе и уменьшается во время форсированного выдоха.
На ранней стадии заболевания рентгенологические изменения могут отсутствовать. Начальные рентгенологические признаки митрального стеноза выявляются при исследовании больного в косых положениях с приемом бария. Наблюдается отклонение пищевода на уровне левого предсердия по крутой дуге радиусом 4— 5 см. На более поздних стадиях, в типичных случаях отмечается расширение второй и третьей дуг левого контура сердца. При тяжелом митральном стенозе определяются увеличение всех камер сердца и сосудов выше сужения, кальцификация створок митрального клапана.
На ЭКГ выявляют расширение и зазубренность зуба Р в I и II отведениях, что указывает на перегрузку и гипертрофию левого предсердия. В дальнейшем, в связи с прогрессированием гипертрофии правого желудочка, отмечается тенденция к правому типу ЭКГ, увеличение зубца R в правых грудных отведениях и другие изменения. Нередко, иногда уже на ранних стадиях митрального стеноза, возникает мерцательная аритмия.
Эхокардиография является наиболее чувствительным и специфичным неинвазивным методом диагностики митрального стеноза. При записи в М-режиме обнаруживают отсутствие существенного разделения в диастолу передней и задней створок митрального клапана, однонаправленное их движение, снижение скорости прикрытия передней створки, увеличение левого предсердия при нормальном размере левого желудочка. Выявляются также деформация, утолщение, кальцификация створок.
После появления признаков нарушения кровообращения, на фоне лекарственной терапии через 5 лет, умирает до половины больных.
Диагностика и дифференциальная диагностика. В практической деятельности врача распознавание митрального стеноза основывается прежде всего на аускультативных данных. Однако в ряде случаев его аускульптативные признаки (диастолический шум на верхушке, хлопающий I тон, тон открытия) могут отсутствовать. Это часто бывает у лиц пожилого возраста, при мерцательной аритмии и, особенно при сочетании этих факторов. В таких случаях мысль о возможности митрального стеноза может возникнуть при выслушивании лишь тона открытия митрального клапана, выраженной правограмме на ЭКГ и типичной для этого порока конфигурации сердца. Причиной атипичности аускультативной картины могут быть как слабая выраженность митрального стеноза, так и значительное изменение сердечной мышцы в результате ИБС.
Наряду с этим, аускулътативные признаки, характерные для митрального стеноза, могут появиться при ряде других патологических состояний. Так, пресистолический шум на верхушке сердца иногда определяют при недостаточности клапана аорты (шум Флинта), при стенозе трехстворчатого клапана, когда шум может отчетливо выслушиваться и в проекции митрального клапана; при тяжелой легочной гипертензии различного происхождения, наряду с шумом Грехема Стилла.
Наиболее трудной бывает дифференциальная диагностика митрального стеноза с миксомой левого предсердия, при которой может выслушиваться не только диастолический шум с пресистолическим усилием, но и хлопающий I тон на верхушке и тон открытия митрального клапана. Тон открытия митрального клапана можно смешать с дополнительным тоном в диастоле при констриктивном перикардите. Громкий I тон наблюдается при тиреотоксикозе и других состояниях, сопровождающихся гиперкинетическим кровообращением, что при тахикардии и систолическом шуме может вызвать подозрение на митральный порок. При длительной легочной гипертензии у больных с митральным стенозом расширение легочной артерии иногда приводит к возникновению ее аневризмы.
После своевременно проведенной закрытой комиссуротомии частой причиной ухудшения состояния больного является развитие митрального рестеноза. Повторные операции в связи с этим производятся у 1/3 больных, истинная же частота ре-стенозов - по некоторым оценкам встречается у 2/3 больных. По-видимому, главной причиной рестеноза является рецидивирование ревматического процесса, но не исключается неполное разделение комиссур при пальцевой комиссуротомии.
В течении митрального стеноза выделяют три периода. В первом периоде, при котором степень сужения умеренная, достигается полная компенсация порока гипертрофированным левым предсердием. При этом могут сохраняться работоспособность и отсутствовать какие-либо жалобы. Во втором периоде, когда гипертрофированное левое предсердие уже не может полностью компенсировать нарушение внутрисердечной гемодинамики, возникают те или иные признаки застоя в малом круге кровообращения. Вначале сердцебиение, одышка, кашель (иногда с примесью крови в мокроте) возникают лишь при физической нагрузке. В некоторых случаях возможно появление длительных болей типа кардиалгии. Одышка и цианоз имеют тенденцию к нарастанию. В третьем периоде, при легочной гипертонии, развиваются гипертрофия и дилатация правого желудочка. Появляются характерные симптомы правожелудочковой недостаточности, набухание шейных вен, увеличение печени, отеки, асцит, гидроторакс; нарастает истощение.
НЕДОСТАТОЧНОСТЬ МИТРАЛЬНОГО КЛАПАНА
В отличие от митрального стеноза, митральная недостаточность может возникнуть в результате многих причин. Наиболее тяжелое поражение самих створок митрального клапана с развитием выраженной регургитации встречается в основном при ревматизме (чаще в сочетании с сужением левого венозного отверстия), инфекционном эндокардите, реже— при разрывах створок в результате травмы или спонтанных. Поражение митрального клапана с его недостаточнотью может быть также при ряде системных заболеваний: системной красной волчанке, ревматоидном артрите, системной склеродермии, эозинофильном эндокардите Леффлера и др. Обычно при этих заболеваниях регургитация через митральное отверстие невелика, лишь в редких случаях она бывает значительной и тоща требует даже протезирования клапана. Изменение створок митрального клапана с его недостаточностью, в сочетании с другими дефектами, может быть проявлением врожденного порока сердца. Иногда повреждение створок является следствием системного дефекта соединительной ткани, например, при синдромах Элерса— Данло, Марфана.
К митральной недостаточности без патологии створок клапана может приводить изменение хорд: их отрыв, удлинение, укорочение и врожденное неправильное расположение, а также - повреждение папиллярных мышц.
Митральная недостаточность возникает также в результате расширения полости левого желудочка и фиброзного кольца митрального клапана без повреждения клапанного аппарата (так называемая, относительная митральная недостаточность). Это возможно при поражении миокарда левого желудочка в результате прогрессирования артериальной гипертензии, аортальных пороков сердца, атеросклеротического кардиосклероза, застойкой кардиомиопатии, тяжелых миокардитов.
При значительной митральной недостаточности наблюдаются следующие расстройства внутрисердечной гемодинамики. Уже в начале систолы, до открытия створок аортального клапана, в результате повышения давления в левом желудочке, происходит возврат крови в левое предсердие. Он продолжается в течение всей систолы желудочка. Величина регургитации крови в левое предсердие зависит от размеров клапанного дефекта, градиента давления в левом желудочке и левом предсердии. В тяжелых случаях она может достигнуть 50— 75% общего выброса крови из левого желудочка. Это приводит к увеличению диастолического давления в левом предсердии. Его объем также увеличивается, что сопровождается большим наполнением левого желудочка в диастолу с увеличением его конечного диастолического объема. Такая повышенная нагрузка на левый желудочек и левое предсердие приводит к дилатации камер и гипертрофии их миокарда. Таким образом, в результате митральной недостаточности увеличивается нагрузка левых камер сердца. Повышение давления в левом предсердии вызывает переполнение венозного отдела малого круга кровообращения и застойные явления в нем.
Для прогноза у больного митральной недостаточностью имеет значение не только выраженность застойной недостаточности кровообращения, но и состояние миокарда левого желудочка, которое можно оценить по его конечному систолическому объему. При нормальном конечном систолическом объеме (30 мл/м2) или его умеренном увеличении (до 90 мл/м2) больные обычно хорошо переносят операцию протезирования митрального клапана. При значительном увеличении конечного систолического объема прогноз существенно ухудшается.
Клиническая картина. Проявление митральной недостаточности широко варьирует и зависит в основном от степени повреждения клапана и выраженности регургитации в левое предсердие. Тяжелое поражение клапана с чистой митральной недостаточностью наблюдается относительно редко. При регургитации 25— 50% выявляются признаки расширения левых камер сердца и сердечная недостаточность. При небольшой регургитации, обусловленной незначительным повреждением створок митрального клапана или чаще другими факторами, определяются только систолический шум на верхушке сердца и небольшая гипертрофия левого желудочка, а другие объективные признаки и жалобы у больных могут отсутствовать.
Жалобы больных при митральной недостаточности бывают связаны с сердечной недостаточностью, прежде всего с застоем в малом круге кровообращения. Отмечаются сердцебиение и одышка. сначала при физическом напряжении. Острая сердечная недостаточность с отеком легкого бывает значительно реже, чем при митральном стенозе, так же как и кровохарканье. Застойные явления в большом круге кровообращения (увеличение печени, отеки) появляются поздно, прежде всего у больных с мерцательной аритмией. При исследовании сердца отмечают гипертрофию и дилатации левого желудочка, левого предсердия, а позже, и правого желудочка: верхушечный толчок несколько усилен и смещен влево, иногда вниз, верхняя граница сердца - по верхнему краю III ребра. Изменение размеров камер сердца сердца особенно четко выявляется при рентгеновском исследовании. При выраженной митральной недостаточности увеличено левое предсердие, что еще более четко выявляется в косых положениях с одновременный приемом бария. В отличие от митрального стеноза, пищевод отклоняется кзади предсердием по дуге большого радиуса (8— 10 см).
Диагностика и дифференциальная диагностика . Чаще всего подозрение на митральную недостаточность возникает при аускультации сердца. При выраженной регургитации вследствие повреждения клапанов, I тон на верхушке обычно ослаблен. У большинства больных имеется систолический шум, начинающийся сразу за I тоном; он продолжается в течение всей систолы. Шум чаще всего убывающий или постоянный по интенсивности, дующий. Зона выслушивания шума распространяется в подмышечную область, реже - в подлопаточное пространство, иногда шум проводится и в строну грудины, и даже до точки аорты, что обычно связано с аномалией задней створки митрального клапана. Громкость систолического шума не зависит от выраженности митральной регургитации. Более того, при наиболее выраженной недостаточности митрального клапана, - шум может быть довольно мягким и даже отсутствовать. Систолический шум ревматической митральной недостаточности мало изменяется при дыхании, чем отличается от систолического шума, вызванного недостаточностью трехстворчатого клапана, который усиливается при глубоком вдохе и ослабевает при выдохе. При незначительной митральной недостаточности систолический шум может выслушиваться только во второй половине систолы, как и при пролапсе митрального клапана. Систолический шум на верхушке при митральной регургитации напоминает шум при дефекте межжелудочковой перегородки, однако, последний более громок у левого края грудины и иногда сопровождается систолическим дрожанием в той же области.
У больных с остроразвившейся митральной регургитацией в результате отрыва хорды задней створки митрального клапана, иногда возникает отек легких, при этом возвратная струя крови может приводить к появлению систолического шума, наиболее выраженного на основании сердца. При отрыве хорды, прикрепленной к передней створке, систолический шум может проводиться в межлопаточное пространство. В этих случаях обычно развивается легочная гипертензия, что сопровождается акцентом II тона на легочной артерии.
Весьма трудно бывает отличить ревматическую митральную недостаточность с небольшим повреждением клапана от митральной регургитации, вызванной другими причинами. При этом следует искать клинические симптомы указанных выше заболеваний. Появление систолического шума у ребенка старше 8 лет после ревматической атаки свидетельствует в пользу ревматической митральной недостаточности. Если при этом нет существенных изменений конфигурации и размеров камер сердца, то следует говорить о формирующейся недостаточности митрального клапана. При отсутствии динамики размеров камер сердца в течение нескольких лет и сохранении шума, возникшего в период ревматической атаки, по нашему мнению, можно предполагать наличие ревмосклероза митрального клапана или пролапса его створок. При обнаружении систолического шума на верхушке следует помнить о большой распространенности функциональных (случайных) систолических шумов. В отличие от митрального порока, эти шумы редко достигают III степени громкости; обычно это систолические шумы изгнания (а не регургитации, как при митральной недостаточности) и поэтому они усиливаются при понижении давления после приема амилнитрита или нитроглицерина. Они не сопровождаются ослаблением I тона и выслушиваются чаще кнутри от верхушки, редко распространяясь на подмышечную впадину. Такой шум обычно занимает только часть систолы и по тембру более "мягкий", существенно меняется при изменении положения тела и при физической нагрузке.
Для подтверждения диагноза митральной недостаточности весьма ценны дополнительные методы исследования. На ЭКГ определяют признаки гипертрофии левого желудочка, а также увеличение левого предсердия и иногда - мерцание предсердий. Приблизительно у 15% больных обнаруживают признаки гипертрофии правого желудочка, что указывает на имеющуюся легочную гипертензию.
Диагностика митральной недостаточности наиболее достоверна при левожелудочковой вентрикулографии, когда контрастное вещество через катетер вводят непосредственно в полость левого желудочка.
Для диагностики этого порока важны и данные эхокардиографии, позволяющие уточнить увеличение и гипертрофию левого желудочка и левого предсердия. Сочетанное применение эхокардиографии и цветной допплерэхографии надежно выявляет обратный ток крови из левого желудочка в левое предсердие и даже его выраженность.
В ряде случаев, при несомненной митральной недостаточности, трудно уточнить этиологию порока. Следует иметь в виду возможность появления регургитации при инфаркте миокарда с вовлечением сосочковых мышц, а также развитие синдрома дисфункции папиллярных мышц.
НЕДОСТАТОЧНОСТЬ КЛАПАНА АОРТЫ
Этот порок чаще возникает в результате воспалительного процесса в створках клапана при ревматизме, инфекционном эндокардите, сифилисе, значительно реже — при других заболеваниях. Аортальная регургитация редко бывает проявлением врожденного дефекта, обычно в таких случаях она сочетается с другими врожденными пороками. Также нечасто аортальная недостаточность развивается при артериальной гипертензии, миксоматозной дегенерации клапана, атеросклеротическом расширении и аневризме аорты. Описаны случаи разрыва створок аортального клапана в результате травмы грудной клетки.
Недостаточность клапана аорты приводит к возврату значительной части крови, выброшенной в аорту, назад, в левый желудочек во время диастолы. Объем крови, возвращающейся в левый желудочек, может превышать половину всего сердечного выброса. Таким образом, при недостаточности клапанов аорты, в период диастолы левый желудочек наполняется в результате как поступления крови из левого предсердия, так и аортального рефлюкса, что приводит к увеличению конечного диастолического объема и диастолического давления в полости левого желудочка. Вследствие этого, левый желудочек увеличивается и значительно гипертрофируется (конечный диастолический объем левого желудочка может достигать 440 мл, при норме 60— 130 мл).
Клиническая картина. Несмотря на выраженные нарушения внутрисердечной гемодинамики, многие больные с недостаточностью клапана аорты в течение многих лет могут не предъявлять каких-либо жалоб, выполнять тяжелую физическую работу и заниматься спортом, поскольку компенсаторные возможности мощного левого желудочка значительны. Однако при выраженном аортальном рефлюксе или интенсивном разрушении створок клапана, признаки левожелудочковой недостаточности могут появиться быстро. Больные аортальной недостаточностью часто жалуются на боли в области сердца, что объясняется относительной недостаточностью кровоснабжения гипертрофированного миокарда, а также уменьшением тока крови по коронарным сосудам при снижении диастолического давления ниже 50 мм рт. ст. У пожилых лиц могут быть типичные приступы стенокардии, вследствие, также и сопутствующего коронарного атеросклероза или сифилитического поражения устьев коронарных артерий.
При обследовании больного обнаруживают увеличенный приподнимающийся верхушечный толчок, который смещается влево и вниз, в шестое, а иногда даже в седьмое межреберье. Перкуссия подтверждает увеличение левого желудочка, что особенно четко выявляется при рентгеновском исследовании. Небольшое увеличение левого желудочка можно обнаружить по отклонению им пищевода кзади.
При аускультации у больного с аортальной регургитацией слышен продолжительный диастолический шум с максимумом во втором межреберье справа или в точке Боткина— Эрба на уровне четвертого межреберья слева у грудины. При небольшом повреждении клапана шум выслушивается с трудом, нечетко. В таких случаях мы рекомендуем исследовать сидящего больного, при наклонении туловища вперед, или лежащего на животе с несколько приподнятой грудной клеткой. При травматическом повреждении клапана, разрыве и перфорации створки вследствие инфекционного эндокардита шум может быть музыкальным. Диастолический шум обычно начинается тотчас после II тона и продолжается до половины или до 3/4 диастолы, что регистрируется и на фонокардиограмме.
Почти в половине случаев аортальной недостаточности, диастолическому шуму на аорте сопутствует систолический шум. Он обусловлен увеличением и ускорением тока крови через аортальное отверстие вследствие повышения конечного диастолического объема левого желудочка, а не аортальным стенозом. Проведение этого шума на сосуды шеи может дать основание предположить комбинированный аортальный порок. При выраженной аортальной недостаточности II тон на аорте ослаблен или отсутствует, I тон на верхушке также несколько ослаблен. При этом пороке могут регистрироваться еще 2 шума на верхушке, обусловленные изменениями митрального клапана: пресистолический шум Флинта, в результате функционального митрального стеноза и продолжительный систолический шум при выраженной дилатации левого желудочка в результате относительной недостаточности митрального клапана.
При аортальной недостаточности наблюдается много характерных симптомов при исследовании периферических сосудов (периферические признаки аортальной регургитации). В результате увеличения сердечного выброса систолическое давление повышается, а диастолическое падает до 50 мм рт. ст. и ниже. Снижение диастолического давления обусловлено возвратом части крови в левый желудочек в период диастолы. Кроме того, при этом происходит и расширение артериол, по-видимому, рефлекторным путем, что дает возможность лучше кровоснабжать периферию, этим же объясняется и снижение диастолического давления при тяжелой физической нагрузке и тиреотоксикозе, хотя механизмы, обусловливающие ускорение тока крови в мелких сосудах, при этом не идентичны. При измерении артериального давления по Короткову тоны иногда бывают слышны при отсутствии давления в манжете. В таких случаях оно нередко регистрируется врачом как нулевое. Этот феномен действительно наблюдается при низком диастолическом давлении, но давление все же никогда не может достигнуть нуля, поэтому ноль должен, при обозначении результатов измерения, быть заключен в кавычки или следует привести результат исследования максимального давления, указав при этом, что нижнее давление в данном случае, методом Короткова, определить нельзя.
При прямом измерении артериального давления, в таких случаях, оно не бывает ниже 20— 30 мм рт. ст. Повышение пульсового давления при недостаточности клапана аорты больше зависит от снижения диастолического давления и меньше от повышения систолического, хотя возможно и обратное соотношение.
При этом пороке пульс на лучевой артерии имеет быстрый подъем и спадение. Такой пульс может встречаться также и у больных тяжелой анемией, высокой лихорадкой, тиреотоксикозом, артериовенозной фистулой, где также увеличивается пульсовое давление.
При аортальной регургитации усиленную артериальную пульсацию можно выявить при осмотре. Она зависит от увеличения и ускорения систолического выброса и быстрого уменьшения кровенаполнения крупных и средних артерий. Бывают заметны выраженное увеличение пульсации сонных артерий, покачивание головы при каждом сердечном цикле (симптом Мюссе); при надавливании на ноготь— изменение величины окрашенного участка ногтя при каждом сокращении сердца (капиллярный пульс).
Имеет значение сравнение величины давления в плечевой и бедренной артериях. Обычно систолическое давление в бедренной артерии выше на 10— 20 мм рт. ст., а при аортальной недостаточности эта разница увеличивается до 60 мм рт. ст. и более, причем имеется некоторое соответствие между величиной этого градиента и степенью ре-агитации.
Симптомы аортальной недостаточности определяются и на крупных периферических артериях (бедренных, сонных): в каждом сердечном цикле слышны два тона Траубе. При каждом нажатии на крупные артерии, в отличие от здоровых людей, выслушиваются не один, а два шума.
Иногда тоны можно выслушать и на артериях среднего калибра, например, на лучевой, что описал С. П. Боткин.
При электрокардиографическом исследовании обнаруживаются поворот электрической оси сердца влево, увеличение зубца R в левых грудных отведениях, а, в дальнейшем, смещение сегмента SТ вниз и инверсия зубца Т в стандартном и в левых грудных отведениях. При рентгеновском исследовании выявляют увеличение левого желудочка, причем в типичных случаях сердце приобретает так называемую аортальную конфигурацию. Нередко расширен восходящий отдел аорты, а иногда и вся дуга.
Эхокардиографическое исследование обнаруживает ряд характерных симптомов. Конечный диастолический размер левого желудочка увеличен. Определяется гиперкинезия задней стенки левого желудочка и межжелудочковой перегородки. Регистрируется высокочастотный флаттер (дрожание) передней створки митрального клапана, межжелудочковой перегородки, а иногда и задней створки во время диастолы. Митральный клапан закрывается преждевременно, а в период его открытия амплитуда движения створок уменьшена.
Продолжительность жизни больных, даже при выраженной аортальной недостаточности, обычно более 5 лет с момента установления диагноза, а у половины - даже более 10 лет. Прогноз ухудшается с присоединением коронарной недостаточности (приступы стенокардии) и сердечной недостаточности. Лекарственная терапия в этих случаях обычно малоэффективна. Продолжительность жизни больных после появления сердечной недостаточности - около 2 лет. Своевременное хирургическое лечение значительно улучшает прогноз.
Диагностика и дифференциальная диагностика. Распознавание недостаточности клапана аорты обычно не вызывает затруднений при диастолическом шуме в точке Боткина или на аорте, увеличении левого желудочка и тех или иных периферических сиптомах этого порока (большое пульсовое давление, увеличение разницы давления между бедренной и плечевой артериями до 60— 100 мм рт. ст., характерные изменения пульса). Однако диастолический шум на аорте и в V точке может быть и функциональным, например при уремии. При сочетанных пороках сердца и небольшой аортальной недостаточности распознавание порока может быть затруднено. В этих случаях помогает Эхокардиографическое исследование, особенно в сочетании с допплер-кардиографией.
Наибольшие трудности возникают при установлении этиологии этого порока. Возможны и другие редкие причины: миксоматозное поражение клапана, мукополисахаридоз, несовершенный остеогенез.
Ревматическое происхождение порока сердца может подтверждаться данными анамнеза: приблизительно у половины таких больных имеются указания на типичный ревматический полиартрит. Убедительные признаки митрального или аортального стеноза также говорят в пользу ревматической этиологии порока. Выявление аортального стеноза бывает затруднительным. Систолический шум над аортой, как уже указывалось выше, выслушивается и при чистой аортальной недостаточности, а систолическое дрожание над аортой бывает лишь при ее рез ком стенозе. В связи с этим, большое значение при обретает эхокардиографическое исследование.
Появление аортальной недостаточности у больного с ревматическим митральным пороком сердца всегда подозрительно на развитие инфекционного эндокардита, хотя, может быть обусловлено и рецидивом ревматизма. В связи с этим в подобных случаях всегда нужно проводить тщательное обследование больного с повторными посевами крови. Недостаточность клапана аорты сифилитического происхождения в последние годы встречается значительно реже. Диагностика облегчается при выявлении признаков позднего сифилиса других органов, например поражения центральной нервной системы. При этом диастолический шум лучше выслушивается не в точке Боткина— Эрба, а над аортой— во втором межреберье справа и широко распространяется вниз, в обе стороны от грудины. Расширена восходящая часть аорты. В значительном числе случаев выявляют положительные серологические реакции, особое значение при этом имеет реакция иммобилизации бледной трепонемы.
Аортальная недостаточность может быть обусловлена атеросклерозом. При атероматозе дуги аорты расширяется клапанное кольцо с возникновением небольшой регургитации, реже отмечается атероматозное поражение створок самого клапана. При ревматоидном артрите (серопозитивном) аортальная недостаточность наблюдается, приблизительно, в 2— 3% случаев, а при длительном течении (25 лет) болезни Бехтерева— даже у 10% больных. Описаны случаи ревматоидной аортальной недостаточности задолго до появления признаков поражения позвоночника или суставов. Еще реже этот порок наблюдается при системной красной волчанке (по данным В.С.Моисеева, И.Е.Тареевой, 1980, в 0,5% случаев).
Распространенность синдрома Марфана в выраженной форме составляет, по различным данным, от 1 до 4— б на 100 000 населения.
Сердечно-сосудистая патология, наряду с типичными изменениями скелета и глаз, входит в состав этого синдрома, но обнаруживается с трудом почти у половины таких больных лишь с помощью эхокардиографии.
Кроме типичного поражения аорты с развитием ее аневризмы и аортальной недостаточностью, возможно поражение аортального и митрального клапанов. При явном семейном предрасположении и выраженных внесердечных признаках сердечнососудистой патологии, синдром выявляется в детстве. Если аномалии скелета мало выражены, как у описанного выше больного, то поражение сердца может обнаружиться в любом возрасте, однако, обычно в третьем— четвертом и даже шестом десятилетиях жизни. Изменения в аорте касаются прежде всего мышечного слоя; в стенке обнаруживаются некрозы с кистами, возможны фибромик-соматозные изменения клапанов. Аортальная регургитация чаще прогрессирует постепенно, однако она может проявиться или усилиться внезапно.
Кистозный некроз, без других признаков синдрома Марфана, именуют синдромом Эрдхейма. Считают, что аналогичные изменения могут одновременно или самостоятельно возникать и в легочных артериях, вызывая их, так называемое, врожденное идиопатическое расширение. Важным дифференциально-диагностическим признаком, позволяющим отличить поражение аорты при синдроме Марфана от сифилитического, является отсутствие ее кальциноза. Поражение митрального клапана и хорд с их обрывом, возникает лишь у части больных, обычно сопутствует поражению аорты и приводит к пролабированию створок митрального клапана с митральной недостаточностью.
Редкой причиной аортальной недостаточности может быть болезнь Такаясу— неспецифический аортоартериит, который возникает преимущественно у молодых женщин во втором— третьем десятилетии жизни и связан с иммунными нарушениями. Болезнь начинается обычно с общих симптомов: лихорадки, похудания, боли в суставах. В дальнейшем, в клинической картине преобладают признаки поражения крупных артерий, отходящих от аорты, чаще от ее дуги. Вследствие нарушения проходимости по артериям часто исчезает пульс, иногда лишь на одной руке. Поражение крупных артерий дуги аорты может привести к цереброваскулярной недостаточности и нарушению зрения. Поражение почечных артерий сопровождается развитием артериальной гипертензии. Недостаточность клапанов, аорты может быть обусловлена расширением дуги аорты у больных с гагантоклеточным артериитом. Эта болезнь развивается у пожилых людей, проявляясь поражением височных артерий, которые, в типичных случаях, прощупываются в виде плотного болезненного узловатого тяжа. Возможно поражение и внутрисердечных артерий.
Аортальная недостаточность часто сочетается с разнообразными внесердечными проявлениями, внимательный анализ которых позволяет установить природу порока сердца.
СУЖЕНИЕ УСТЬЯ АОРТЫ (АОРТАЛЬНЫЙ СТЕНОЗ)
Изолированный аортальный стеноз встречается редко, но, в сочетании с другими поражениями клапанов, наблюдается в 15— 20% всех случаев порока сердца, чаще у мужчин. От собственно аортального стеноза следует отличать так называемый подклапанный мышечный стеноз, представляющий собой самостоятельную форму заболевания (гипертрофическая асимметричная кардиомиопатия). Аортальный стеноз может быть приобретенным и врожденным. Причинами приобретенного аортального стеноза являются ревматизм, атеросклеротическое поражение и первично-дегенеративные изменения клапанов с последующим их обызвествлением. Самостоятельность последней формы вызывает дискуссии. Некоторые авторы относят эту форму с первичным кальцинозом аортального клапана к последствиям атеросклеротического или нераспознанного ревматического процесса. Описаны отдельные наблюдения аортального стеноза при ревматоидном артрите и охронозе (алкаптонурии).
При аортальном стенозе затрудняется ток крови из левого желудочка в аорту, вследствие чего значительно увеличивается градиент систолического давления между полостью левого желудочка и аортой. Он превышает обычно 20 мм рт. ст., а иногда достигает 100 мм рт. ст. и более. Вследствие такой нагрузки давлением повышается функция левого желудочка и возникает его гипертрофия, которая зависит от степени сужения аортального отверстия. Так, если в норме площадь аортального отверстия около 3 см2, то ее уменьшение вдвое вызывает уже выраженное нарушение гемодинамики. Особенно тяжелые нарушения возникают при уменьшении площади отверстия до 0,5 см2. Конечное диастолическое давление может оставаться нормальным или слегка повышаться (до 10— 12 мм рт. ст.) вследствие нарушения расслабления левого желудочка, что связывают с выраженной гипертрофией его. Благодаря большим компенсаторным возможностям гипертрофированного левого желудочка, сердечный выброс долго остается нормальным, хотя при нагрузке он увеличивается меньше, чем у здоровых лиц. При появлении симптомов декомпенсации наблюдаются более выражен ное повышение конечного диастолического давления и дилатация левого желудочка.
Клиническая картина. Аортальный стеноз может долго не вызывать каких-либо субъективных ощущений. Несмотря на относительно благоприятный прогноз при этом пороке, у 5—15% больных наступает внезапная смерть. Первыми проявлениями порока могут стать приступы стенокардии, обмороки или одышка. Приступы стенокардии обусловлены нарушением кровоснабжения головного мозга, реже - преходящими нарушениями ритма сердца вплоть до коротких периодов мерцания желудочков. При исследовании сердца вы являют смещение верхушечного толчка вниз, шестое межреберье и влево. Во втором межреберье справа от грудины нередко ощущается характерное систолическое дрожание. При выслушивании определяется выраженный систолический шум, который ослабевает по направлению к верхушке cердца и отчетливо проводится на сосуды шеи; II тон на аорте бывает ослаблен. При фонокардиографии помимо описанных выше изменений, иногда удается зарегистрировать аортальный тон изгнания через 0,04— 0,08 с после I тона. Он лучше регистрируется у левого края грудины.
При выраженном стенозе пульс становится малым, мягким, с медленным подъемом. Есть склонность к снижению пульсового и систолического давления. ЭКГ долго может оставаться постоянной. Позднее выявляются отклонения электрической оси сердца влево и другие признаки гипертрофии левого желудочка: увеличение зубца R, снижение сегмента ST, изменение зубца Т в левых грудных отведениях. При рентгеновском исследовании определяется увеличение левого желудочка, позже может быть увеличено и левое предсердие. Характерны постстенотическое расширение восходящей части аорты, иногда кальцификация клапанов аорты. При эхокардиографии находят утолщение створок аортального клапана с множественным эхо-сигналом с них, уменьшение систолического расхождения створок клапанного отверстия в период систолы. Обнаруживается также гипертрофия межжелудочковой перегородки и задней стенки левого желудочка; конечный диастолический диаметр полости левого желудочка долго остается нормальным.
Диагностика и дифференциальная диагностика. Для распознавания этого порока большое значение имеет обнаружение систолического шума во втором, а иногда в первом и третьем межреберьях справа у края грудины. Особенно характерно систолическое дрожание в той же области, но оно выявляется далеко не всегда; II тон на аорте бывает ослаблен. Иногда максимум систолического шума определяется на верхушке или у левого края грудины, что требует дифференциальной диагностики с недостаточностью митрального клапана, сужением легочной артерии и дефектом межжелудочковой перегородки. В таких случаях помогает тщательная аускультация сердца и запись фонокардиограммы. В отличие от митральной недостаточности, при аортальном стенозе I тон на верхушке сохранен, а II тон на аорте ослаблен. Систолический шум имеет более грубый тембр и ромбовидную форму на фонокардиограмме, в отличие от убывающего шума при митральной регургитации. При вдыхании амилнитрита аортальный систолический шум усиливается, а при митральной недостаточности - ослабевает. При рентгеноскопии у больных митральным пороком рано удается выявить отклонение пищевода на уровне левого предсердия.
В отличие от стеноза легочной артерии, при аортальном пороке ослаблен II тон на аорте, а не на легочной артерии. При рентгеновском исследовании обнаруживается преимущественное увеличение левого, а не правого желудочка. В отличие от дефекта межжелудочковой перегородки, при аортальном стенозе систолический шум проводится на сосуды шеи; II тон на аорте ослаблен.
Систолический шум над аортой может выслушиваться при других заболеваниях: ее атеросклерозе, расширении, вызванном гипертонией или сифилисом, недостаточности клапана аорты. В этих случаях систолический шум не бывает грубым или скребущим, обычно он более короткий и не имеет характерного для стеноза аорты усиления в середине систолы; II тон сохранен или даже усилен.
Иногда трудно исключить аортальный стеноз при обнаружении систолического шума на подюпочичной и сонной артерии, обусловленного их частичной окклюзией. При этом максимум шума определяется на шее или в надключичной ямке. Шум не занимает всей систолы и может исчезнуть при полной окклюзии артерии; II тон над аортой бывает сохранен.
Большие трудности возникают при дифференциальной диагностике аортального стеноза с мышечным и мембранным субаортальном стенозом. Так же как в случаях сочетания аортального стеноза с другими пороками сердца, большое значение имеет эхокардиография.
Редкой причиной аортального стеноза является охроноз.
На аутопсии: створки мирального клапана утолщены у основания, имеются участки черного цвета, основание клапана и фиброзное кольцо кальцинированы. Аналогичные изменения в аортальных заслонках. В интиме аорты пятна черного цвета, в области которых - фиброзные бляшки с атероматозом и кальцинозом. В левой сонной артерии - аневризма. В суставах и хрящах ребер - синовия черного цвета.
Алкаптонурия - наследственное заболевание, характеризующееся отсутствием фермента оксидазы гомогентизиновой кислоты и, вследствие этого, нарушением обмена тирозина с накоплением в соединительной ткани и выделением с мочой промежуточного продукта обмена тирозина - гомогентизиновой кислоты (ГГК).
Образовавшаяся в избыточном количестве ГГК выделяется с мочой, что и придает ей темное окрашивание (в результате окисления ГГК). Аналогичное окрашивание мочи происходит при добавлении к ней растворов оснований нитрата серебра и др., что может обуславливать ложноположительную реакцию на наличие сахара в моче. До второго или третьего десятилетия жизни единственным клиническим проявлением алкоптонурии является темное окрашивание мочи и пота. В дальнейшем, по мере накопления ГГК и ее полимеров в соединительной ткани, происходит характерное окрашивание в черно-синий или черно-коричневый цвет хрящей, связок, склер. Возможно отложение пигмента в почках, надпочечниках, щитовидной железе, бронхах, сердце (на клапанах), в сердечной мышце, сосудах сердца, эндотелии сосудов. На первый план выступает темное окрашивание кожи в подмышечной области, паховой области (место большого скопления потовых желез), ушных раковин, кисти, кончика носа (в местах, где хрящевая ткань покрыта тонким слоем кожи). Накопление ГГК в суставах, хрящах, связках приводит к постепенным дегенеративным изменениям с развитием тяжелой суставной патологии, вплоть до анкилоза. Суставная патология присоединяется с третьего или четвертого десятилетия жизни больных. Поражение сердца при алкапто-нурии обусловлено дегенеративными изменениями сердечной мышцы, которые могут привести к нарушениям ритма. ГГК и ее полимеры откладываются на клапанах сердца, приводя к дальнейшей кальцификации с развитием кальцифицирующих пороков сердца. Прежде всего поражается аортальный клапан, а, в последующем, развивается и недостаточность кровообращения. Поражение почек проявляется нефропатией, мочекислым диатезом и мочекаменной болезнью.
Специального лечения алкаптонурии не существует. Считают, что назначение аскорбиновой кислоты в больших дозах не уменьшает образования ГГК, но тормозит ее связывание с соединительной тканью.
Особенностью нашего наблюдения явилось развитие (помимо аортального стеноза) выраженной недостаточности митрального клапана.
Прогноз зависит от выраженности стеноза. Основные, прогностически значимые симптомы— боли в сердце, обмороки, признаки левожелудочковой недостаточности. Длительность жизни после появления этих симптомов— в среднем 5 лет, в 5% всех случаев— 10— 20 лет.
НЕДОСТАТОЧНОСТЬ ТРЕХСТВОРЧАТОГО КЛАПАНА
При этом пороке сердца происходит регургитация крови во время сиотолы из полости правого желудочка в правое предсердие. Неполное закрытие правого венозного отверстия может быть обусловлено как поражением створок клапана (органическая недостаточность трехстворчатого клапана), так и расширением правого желудочка (функциональная или относительная недостаточность).
Поражение створок клапана бывает при ревматизме, реже— при инфекционном эндокардите; возможен также разрыв хорд или папиллярных мышц. Трехстворчатый клапан повреждается почти у половины больных карциноидным синдромом вследствие фиброза хорд (часто в сочетании со стенозом правого венозного отверстия и пороком клапана легочной артерии). Врожденные изменения трехстворчатого клапана встречаются редко. Обычно его органическое поражение сочетается с другими пороками сердца.
Относительная недостаточность трехстворчатого клапана наблюдается у больных с выраженной дилатацией полости желудочка, которая обусловлена высокой легочной гипертензией или диффузным поражением миокарда (при миокардитах, кардиомиопатиях, иногда при тяжелом тиреотоксикозе).
Вследствие регургитации крови в правое предсердие, его конечный диастолический объем и Конечное диастолическое давление существенно повышаются, что приводит к дилатации предсердия и гипертрофии его стенок. Ввиду ограниченных компенсаторных возможностей предсердия, рано возникают признаки застоя в большом круге кровообращения: повышается венозное давление, увеличивается печень, появляется положительный венный пульс (набухание вен шеи в период систолы желудочков). При осмотре грудной клетки иногда удается выявить систолическое втяжение передней стенки грудной клетки. Характерный систолический шум лучше выслушивается в третьем или четвертом межреберье у правого края грудины. Он редко бывает громким, но, обычно занимает всю систолу. При остро возникшей недостаточности (вследствие инфекционного эндокардита или травмы) шум обычно малоинтенсивный и наблюдается лишь в первой половине систолы. При значительном увеличении правого желудочка этот систолический шум может выслушиваться и у левого края грудины, а иногда даже и на верхушке. В отличие от шума митральной регургитации, систолический шум недостаточности трехстворчатого клапана на высоте вдоха отчетливо усиливается (симптом Риверо— Карвалло), что подтверждается и на фонокардиограмме. Систолический шум у больных с недостаточностью трехстворчатого клапана изменчив и часто исчезает. На ЭКГ обнаруживают отклонение электрической оси сердца вправо, увеличение зубца Р во II— III стандартных и правых грудных отведениях. При рентгеновском исследовании находят дилатацию правого желудочка и правого предсердия. Это подтверждает и эхокардиография, определяющая также парадоксальное движение межжелудочковой перегородки.
Диагностика недостаточности трехстворчатого клапана сложна. Если есть систолический шум в области нижней части грудины, то важно определить его интенсивность во время глубокого вдоха. Однако, как уже указывалось, систолический шум может отсутствовать, а при сочетанных пороках сердца его трудно отличить от других шумов. Этот порок следует ожидать у больных со значительным увеличением сердца, и, в том числе правого желудочка, при выраженном преобладании застойных явлений в большом круге. При этом наряду с повышением венозного давления, набуханием шейных вен, значительным увеличением печени, определяется ее пульсация, совпадающая с систолой желудочка, систолический венный пульс, систолическое втяжение передней стенки грудной клетки. Правильному распознаванию порока помогает регистрация венного пульса и пульсации печени, а также— эхокардиографически подтвержденное выраженное увеличение правых предсердия и желудочка. Диагноз можно уточнить также регистрацией давления в правом предсердии. В норме, в период систолы желудочков, давление в полости правого предсердия достигает 5— 6 мм рт. ст. При большой регургитации оно увеличивается до 25— 30 мм рт. ст. вследствие поступления крови из правого желудочка; при небольшой регургитации повышается до 10— 15 мм рт. ст.
СУЖЕНИЕ ПРАВОГО ПРЕДСЕРДНО-ЖЕЛУДОЧКОВОГО ОТВЕРСТИЯ
Сужение (стеноз) правого предсердно-желудочкового отверстия ревматического происхождения (трикуспидальный стеноз) обычно сочетается с другими ревматическими пороками, встречаясь у 14% этих больных. Этот стеноз может быть и врожденным или обусловленным миксомой правого предсердия, карциноидным синдромом.
При этом пороке, в результате сужения отверстия, создается препятствие для наполнения правого желудочка в период диастолы. Это приводит к перегрузке правого предсердия и быстрому возникновению застойных явлений в большом круге кровообращения.
Объем правого предсердия увеличивается. Давление в нем в период систолы предсердий достигает 20 мм рт. ст. и более. Существенно повышается градиент давления в предсердии и желудочке.
Увеличение правого предсердия подтверждается рентгеновским и эхокардиографическим исследованиями. При выслушивании усилен I тон у мечевидного отростка; на фонокардиограмме иногда регистрируют тон открытия. В этой же области определяют и диастолический шум с характерным пресистолическим усилением (максимально— на высоте глубокого вдоха). На ЭКГ увеличена амплитуда зубца Р во II, III и в I грудном отведениях. При эхокардиографии изображение трехстворчатого клапана получается далеко не во всех случаях. При его локации признаки стеноза те же, что и при стенозе левого венозного отверстия.
Сужение правого прсдсердно-желудочкового отверстия следует заподозрить при ярко выраженных признаках застоя в большом круге кровообращения. Диагноз подтверждается обнаружением диастолического шума и выявлением тона открытия клапана. Дифференциальную диагностику чаще проводят с митральным стенозом. В отличие от последнего, при трикуспидальном стенозе застойные явления в малом круге не выражены. Аускультативные признаки порока лучше выслушиваются у грудины и усиливаются на высоте вдоха. Следует иметь в виду, что оба эти порока могут сочетаться. Диагноз стеноза трехстворчатого отверстия надежно подтверждается лишь при ангиокардиографии.
КОМБИНИРОВАННЫЕ И СОЧЕТАННЫЕ (МНОГОКЛАПАННЫЕ) ПОРОКИ СЕРДЦА
Такие пороки сердца обычно бывают ревматическими или врожденными. Возможно комбинированное поражение одного клапана (стеноз и недостаточность) и сочетанное поражение. Порок одного клапана может сочетаться с нарушением функции другого вследствие прогрессирования гемодинамических расстройств. Так, например, тяжелый митральный порок может привести к выраженной легочной гипертензии и дилатации правого желудочка с относительной недостаточностью трехстворчатого клапана.
КОМБИНИРОВАННЫЙ МИТРАЛЬНЫЙ ПОРОК
Недостаточность митрального клапана и сужение левого венозного отверстия редко встречаются изолированно. Обычно имеется митральный порок с выраженным преобладанием стеноза, реже — с выраженным преобладанием недостаточности. О преобладании сужения отверстия судят по усилению I тона, более раннему появлению тона открытия митрального клапана при мало увеличенном левом желудочке сердца. Интенсивность как систолического, так и диастолического шума не имеет существенного значения. О значительном преобладании недостаточности клапана свидетельствует ослабление I тона на верхушке сердца, значительное увеличение левого желудочка, признаки регургитации при рентгеноскопии. При преобладании митральной недостаточности, реже, чем при преобладании стеноза, встречается выраженная легочная гипертензия и типичное facies mitralis. Существенную помощь может оказать эхокардиографическое исследование с регистрацией допплеркардиограммы. Иногда окончательное заключение о характере порока возможно лишь при определении давления в левом желудочке и левом предсердии и ангиокардиографии.
КОМБИНИРОВАННЫЙ АОРТАЛЬНЫЙ ПОРОК
Недостаточность клапана может быть вызвана инфекционным эндокардитом, развившемся у больного ревматическим аортальным стенозом. При этом пороке чаще преобладает недостаточность клапана. В отличие от комбинированного митрального порока, недостаточность клапана аорты и сужение ее устья часто встречаются изолировано. Преобладание стеноза или недостаточности при этом пороке, обычно легко установить по выраженности так называемых периферических симптомов порока. Трудности обычно связаны с выявлением небольшого сужения при недостаточности клапана аорты и реже— небольшой недостаточности при выраженном стенозе. При недостаточности клапана определить небольшое сужение устья аорты нужно для того, чтобы узнать, первичен или вторичен инфекционный эндокардит, а также уточнить природу поражения клапана. Выявлению стеноза помогает симптом систолического дрожания в точке аорты (второе межреберье справа от грудины), выраженное и распространенное проведение систолического шума на крупные сосуды шеи, характерная ромбовидная форма систолического шума на фонокардиограмме и, особенно данные эхокардиограммы.
О небольшой аортальной недостаточности при стенозе свидетельствует диастолический шум в V точке (точка Боткина— Эрба). Он лучше выявляется в положении больного лежа на животе. Периферические признаки аортальной недостаточности могут появиться значительно позднее. Диагностике помогают эхокардиографическое исследование и допплеркардиография.
СОЧЕТАНИЕ АОРТАЛЬНОЙ НЕДОСТАТОЧНОСТИ И МИТРАЛЬНОГО СТЕНОЗА
Порок встречается приблизительно в 1/3 случаев ревматического поражения клапанов. При этом сочетании периферические признаки аортальной недостаточности могут отсутствовать, так как при выраженном стенозе уменьшается наполнение левого желудочка сердца, а, следовательно, и выброс в аорту. При выраженной аортальной недостаточности пресистолический шум митрального стеноза трудно отличить от шума Флинта.
Стеноз подтверждается обнаружением тона открытия митрального клапана” увеличением левого предсердия, появлением P mitrale на ЭКГ. Решающее значение могут иметь данные эхокардиографии.
СОЧЕТАНИЕ МИТРАЛЬНОГО И АОРТАЛЬНОГО СТЕНОЗА
Митральный стеноз приводит к уменьшению периферических признаков аортального стеноза и систолического шума в точке аорты вследствие уменьшения наполнения левого желудочка. Распознавание аортального порока у этих больных имеет большое значение при планировании хирургического вмешательства. При сочетании пороков изолированная митральная комиссуротомия может быть малоэффективной. Для диагностики аортального порока имеет значение систолическое дрожание в точке аорты, которое иногда определяется лишь в положении больного лежа на животе.
СОЧЕТАНИЕ МИТРАЛЬНОГО И ТРИКУСПИДАЛЬНОГО ПОРОКОВ СЕРДЦА
Обычно митральный порок у таких больных распознается просто. Труднее определить присоединение органического повреждения трехстворчатого клапана к митрального пороку. Об этом свидетельствует ранний выраженный застой в большом круге кровообращения, а также признаки трикуспидального порока, описанные выше. Следует иметь в виду, что признаки относительной трикуспидальной недостаточности при эффективном лечении митрального порока могут значительно уменьшиться, даже исчезнуть.
ЛЕЧЕНИЕ ПОРОКОВ КЛАПАНОВ СЕРДЦА
Лечебные мероприятия при приобретенных пороках сердца касаются, в первую очередь, основного заболевания, вызвавшего порок. Чаще это ревматизм, и, при подозрении на его активность, проводится курс противоревматической терапии. Это касается и более редких пороков (вследствие инфекционного эндокардита, системной красной волчанки и др.).
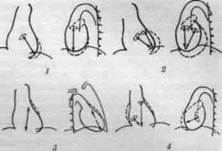
При уменьшении активности процесса всегда следует ставить вопрос о хирургической коррекции. Возможности хирургического лечения митрального стеноза включают митральную комиссуротомию, реже — протезирование митрального клапана. При отсутствии противопоказаний— выраженной сердечной недостаточности, тяжелых сопутствующих заболеваний— всем больным с выраженным митральным стенозом показана операция. Проведение операции желательно в молодом возрасте (20— 40 лет), так как позже, особенно у лиц старше 60 лет, летальность после операции увеличивается. Объем оперативного вмешательства при митральном стенозе зависит от некоторых морфологических особенностей порока сердца. Так, при выраженном митральном стенозе воронкообразного типа с грубой деформацией створок клапана или при массивном отложении солей кальция, проводится не комиссуротомия, а протезирование клапана. Протезирование митрального клапана в целом сложнее и летальность после него выше, чем после комиссуротомии, приблизительно в 2— 4 раза.
При сочетании стеноза и недостаточности митрального клапана, а также при преобладающей его недостаточности, хирургическое лечение заключается в протезировании клапана. Показнием к операции при недостаточности клапана является порок, при котором регургитация в левое предсердие составляет 30— 50% выброса из левого желудочка. Результаты оперативного лечения "чистой" митральной недостаточности зависят от ее происхождения: они значительно лучше при ревматическом пороке и хуже у больных митральной недостаточностью в результате ИБС. Применяют клапаны различных конструкций, в частности, шариковые и лепестковые, изготовленные из разных материалов. Все чаще используют клапаны— биологический протез, причем как гетеро-, так и гомотрансплантаты.
При аортальных пороках— как стенозе, так и недостаточности клапана, чаще всего оперативное лечение заключается в его протезировании. Лишь у молодых лиц и подростков с врожденным аортальным стенозом без кальцификации створок и при двустворчатом аортальном клапане, делают простую комиссуротомию, которая дает хорошие результаты при малом риске. Замена клапана показана у больных с признаками нарушения гемодинамики при аортальном пороке, в том числе без существенных жалоб, но с выраженной гипертрофией, нарушением функции левого желудочка и прогрессирующей кардиомегалией. Результаты операции у больных без признаков сердечной недостаточности приблизительно соответствуют результатам протезирования митрального клапана. При сердечной недостаточности, в том числе острой, послеоперационная летальность у больных с аортальным пороком приблизительно в 2— 3 раза выше, чем у больных с митральным пороком.
В настоящее время при пороках двух и трех клапанов сердца все чаще проводят их одномоментное протезирование. Однако риск операции существенно повышается, особенно при операции на трех клапанах. Можно сочетать протезирование двух клапанов с комиссуротомией.
Через 2 — 6 недель после операции на сердце у 10— 25% больных возникает так называемый посткардиотомный синдром: повышается температура тела, ощущаются боли в грудной клетке, часто — за грудиной, связанные с плевритом или перикардитом, может выслушиваться шум трения перикарда, иногда в нем накапливается жидкость. Изменения в легких протекают по типу пневмонита с одышкой, кашлем, иногда— отделением мокроты с примесью крови. В крови отмечают лейкоцитоз, увеличение СОЭ, другие признаки воспалительного процесса. Эти проявления не связаны с обострением ревматизма и инфекционного эндокардита. Для исключения этих двух заболеваний исследуют антистрептококковые антитела, делают посев крови. По-видимому, этот синдром, в сущности, близок к постинфарктному синдрому. При нем показано лечение стероидными гормонами— преднизолоном в дозе 30— 40 мг/сут с постепенным ее снижением при улучшении состояния больного; в легких случаях ограничиваются назначением нестероидных противовоспалительных средств.
Специального внимания заслуживает вопрос о хирургическом лечении пороков сердца у женщин, в связи с возможностью беременности или, в крайнем случае, в ранний ее период (в течение первых 3 месяцев). При выраженной сердечной недостаточности, высокой активности ревматического процесса, токсикозе беременности показано ее прерывание. При сохранении беременности у женщин с пороком сердца особенно важно соблюдение рационального режима с умеренной двигательной активностью без переутомления, полноценное питание с ограничением поваренной соли, при задержке жидкости— прием мочегонных, назначение легких седативных средств. При нарастании признаков сердечной недостаточности показана ранняя госпитализация в терапевтический стационар. Беременным с тяжелой декомпенсацией показано родоразрешение путем кесарева сечения. Для предупреждения инфекционного эндокардита женщинами с пороком сердца в день родов и 3 дня после них производится терапия антибиотиками.
Больным с пороками сердца, которым хирургическое лечение не планируется, при отсутствии сердечной недостаточности рекомендуют общий режим с некоторым ограничением физической нагрузки (избегать физических перегрузок, стрессовых ситуаций). Обычно рекомендуют полноценное питание с достаточным содержанием белков, при задержке жидкости— ограничение поваренной соли. Развитие сердечной недостаточности и аритмии требуют лечения по общим правилам.
Профилактика пороков сердца сводится, в первую очередь к предупреждению первичного и возвратного ревмокардита, а также инфекционного эндокардита. Профилактика сердечной недостаточности при пороках сердца состоит в рациональном двигательном режиме с достаточной физической активностью в виде пеших прогулок и лечебной гимнастики. Таким больным нежелательны резкая смена климата, особенно переезд в высокогорье, участие в спортивных соревнованиях и регулярные активные тренировки для подготовки к ним. Больные должны находиться под постоянным диспансерным наблюдением с периодическим контролем в плане активности ревматического процесса и компенсации сердечной деятельности.
ПРОЛАПС МИТРАЛЬНОГО КЛАПАНА
Эта патология изучена в последние годы благодаря эхокардиографии. Часто пролапс митрального клапана становится случайной находкой при инструментальном исследовании сердца и не сопровождается какими-либо симптомами или гемодинамическими нарушениями, являясь как бы врожденным вариантом нормы. Он встречается при ИБС, ревматизме, кардиомиопатиях, миокардитах, синдроме Марфана, синдроме Элерса— Данло, у спортсменов; иногда сочетается с врожденными пороками. При морфологическом исследовании у таких больных иногда находили миксоматозные изменения створок клапана или дегенеративные изменения коллагена хорд. Пролапс митрального клапана может развиться при повреждении папиллярных мышц с их дисфункцией. Гемодинамические нарушения зависят от митральной регургитации.
Наиболее характерными аускультативными признаками синдрома являются дополнительный юн в середине систолы (через 0,14 с после I тона) и, возникающий после него, нарастающий систолический шум, продолжающийся до аортального компонента II тона. Эти аускультативные проявления лучше определяются у левого края нижней трети грудины. Если митральная регургитация выражена, то шум может продолжаться в течение всей систолы. У некоторых больных выслушивается только дополнительный систолический тон, а у других— лишь поздний систолический шум. Эхокардиография высокочувствительна к аномалиям движения митрального клапана и, по эффективности, уступает лишь рснтгеноконтрастным методам исследования.
Пролабирование одной из створок митрального клапана (прогиб, "парусящая створка", выпячивание створки) может быть диагностировано как в режиме секторального сканирования (В-режим), так и при одномерном исследовании (М-режим), но документировать Пролабирование удается, как правило, лишь в М-режиме.
У больных с миксоматозным перерождением клапана при В-сканировании можно выявить систолический прогиб средней части створки в полость левого предсердия. В М-режиме это проявляется как бы продолжением движения створки после их смыкания в начале систолы. Вследствие этого, на эхокардиограмме образуется характерная картина смещения створки вниз, по направлению к задней стенке левого желудочка. В зависимости от момента начала смещения створки выделяют ранне-, средне-, поздне- и пансистолический пролапс створок, однако, такое разделение весьма условно, так как во многом зависит от положения датчика и отражает неравномерность смещения в полость левого предсердия различных участков створки митрального клапана.
Нестабильность аускультативных и фонокардиографических данных отражает различное пролабирование створок в полость левого предсердия, зависящее от ряда причин. В различное время суток у одного больного может быть разная выраженность пролабирования митрального клапана. Для выявления пролапса используют пробы с амилнитритом, нитроглицерином, физической нагрузкой, холодовую пробу.
В отличие от описанного, пролапс митрального клапана, обусловленный повреждением папиллярных мышц и хорд,— постоянный. Он не зависит от нагрузочных и лекарственных проб, которые, по-видимому, могут изменять лишь выраженность митральной регургитации. При В-сканировании отчетливо видно нефиксированную папиллярную мышцу, нефиксированную створку митрального клапана, совершающую неправильные, произвольные движения в диастолу и "проваливающуюся" в полость левого предсердия в систолу желудочков. В М-режиме, при локации устья аорты и надклапанного пространства левого предсердия, в его полости в систолу желудочка нередко удается выявить дополнительные эхо-сигналы от створки митрального клапана. В отличие от I типа, пролапс при отрыве хорд митрального клапана всегда пансистолический, аускультативно и фонокардиографичес-ки отражается систолическим шумом, свойственным митральной недостаточности.
Митральная регургитация при пролапсе митрального клапана может варьировать в широких пределах и даже отсутствовать, причем величина регургитации обычно не зависит от степени пролабирования створки.
Допплерэхокардиографическое исследование при пролапсе первого типа чаще не выявляет признаков митральной регургитации. Пролабирование в результате отрыва хорд всегда сопровождается косвенными признаками недостаточности митрального клапана, дилатацией полости левого желудочка; при значительной регургитации— спадением полулуний аортального клапана.
Пролапс митрального клапана может сочетаться с различными нарушениями ритма, включая экстрасистолию, пароксизмальные аритмии, синдром слабости синусового узла, атриовентрикулярную блокаду.
При пролапсе митрального клапана, кроме лечения основного заболевания, нитраты следует использовать с осторожностью, так как они могут увеличивать пролапс. При выраженной митральной регургитации, склонной к нарастанию (приблизительно у 15% больных) показано протезирование митрального клапана. Хирургическая коррекция пролапса митрального клапана без митральной регургитации целесообразна лишь в некоторых случаях тяжелых нарушений ритма сердца.
ОЗДОРОВИТЕЛЬНЫЕ УПРАЖНЕНИЯ ПРИ ПОРОКАХ КЛАПАНОВ СЕРДЦА
Система физических упражнений, направленных на повышение функционального состояния до необходимого уровня (100% ДМПК и выше), называется оздоровительной, или физической, тренировкой (за рубежом - кондиционная тренировка). Первоочередной задачей оздоровительной тренировки является повышение уровня физического состояния до безопасных величин, гарантирующих стабильное здоровье. Важнейшей целью тренировки для людей всех возрастов является профилактика сердечно-сосудистых заболеваний, являющихся основной причиной нетрудоспособности и смертности в современном обществе. Кроме того, необходимо учитывать возрастные физиологические изменения в организме в процессе инволюции. Все это обусловливает специфику занятий оздоровительной физической культурой и требует соответствующего подбора тренировочных нагрузок, методов и средств тренировки.
В оздоровительной тренировке (так же, как и в спортивной) различают следующие основные компоненты нагрузки, определяющие ее эффективность: тип нагрузки, величину нагрузки, продолжительность (объем) и интенсивность, периодичность занятий (количество раз в неделю), продолжительность интервалов отдыха между занятиями.
Характер воздействия физической тренировки на организм зависит прежде всего от вида упражнений, структуры двигательного акта. В оздоровительной тренировке различают три основных типа упражнений, обладающих различной избирательной направленностью:
1 тип -- циклические упражнения аэробной направленности, способствующие развитию общей выносливости;
2 тип -- циклические упражнения смешанной аэробно- анаэробной направленности, развивающие общую и специальную (скоростную) выносливость;
3 тип -- ациклические упражнения, повышающие силовую выносливость. Однако оздоровительным и профилактическим эффектом в отношении атеросклероза и сердечно-сосудистых заболеваний обладают лишь упражнения, направленные на развитие аэробных возможностей и общей выносливости. (Это положение особо подчеркивается в рекомендациях Американского института спортивной медицины.) В связи с этим основу любой оздоровительной программы должны составлять циклические упражнения, аэробной направленности.
Тренировка на выносливость в циклических видах возможна для людей, имеющих пороки сердца. Лечение этих больных в современных клиниках немыслимо без физической реабилитации, основой которой, как говорилось выше, являются аэробные упражнения постепенно возрастающей продолжительности и интенсивности. Так, например, в реабилитационном центре Торонто (Канада) в течение 10 лет, интенсивной физической тренировкой, включающей быструю ходьбу и медленный бег, под наблюдением опытных кардиологов успешно занималось более 5000 больных. Некоторые из них настолько повысили свои функциональные возможности, что смогли принять участие в марафоне. Конечно, это уже не массовая физкультура, а сложная система реабилитационных мероприятий. Однако после завершения больничного и санаторно-курортного этапов реабилитации в специализированных кардиологических учреждениях и перехода (примерно через 6--12 месяцев после выписки из стационара) к поддерживающему этапу, который должен продолжаться всю последующую жизнь, многие пациенты могут и должны заниматься оздоровительной тренировкой -- в зависимости от своего функционального состояния. Дозировка тренировочных нагрузок производится в соответствии с данными тестирования по тем же принципам, что и у всех сердечно-сосудистых больных: интенсивность должна быть несколько ниже пороговой, показанной в велоэргометрическом тесте. Так, если при тестировании боли в области сердца или гипоксические изменения на ЭКГ появились при пульсе 130 уд/мин, то нужно тренироваться, снизив величину ЧСС на 10--20 уд/мин на ранних этапах реабилитации (менее года после перенесенного инфаркта). За рубежом используются полностью контролируемые программы занятий в виде строго дозированной работы на велоэргометре или ходьбы на тредбане (бегущей дорожке) под наблюдением медицинского персонала (по 20--30 мин 3--4 раза в неделю). По мере роста тренированности и повышения функциональных возможностей системы кровообращения пациенты постепенно переводятся на частично контролируемые программы, когда 1 раз в неделю занятия проводятся под наблюдением врача, а 2 раза дома самостоятельно -- быстрая ходьба и бег, чередующийся с ходьбой, при заданной ЧСС. И наконец, на поддерживающем этапе реабилитации (через год и более) можно переходить к самостоятельным занятиям ходьбой и бегом, периодически контролируя свое состояние у врача. Такая целенаправленная долговременная программа дает весьма обнадеживающие результаты.
Список литературы
1. Аббакумов С. А., Аллилуев И. Г., Маколкин В. И. Боли в области сердца. -М.: Медицина, 1985. - 191с.
2. Моисеев В. С., Сумароков А. В. Клиническая кардиология. -М.: Универсум паблишинг, 1995. - 240с.
3. Аббакумов С. А., Маколкин В. И., Сапожникова А. А. Нейро-циркуляторная дистония. -Чебоксары: Изд-во Чувашия, 1995. - 252с.
4. Справочник семейного врача. Вып. 1. Внутренние болезни / Под ред. Г. П. Матвейкова. - Минск: Изд-во Беларусь, 1992. - 638с.
Похожие работы
... Мерцательная аритмия. Сердечная недостаточность (острая левожелудочковая или хроническая недостаточность кровообращения). Тромбоэмболии (редкое осложнение). Дифференциальный диагноз митральной недостаточности. Дифференциальный диагноз митральной недостаточности проводится между приобретенными пороками различной этиологии, врожденными пороками и другими заболеваниями (ревматизм, инфекционный ...
... операций колеблется от 1,5 до 15%, после радикальных — от 9,3 до 17%. Отдаленные результаты радикального лечения тетрады Фалло, как правило, хорошие (95% больных ведут практически нормальный образ жизни, более 20 лет живет 91% пациентов). Приобретенные пороки сердца Органические клапанные пороки сердца в подавляющем большинстве случаев бывают приобретенными и значительно реже врожденными. ...
... выражается в смещении правого атриовазального угла вверх, в закруглении правого контура в передней проекции и в проступании кпереди контура правого желудочка во II косом и боковом положениях. Среди приобретенных пороков сердца по богатству рентгенологической семиотики первое место занимает митральный порок, резко превосходящий остальные в отношении частоты. Важнейший рентгенологический признак ...
... может быть достигнуто, в то же время значительное расширение отверстия может вызвать митральную недостаточность; в этих случаях приходится ограничивать степень расщепления комиссур. Техника митральной комиссуротомии Операцию производят под эфирно-кислородным интубационным наркозом (или закисью азота) с применением релаксантов и управляемого дыхания. Применение местной анестезии при этой ...
0 комментариев