Введение
В 1905 г немецкий хирург, профессор университетской хирургической клиники в Грайфсвальде, Erwin Payr описал характерный симтомокомплекс, возникающий при стенозе толстой кишки, обусловленный её перегибом в зоне селезёночной кривизны. Клинически он проявлялся приступообразной болью в связи с застоем газов или кала в области селезёночного изгиба, чувством давления или полноты в левом верхнем квадранте живота, давлением или жгучей болью в области сердца, сердцебиением, одышкой, подгрудинной или прекардиальной болью с чувством страха, одно- или двусторонней болью в плече с иррадиацией в руку, болью между лопатками. Впоследствии это заболевание (изолированная форма спланхноптоза) было названо его именем.
По данным различных авторов в развитых странах хроническими колостазами страдают 30 - 40% взрослого населения, причём женщины чаще, чем мужчины. На основании широкого распространения некоторые авторы обоснованно относят хронические колостазы к болезни цивилизации. В 46% случаев причиной хронического колостаза является именно болезнь Пайра. Таким образом, болезнь Пайра является достаточно распространённой. Но определённые трудности в диагностике и недостаточная осведомлённость врачей о данном заболевании приводят к тому, что люди, страдающие болезнью Пайра, длительное время лечатся с диагнозами различных заболеваний органов брюшной полости и забрюшинного пространства.
В частности, по данным Н.Л. Куща, из 111 наблюдаемых им больных 83 уже проходили лечение по поводу предполагаемого холецистита, гастрита, язвенной болезни и др. Такой процент ошибок в диагностике, а, следовательно, и в лечении больных с болезнью Пайра свидетельствует о недостаточной компетенции врачей в вопросах клинических проявлений заболевания. Так, 8 больных подверглись операции по поводу предполагаемого острого аппендицита. Однако после аппендэктомии состояние больных не улучшалось, и они повторно поступали в стационар с жалобами на боли в живота. При дальнейшем клиническом обследовании у всех был выявлен колоноптоз.
Клиника
К типичным симптомам относят: болевой синдром, запоры, снижение аппетита, тошноту и рвоту, головную боль, раздражительность.
Так как болевой синдром характерен для большинства заболеваний органов живота, то он требует тщательного анализа с целью выработки дифференцированного подхода к диагностике, определению тактики и выбору метода лечения. Отмечено, что боли чаще локализуются в области правого фланга толстой кишки и в гипогастрии.
Характерно, что боли резко усиливаются при физической нагрузке и после обильного приема пищи. Интенсивность боли уменьшается при принятии больным горизонтального положения. Пациенты, как правило, указывают, что с возрастом боли становятся все более интенсивными и мучительными. Существует мнение, боль в животе обусловлена спазмом отдельных участков кишки, нарушением пассажа кишечного содержимого и натяжением брыжейки. Болевой синдром при болезни Пайра может быть обусловлен также наличием воспалительного процесса в стенке толстой кишки, что подтверждается гистологическими исследованиями резецированных отрезков толстой кишки.
У большинства больных имеют место упорные запоры продолжительностью от 2 до 5 сут. Соответственно продолжительности запора нарастает интенсивность болей в животе. У части больных обнаруживается толстотонкокишечный рефлюкс. Данный синдром может возникать как результат врожденной аномалии элементов илеоцекального запирательного аппарата или вследствие локального воспалительного процесса. При болезни Пайра в результате нарушения пассажа толстокишечного содержимого из-за резких перегибов в области печеночного и селезеночного углов кишки, а также нарушения моторики на почве воспаления ее стенки происходит стаз каловых масс, что приводит к тифлоэктазии и воспалительным изменениям и в области илеоцекального запирательного аппарата.
Постоянное забрасывание в тонкую кишку толстокишечного содержимого (необычного по физическому, химическому, бактериальному составу) приводит к развитию воспалительного процесса в тонкой кишке - рефлюкс-илеиту. Клиническое проявление рефлюкс-илеита также сопровождается приступообразными или постоянными болями в животе.
Таким образом, причиной, обусловливающей диагностические ошибки при болезни Пайра, является неправильная интерпретация болей в животе, нередко симулирующих "острый живот" или хронически протекающие заболевания (мезоаденит, колит, хронический гастрит и др.).
В результате хронической кишечной интоксикации у большинства больных (83,8 % по данным Н.Л.Куща) отмечается снижение аппетита, тошноту и рвоту, головную боль, раздражительность. Из-за частой головной боли некоторые больные могут проходить лечение у психоневрологов. О хронической интоксикации свидетельствуют и данные лабораторного обследования. У больных с синдромом Пайра нами снижается дезинтоксикационная функция печени. Характерно, что степень снижения дезинтоксикационной функции находится в прямой зависимости от длительности заболевания, продолжительности запора.
Диагностика
Решающим методом распознавания болезни Пайра является ирригография. В качестве контрастного вещества используется бариевая взвесь в разведении 1: 3 на 1 % растворе поваренной соли. Бариевую взвесь вводят под контролем рентген-экрана при гидростатическом давлении 50—60 мм вод. ст. При этом обращают внимание на форму и положение толстой кишки. Применяя массирующую пальпацию, определяют смещаемость поперечной ободочной кишки и наличие толстотонкокишечного рефлюкса. Снимки выполняются в положении больного лежа на спине (при заполнении толстой кишки) и в положении стоя - после ее опорожнения.
Рентгенологическая картина при болезни Пайра имеет специфические отличительные особенности. Поперечная ободочная кишка свисает в полость малого таза в виде «гирлянды» с перегибами в области печеночного и селезеночного углов (рис. 1).
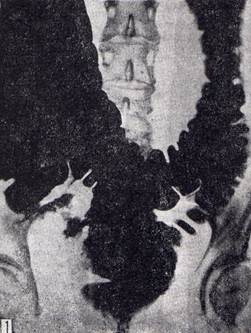
Рис. 1. Болезнь Пайра. Поперечная ободочная кишка свисает в малый таз в виде «гирлянды», перегибы в области печеночного и селезёночного углов.
Часто наблюдается задержка эвакуационной функции толстой кишки. В основном отмечается правосторонний колостаз. Здесь же имеют место сглаженность гаустрации кишки, эктазия просвета ее (рис. 2). Следует отметить, что болезнь Пайра достаточно часто сопровождается гастроптозом.
Наряду с рентгенологическим способом диагностики с целью определения степени нарушения моторной функции толстой кишки у детей в возрасте от 10 до 15 лет в некоторых лечебных учреждениях используется радиоизотопный метод с использованием коллоидного раствора 198Au. Радиофармпрепарат вводится с пищей натощак. Регистрация активности проводитсь на сканере через определенные интервалы времени. Обследование проводитсь до начала лечения и после его окончания, что позволяет дать объективную оценку эффективности проводимой терапии.
Лечение
Клинические наблюдения больных с болезнью Пайра показывают, что рассчитывать на эффективное консервативное лечение можно только при раннем выявлении заболевания и правильно подобранной длительной терапии.
Как правило, лечение больных начинается с назначения им курса комплексной терапии. Большое значение придаётся диете: пища должна быть высококалорийной, легко усвояемой и не содержать избыточного количества шлаков (яйца, сметана, масло, творог, бульоны, кисель, мясное суфле). В рацион питания вводятся продукты, содержащие органические кислоты (кефир, простоквашу, кислую молочную сыворотку), которые усиливают секрецию слизистой кишок и их перистальтическую активность. Сахаристые вещества (свекловичный сахар, мед, сиропы, сладкие блюда, фрукты) способствуют привлечению жидкости в кишечник, разжижению кишечного содержимого и отчасти развитию кислого брожения, продукты которого возбуждают секрецию и перистальтику кишечника.
Больным, у которых болезнь Пайра сопровождается упорными запорами, назначается обильное питье овощных и фруктовых соков (черносливный, абрикосовый, картофельный, морковный), растительные слабительные в виде отваров и компотов. Для снятия болевого синдрома применяется электрофорез с новокаином на переднюю брюшную стенку, диатермию на поясничную область, парафиновые аппликации на живот, УВЧ, массаж живота. Важное место в лечении болезни Пайра отводится лечебной гимнастике - в качестве функционального общеукрепляющего средства.
Показаниями к плановому оперативному лечению больных с синдромом Пайра являются:
• осложненные формы синдрома Пайра (наличие некупируемого болевого синдрома, хроническая интоксикация, приступы толстокишечной непроходимости)
• отсутствие эффекта от консервативной терапии, прогрессивное нарастание симптомов заболевания, хронической интоксикации и болевого синдрома.
При болезни Пайра возможно выполнение одной из двух операций: резекции поперечной ободочной кишки по специальной методике или лапароскопическое низведение селезеночного изгиба ободочной кишки путем рассечения ободочно-селезеночной и ободочно-диафрагмальной связки.
Техника резекции поперечной ободочной кишки по специальной методике: срединная лапаротомия, мобилизация и резекция средней части поперечной ободочной кишки в пределах сфинктера Гирша справа и Пайра - Штрауса слева, с наложением прямого анастомоза. Поперечная ободочная кишка перемещается вместе с анастомозом под основание мобилизованной желудочно-ободочной связки, которой прикрывают кишку вместе с анастомозом, а свободный край ее подшивается под кишкой к заднему листку брюшины, с захватом фасциальных листков заднебоковых отделов брюшной стенки в поперечном направлении с таким расчетом, чтобы левый и правый углы кишки оставались закругленными.
По описанной методике Н.Л.Кущ проперировал 23 больных. Летальных исходов не было. У 2 больных (из числа первых оперированных) имели место явления анастомозита, что заставило включить в комплекс послеоперационной терапии внутритканевой электрофорез с гепарином. В дальнейшем подобных осложнений мы не наблюдалось.
Лапароскопическое низведение селезеночного изгиба ободочной кишки путем рассечения ободочно-селезеночной и ободочно-диафрагмальной связки выполняется в хирургической клинике Башкирского государственного медицинского университета и является более современной, патогенетически обоснованной операцией. Суть операции заключается в следующем: в параумбиликальной области устанавливается 10 мм троакар, через который накладывается карбоксиперитонеум, вводится лапароскоп. В правом и левом мезогастрии, в левой подвздошной области устанавливаются инструментальные троакары, мобилизация селезеночного изгиба осуществляется электрокаутером в режиме резания и коагуляции. Крупных сосудов в этой области нет, поэтому, как правило, в клипировании сосудов необходимости не возникает.
При сочетании синдрома Пайра с долихосигмой производятся комбинированные операции лапароскопически дополненная резекция сигмовидной кишки, с низведением селезеночного изгиба ободочной кишки. Для этого после лапароскопической мобилизации селезеночного изгиба и сигмовидной кишки с клипированием сосудов брыжейки, производится минилапаротомия в левой подвздошной области длиной 4-5 см, через которую резецируется сигмовидная кишка с наложением анастомоза.
При сочетании декомпенсированного колостаза, обусловленного долихосигмой и синдромом Пайра производится лапароскопически дополненную левосторонняя гемиколэктомия. Для этого после лапароскопической мобилизации левой половины ободочной кишки с клипированием сосудов брыжейки, из минилапаротомного доступа в левом мезогастрии производилась левосторонняя гемиколэктомия с наложением анастомоза.
ЗаключениеЗнакомство широкого круга врачей, в первую очередь хирургов, с особенностями клинического течения болезни Пайра, возможностями диагностики этого заболевания позволит избежать множества диагностических ошибок, а, следовательно, раньше и успешнее проводить адекватное лечение.
Литература
1. Мехдиев Д.И., Рахматуллин С.И., Галлямов А.Х. Эндоскопические методы лечения синдрома Пайра // Кремлевская медицина. Клинический вестник. 2000 - № 4
2. Кущ Н.Л. Болезнь Пайра у детей // Вестник хирургии 1990 - № 11
3. Романов П.А. Клиническая анатомия вариантов и аномалий толстой кишки. М.: Медицина, 1987
4. Наврузов С.Н. Лечение больных толстокишечным стазом // Вестник хирургии 1988 - № 9
5. Яремчук А.Я., Радильский С.Е., Топчий Т.В., Морозова Н.Л. Хронический колостаз - особенности клиники и диагностики. // Вестник хирургии 1990 - № 7
6. Ленюшкин А.И. Хирургическая колопроктология детского возраста. М.: Медицина, 1999
7. Златкина А.Р. Лечение хронических болезней органов пищеварения. М.: Медицина, 1994
Похожие работы
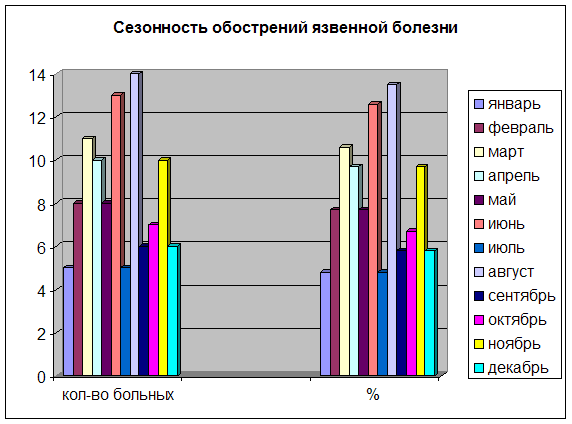
... 40,7 Потеря сознания 5,0 4,8 Всего больных: 103 100% Анализ частоты наиболее типичных симптомов кровоточащей язвы луковицы двенадцатиперстной кишки в условиях Якутии позволяет отметить, что ведущее место в клинических проявлениях болезни занимали триада симптомов: 1. Язвенный анамнез; 2. Черный стул (мелена); 3. Рвота кофейной гущей. Другие проявления болезни: общая слабость-71,8%; ...
... о наличии спаек в брюшной полости. Лапароскопия до недавнего времени была противопоказана, так как велика опасность повреждения, но современные эндоскописты применяют лапароскопию при спаечной болезни. Рентгенодиагностика основывается на обнаружении в полипозиционном исследовании различного рода деформаций, необычной фиксации, сращений с брюшной стенкой, изучают состояние рельефа слизистой, ...
... о наличии спаек в брюшной полости. Лапароскопия до недавнего времени была противопоказана, так как велика опасность повреждения, но современные эндоскописты применяют лапароскопию при спаечной болезни. Рентгенодиагностика основывается на обнаружении в полипозиционном исследовании различного рода деформаций, необычной фиксации, сращений с брюшной стенкой, изучают состояние рельефа слизистой, ...
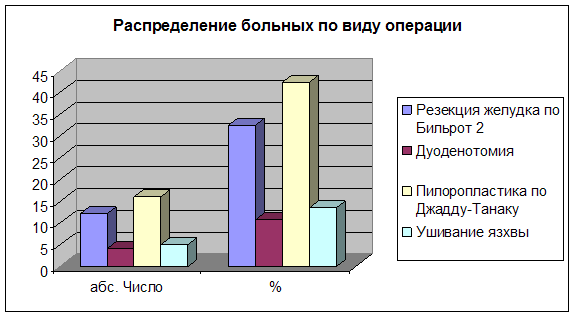
... кишки от 4.03.1999. Заключение: Обнаружены множественные язвенные ниши с неровными краями, рубцовая деформация луковицы двенадцатиперстной кишки) можно поставить диагноз: Язвенная болезнь 12-перстной кишки, стадия обострения. Множественные язвы 12-перстной кишки, осложненные пенетрацией в головку поджелудочной железы. Язвенную болезнь 12-перстной кишки необходимо дифференцировать от: - рака ...
0 комментариев