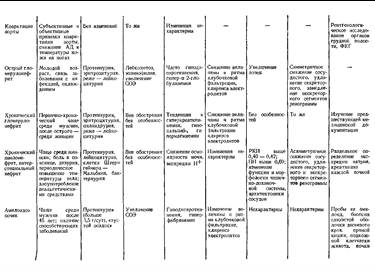
Острый гломерулонефрит.
Это заболевание инфекционно-аллергической природы с преимущественным поражением капилляров обеих почек. Распространен повсеместно. Чаще болеют в возрасте 12-40 лет, несколько чаще мужчины. Возникает в странах с холодным и влажным климатом, сезонное заболевание.
Этиология.
Возбудитель бета - гемолитический стрептококк группы А, нефритогенные штаммы 1, 3, 4, 12, 49. Доказательством стрептококковой этиологии являются: а) связь со стрептококковой инфекцией (ангина, гаймориты, синуситы), а также кожные заболевания - рожа, стрептодермия; б) из зева часто высеивается гемолитический стрептококк; в) в крови больных острым гломерулонефритом обнаруживаются стрептококковые антигены: стрептолизин О, стрептокиназа, гиалуронидаза; г) затем в крови повышается содержание стрептококковых антител; д) возможен экспериментальный нефрит.
Патогенез.
В патогенезе играют роль различные иммунологические нарушения.
1). Образование обычных антител. Комплекс антиген - антитело может оседать на почечной мембране, так как она имеет богатую васкуляризацию, то оседают преимущественно крупные депозиты. Реакция антиген-антитело разыгрывается на самой почечной мембране, при этом присутствует комплемент, биологически-активные вещества: гистамин, гиалуронидаза, могут также страдать капилляры всего организма.
2). При стрептококковой инфекции стрептококковый антиген может повреждать эндотелий почечных капилляров, базальную мембрану, эпителий почечных канальцев - образуются аутоантитела, возникает реакция антиген-антитело. Причем в роли антигена выступают поврежденные клетки.
3). У базальной мембраны почек и стрептококка есть общие антигенные структуры, поэтому нормальные антитела к стрептококку могут повреждать одновременно и базальную мембрану - перекрестная реакция.
Доказательством того, что в основе заболевания лежат иммунные процессы, является то, что между стрептококковой инфекцией и началом острого нефрита всегда есть временный интервал, в течение которого происходит накопление антигенов и антител, и который составляет 2-3 недели.
Клиника.
Заболевание начинается с головной боли, общего недомогания, иногда есть тошнота, отсутствие аппетита. Может быть олигурия или даже анурия, проявляется быстрой прибавкой в весе. Очень часто на этом фоне появляется одышка, приступы удушья. У пожилых возможны проявления левожелудочковой сердечной недостаточности. В первые же дни появляются отеки, обычно на лице, но могут быть и на ногах, в тяжелых случаях на пояснице. Крайне редко гидроторакс и асцит. В первые же дни заболевания АД до 180/120 мм. рт. ст.
Синдромы и их патогенез.
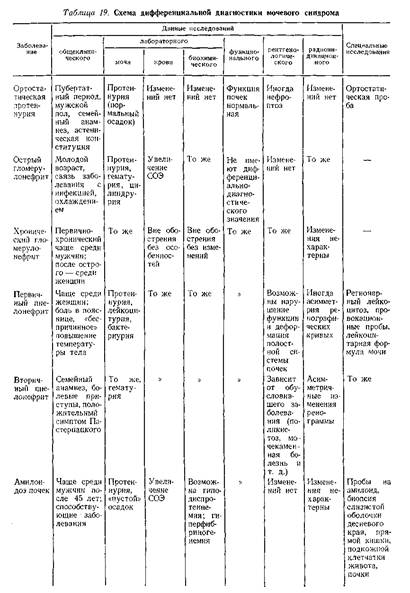
1). Мочевой синдром - по анализу мочи: а) гематурия, моча цвета мясных помоев; б) протеинурия, высокая редко, чаще умеренная, высокая протеинурия говорит о значительном поражении мембран; в) умеренная лейкоцитурия; г) цилиндрурия - гиалиновые цилиндры, в тяжелых случаях кровяные цилиндры из эритроцитов; д) удельный вес, креатинин в норме, азотемия отсутствует.
2). Отеки, их причины: а) резкое снижение почечной фильтрации - задержка натрия и воды; б) вторичный гиперальдостеронизм; в) повышение проницаемости капилляров всех сосудов в результате увеличения содержания в крови гистамина и гиалуронидазы; г) перераспределение жидкости с преимущественной задержкой в рыхлой клетчатке.
3). Гипертония, ее причины: а) усиление сердечного выброса в результате гипергидратации; б) усиление выработки ренина из-за ишемии почек; в) задержка натрия в сосудистой стенке - отек ее и повышение чувствительности к катехоламинам; г) уменьшение выброса депрессорных гуморальных факторов (простогландинов и кининов).
Гипертония может держаться 3-4 месяца. По характеру клинику различают развернутую и моносимптомную.
Лабораторная диагностика.
1) Мочевой синдром.
2) Проба Реберга - резкое снижение фильтрации.
3) Со стороны крови - норма. Может быть ускоренное СОЭ.
4) На ЭКГ признаки гипертрофии левого желудочка - примерно через две недели от начала заболевания.
5) Рентгенологически увеличение размеров сердца.
Осложнения.
1) Острая левожелудочковая недостаточность.
2) Почечная эклампсия.
3) Уремия.
4) Острая и хроническая почечная недостаточность.
Лечение.
Направлено на этиологический фактор и на предупреждение осложнений.
Постельный режим не менее 4 недель.
Диета: при тяжелой форме - режим голода и жажды. После предложения такой диеты почти перестала встречаться острая левожелудочковая недостаточность и почечная эклампсия. На такой диете держат 2-3 дня, затем дают сахар с водой 100-150 г, фруктовые соки, манную кашу, резко ограничивают поваренную соль. Белок до 0,5 г/кг веса тела, через неделю 1 г/кг.
Антибиотики: пенициллин 6 раз в день.
Противовоспалительные препараты: индометацин - улучшает обратное всасывание белка в капиллярах.
Десенсибилизирующие средства.: тавегил, супрастин, пипольфен.
При олигурии: фуросемид, лазикс, 40% глюкоза с инсулином, маннитол.
При эклампсии: кровопускание, аминазин, магнезия, резерпин, декстран.
При сердечной недостаточности: кровопускание, лазикс, наркотики.
Хронический гломерулонефрит.
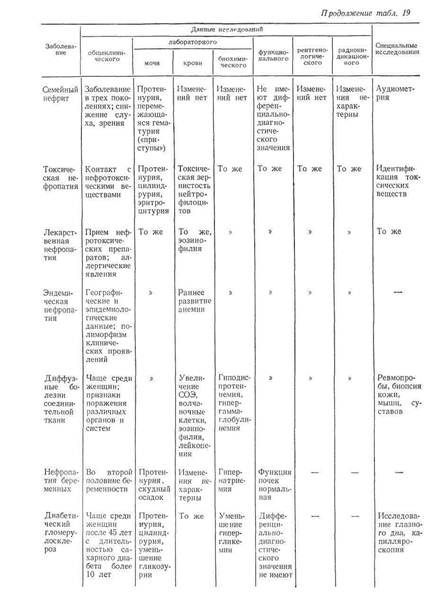
Это двухстороннее воспалительное заболевание почек иммунного генеза, которое характеризуется постепенной, но неуклонной гибелью клубочков, сморщиванием почки, постепенным снижением функции, развитием артериальной гипертензии и смертью от хронической почечной недостаточности.
Этиология.
До конца не ясна, у части в анамнезе острый гломерулонефрит, другие случаи не ясны. Иногда провоцирующим фактором может быть повторная вакцинация, медикаментозная терапия - например, противоэпилептические средства.
Патогенез.
В основе иммунологический механизм. Морфологически в области базальной мембраны находят отложения иммунных комплексов, состоящих из иммуноглобулина и комплемента. Характер иммунных отложений может быть различным: если их много, грубые отложения, тяжелое поражение. Иногда может меняться белковый состав самой мембраны.
Классификация.
1) Латентная форма - нефрит с изолированным мочевым синдромом.
2) Хронический гломерулонефрит с нефротическим компонентом. Основное проявление - нефротический синдром.
3) Гипертоническая форма, протекает с повышенным давлением, медленно прогрессирует.
4) Смешанная форма.
Прогноз.
При гломерулонефрите с минимальными изменениями - хороший. Выздоровление может быть с дефектом - небольшой, но прогрессирующей протеинурией. Чаще прогрессирующее течение с исходом в хроническую почечную недостаточность.
Осложнения.
При гипертонической форме - кровоизлияния в мозг, отслойка сетчатки.
При нефросклерозе - присоединение различной инфекции. Хроническая почечная недостаточность.
Лечение.
При обострении стрептококковой инфекции - пенициллин.
При гипертонии - гипотензивные средства, салуретики - фуросемид, лазикс.
Воздействие на аутоиммунные процесс - кортикостероиды и цитостатики.
Для уменьшения протенурии - индометацин.
Анаболические средства: ретаболил.
Антикоагулянты: улучшает микроциркуляцию в капиллярах, оказывает антикомплементарное действие, но может увеличивать гематурию.
Витамины в больших дозах.
Глюкоза 40% в/в.
Диета: ограничение потребления жидкости, соли, повышенное содержание белка в пище.
Режим обычный.
Курортотерапия.
Физиотерапия: диатермия, тепло.
Санация очагов хронической инфекции.
Хронический пиелонефрит.
Неспецифическое инфекционно-воспалительное заболевание слизистой оболочки мочевыводящих путей: лоханок, чашечек и интерстициальной ткани почек. По сути интерстициальный бактериальный нефрит. Составляет 60% от всех заболеваний почек.
Этиология.
Всегда инфекционная. Возбудители: стафилококк, стрептококк, энтерококк, кишечная палочка, вульгарный протей, микоплазмы и вирусы.
Клиника.
1) Латентная форма - 20 % больных.
Чаще всего жалоб нет, а если есть, то - слабость, повышенная утомляемость, реже субфебрилитет. У женщин в период беременности могут быть токсикозы. Функциональное исследование ничего не выявляет, если только редко немотивированное повышенное АД, легкую болезненность при поколачивании по пояснице. Диагноз ставится лабораторно. Лейкоцитурия, протеинурия, бактериурия.
2) Рецидивирующая - 80 %.
Чередование обострений и ремиссий. Особенности: интоксикационный синдром с повышением температуры, ознобы. В клиническом анализе крови - лейкоцитоз со сдвигом влево, повышенное СОЭ. Боли в поясничной области, чаще всего двусторонние, у некоторых по типу почечной колики; боль ассиметрична. Дизурический и гематурический синдромы.
3) Гипертоническая форма: ведущий синдром - повышение АД, может быть первым и единственным, мочевой синдром не выражен непостоянен. Провокацию делать опасно, так как может быть повышение АД.
4) Анемическая форма. Встречается редко. Стойкая гипохромная анемия. Связана с нарушением продукции эритропоэтина.
5) Гематурическая форма: рецидивы макрогематурии.
6) Тубулярная: неконтролируемые потри с мочой натрия и калия (сольтеряющая почка). Ацидоз. Гиповолемия, гипотензия, снижение клубочковой фильтрации, может быть острая почечная недостаточность.
7) Азотемическая форма: проявляется впервые уже хроническая почечная недостаточность.
Диагностика.
1. Рентгенологическое исследование. Экскреторная урография. Замедление выведения контраста, деформацию чашечек и лоханок, раздвигание чашечек и лоханок из-за отека и инфильтрации, затем их сближение из-за сморщивания.
2. Радиоизотопные методы
3. УЗИ.
4. Компьютерная томография.
5. Почечная ангиография.
6. Биопсия почек.
Лечение.
Во время обострения постельный режим. Диета с ограничением солей и жидкости.
Медикаментозное лечение. Во время обострения активная антибактериальная терапия: антибиотики, сульфаниламиды, нитрофураны, препараты налидиксовой кислоты, уросептики.
При анемии: препараты железа, витамин В12, эритропоэтин.
Хроническая почечная недостаточность.
ХПН - патологическое состояние организма, характеризующееся постоянным прогрессирующим нарушением функции почек.
Этиология.
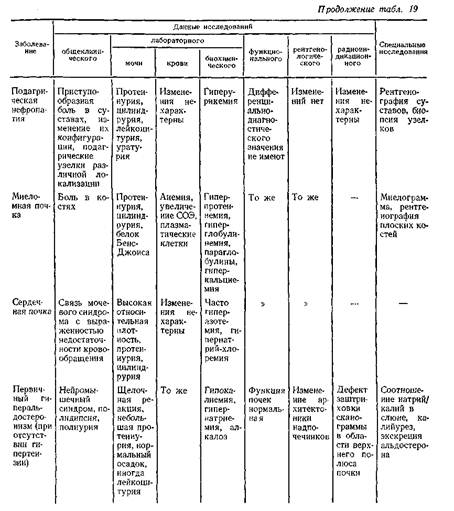
Хронический гломерулонефрит, хронический пиелонефрит, поликистоз, злокачественная почечная гипертензия, амилоидоз почек, мочекаменная болезнь, диабетический гломерулосклероз, аденома и рак предстательной железы.
Клиника.
Клиника при ХПН развертывается постепенно, часто оценивается ретроспективно. Со стороны нервной системы: слабость, повышенная утомляемость, потеря интереса к окружающему, потеря памяти, днем сонливость, вечером бессонница, рвота, боли, кожный зуд. Со стороны сердечно-сосудистой системы - гипертония.
Кожные покровы бледные, желтоватый цвет кожи, одутловатость лица, расчесы вследствие кожного зуда. Гипертония, напряженный пульс, глухой I тон, акцент II на аорте, усиленный верхушечный толчок, сосудистые шумы. Кашель, приступы удушья вплоть до сердечной астмы, отека легких ( уремический отек легких). Обложенный язык, анорексия, похудание, поносы, образование язв. Нарастающая апатия, головные боли, подергивание отдельных групп мышц. Эклампсия.
Уменьшение почечной фильтрации, мочевой осадок скудный, немного эритроцитов в поле зрения, гипоизостенурия, полиурия, в терминальной стадии - олигурия. Клиренс креатинина может быть до 5 млн/мин. Повышается остаточный азот мочевины. Увеличение мочевой кислоты.
Рентгенологически определяется остеопороз, остеомаляция.
Анемия, иногда очень тяжелая.
Классификация.
По уровню креатинина.
1 степень: 0,19-0,44 ммоль/л.
2 степень: 0,45-0,88 ммоль/л.
3 степень: 0,89-1,33 ммоль/л.
4 степень: больше 1,33 ммоль/л.
Клиническая классификация.
1 степень - доазотемическая, нет клинических проявлений. А - нет нарушений фильтрации и реабсорбции, Б - латентная - есть нарушения фильтрации и реабсорбции.
2 степень - азотемическая. А - латентная, клиники нет, но есть азотемия. Б - начальные клинические проявления.
3 степень - уремическая. А - умеренных клинических проявлений. Б- выраженных клинических проявлений. Уремия, фильтрация меньше 55 от нормы, креатинин больше 1,25 ммоль/л.
Лечение.
Лечение ХПН патогенетическое, но не этиологическое.
Коррекция ацидоза - натрия бикарбонат.
При алкалозе - хлористый натрий.
Витамин Д 3, глюконат кальция, альмагель для нормализации фосфорно-кальциевого обмена.
При анемии - препараты железа, ретаболил, витамины, переливание крови.
Диуретики: лазикс, фуросемид.
При гипертонии - препараты рауфольфия.
При сердечной недостаточности - дигоксин в небольших дозах.
Регулярное очищение кишечника.
Для удаления шлаков через кожу - горячие ванны.
Средства, усиливающие выделительную функцию почек - фларонин.
В з-ей стадии - программный диализ, решение вопроса о пересадке почки.
Курортотерапия в сухом и жарком климате.
Прогноз всегда неблагоприятный. Смерть может наступить внезапно. При 1-ой степени трудоспособность сохранена.
Похожие работы
... специально разработанные и подобранные физические упражнения. При их применении учитываются характер заболевания, стадия болезненного процесса и степень физической подготовленности больного. В основу комплекса лечебных упражнений при заболеваниях почек и мочевыводящих путей положены физические упражнения для мышц спины, поясницы и живота. Они выполняются спокойно, без мышечного напряжения, в ...
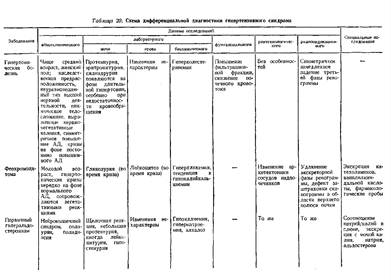
... заболеваниями соединительной ткани приходится с гломерулонефритом. О наличии сердечной почки свидетельствует положительная динамика мочевого синдрома в связи с уменьшением недостаточности кровообращения. Возможно сочетание гломерулонефрита и сердечной почки. ГИПЕРТЕНЗИВНЫЙ СИНДРОМ ПРИ ЗАБОЛЕВАНИЯХ ПОЧЕК Артериальная гипертензия является одним из самых частых симптомов при заболеваниях почек. ...
... нитрит-тест) и бактериоскопическими методами количественного определения бактериурии. Химические методы просты, не требуют большой затраты времени и позволяют, производить массовые обследования. Беременным с заболеваниями почек, протекающими с гипертонией, делают ЭКГ. Первоочередной задачей наблюдения в женской консультации является уточнение диагноза заболевания, его тяжести и остроты процесса. ...
... воды, слабоминерализованной минеральной воды. Мочегонное действие оказывает отвар толокнянки («медвежьи ушки»), полевого хвоща, кукурузных рылец, употребление арбузов. Заключение Лечебное питание при заболеваниях почек характеризуется исключением поваренной соли; ограничением жидкости, простых углеводов (сахара); некоторым снижением белка (главным образом растительного происхождения); ...
0 комментариев