Кафедра хир. болезней
Зав кафедры: проф. Лохвицкий С.В.
Ассистент: Бабешкин В.П.
Куратор: студент 410 группы Л/Ф
Пак А.М.
ИСТОРИЯ БОЛЕЗНИ
Предварительный диагноз: Язвенная болезнь, хроническая язва тела
желудка осложненная кровотечением
Клинический диагноз: Язвенная болезнь, хроническая язва тела
желудка осложненная кровотечением
КАРАГАНДА 2000.
1. Ф.И.О.
2. Возраст 28 лет (14.10.72г.)
3. Пол жен.
4. Национальность немка
5. Домашний адрес РК, г.Караганда, Окт. район, 16-47-11
6. Место работы пекарня
7. Должность формовщица
8. Дата и час поступления 25.09.00г., 10:55.
9. Предварительный диагноз Язвенная болезнь, хроническая язва тела
желудка осложненная кровотечением
10. Клинический диагноз Язвенная болезнь, хроническая язва тела
желудка осложненная кровотечением
11. Название операции (дата, вид Лапаратомия. Гастротомия. Прошивание
обезболивания). язвы желудка. Дренирование брюшной
полости.
12. Послеоперационный диагноз Язвенная болезнь, острая язва тела
желудка осложненная кровотечением
13. Исход Выздоровление.
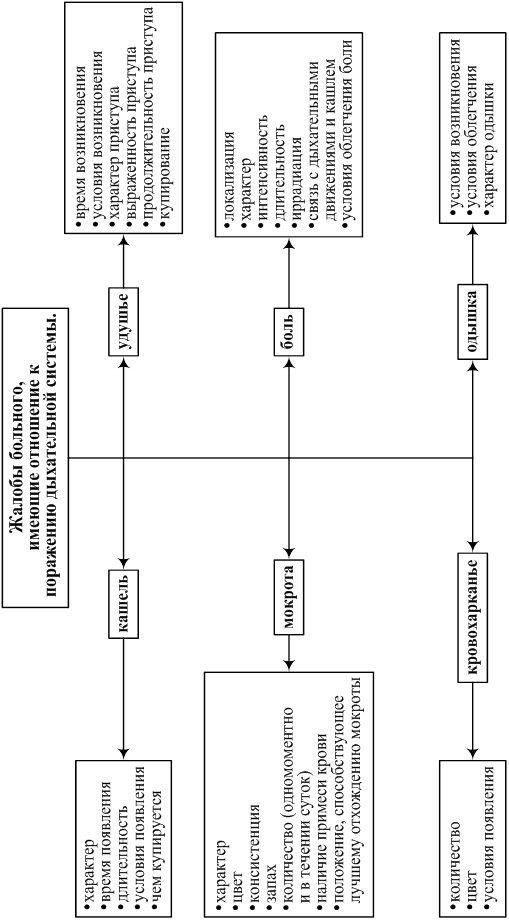
ЖАЛОБЫ
на слабость, головокружение
на боли в собственно эпигастральной области ноющего характера
кал черного цвета
АНАМНЕЗ БОЛЕЗНИ
За 5 дней до госпитализации, на работе, почувствовала сильную слабость, отмечалась потеря сознания. Вечером того же дня обратила внимание на кал черного цвета. 23.09.00г. обратилась к участковому врачу, была направлена в МКБ №1 для обследования и лечения, с 25.09.00 находится на стационарном лечении в хирургическом отделении. Считает себя больной в течение 5 лет, когда впервые появились слабость, головокружение, ноющие «голодные» боли в собственно эпигастральной области, которые носили сезонный характер, и исчезали после еды, а также частая кислая отрыжка. При обследовании был поставлен диагноз язвенная болезнь желудка. Ранее не лечилась.
АНАМНЕЗ ЖИЗНИ
Родилась 14.10.72г. в городе Караганде. В школу пошла в 7 лет, в умственном и физическом развитии от сверстников не отставала. Получила среднее специальное образование.
Семейная жизнь: не замужем. Детей нет.
Наследственность не отягощена.
Профессиональный анамнез: Трудовую деятельность начала с 18 лет. Рабочий день был нормирован, работа не была связана с какими-либо профессиональными вредностями. Отпуск предоставлялся ежегодно, как правило, в летнее время.
Материально-бытовые условия: проживает в отдельной квартире со всеми удобствами, материально обеспечена удовлетворительно. Питается 3 раза в день горячей пищей в достаточном количестве.
Перенесенные заболевания: Частые простудные заболевания.
Эпидемиологический анамнез: инфекционный гепатит, брюшной и сыпной тифы, кишечные инфекции, венерические заболевания отрицает.
Вредные привычки: курит табак(4-5 сигарет в день), алкоголем не злоупотребляет.
Аллергологический анамнез: непереносимости лекарственных средств, бытовых веществ и пищевых продуктов не отмечает.
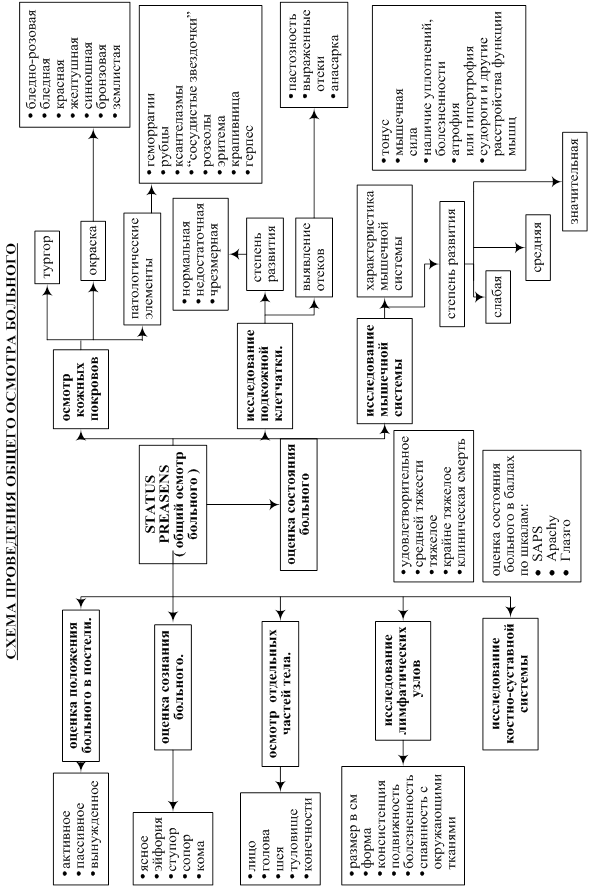
ОБЪЕКТИВНОЕ ИССЛЕДОВАНИЕ СОСТОЯНИЯ БОЛЬНОГО
Общее состояние больного
Общее состояние больной средней степени тяжести. Сознание ясное. Положение больной пассивное. Тип телосложение - нормостенический. Рост - 156 см., масса тела - 47 кг. Нарушение осанки и походки не отмечается. Отмечается бледность кожных покровов. При осмотре головы, лица, шеи патологических изменений не наблюдается. Лицо не выражает болезненных проявлений. Температура тела 36,7 градусов.
Кожные покровы
Кожные покровы бледно-розовой окраски, чистые, умеренно влажные. Очагов кровоизлияния не наблюдается. Эластичность кожи хорошая. Рост волос не нарушен, ногти не изменены.
Подкожная жировая клетчатка
Подкожный жировой слой выражен умеренно, распределен равномерно. Отеков нет.
Лимфатическая система
При осмотре лимфатические узлы не видны. При пальпации не определяются. Прилегающие к лимфатическим узлам кожные покровы и подкожная клетчатка не изменены.
Щитовидная железа
Не увеличена, мягко эластической консистенции. Симптомы тиреотоксикоза отсутствуют.
Молочные железы
Обычной формы, выделений из соска нет. Патологических образований при пальпации не выявлено.
Мышечная система
Жалоб нет, общее развитие мышечной системы - умеренное. Атрофии и гипертрофии отдельных мышц и мышечных групп не отмечается. Болезненность при ощупывании мышц отсутствует. Тонус мышц нормальный, мышечная сила удовлетворительная. Гиперкинетических расстройств не выявлено.
Костная система
Жалоб нет. При исследовании костей черепа, грудной клетки, позвоночника, таза и конечностей деформаций, а также болезненности при ощупывании и поколачивании не отмечается.
Исследование суставов
Жалоб нет. При осмотре суставы нормальной конфигурации. Кожные покровы над ними обычной окраски. При пальпации суставов их припухлости и деформации, изменений околосуставных тканей, а также болезненности не отмечается. Объем активных и пассивных движений в суставах сохранен полностью. Болевые ощущения, хруст и крепитация при движении отсутствуют.
СИСТЕМА КРОВООБРАЩЕНИЯ
Осмотр области сердца и крупных сосудов
При осмотре сосудов шеи не отмечается пульсация сонных артерий. Грудная клетка в области сердца не изменена.
Верхушечный толчок невидимый, сердечный толчок и пульсация в эпигастральной области отсутствуют.
Пальпация области сердца
Верхушечный толчок пальпируется в 5 м/р по левой среднеключичной линии, ограниченный, низкий, неусиленный, нерезистентный.
Перкуссия сердца
Границы относительной тупости сердца: правая - 1 см. кнаружи от правого края грудины в 4 м/р: левая - по левой среднеключичной линии в 5м/р; верхняя - на уровне III ребра (по линии, проходящей на 1 см. кнаружи от левого края грудины и параллельно ему). Конфигурация сердца не изменена.
Границы абсолютной тупости сердца: правая - левый край грудины; левая - 1 см. кнутри от левой среднеключичной линии; верхняя - на уровне 3 м/р. Поперечник абсолютной тупости сердца - 6,5 см.
Правая и левая границы сосудистого пучка располагаются во 2 м/р по соответствующим краям грудины. Поперечник сосудистого пучка - 5 см.
Аускультация сердца
Тоны сердца нормальной звучности. Шумов нет.
Исследование сосудов
Жалоб нет. При осмотре и ощупывании височные, сонные, подключичные, плечевые, бедренные, подколенные, задние большеберцовые артерии и артерии стопы неизвитые, мягкие, с эластичными стенками.
Пульс одинаковый на правой и левой лучевых артериях, ритмичный, с частотой 100 ударов в минуту, слабого наполнения и напряжения. Капиллярный пульс не определяется.
При аускультации артерий патологических изменений нет.
АД - 100/70 мм.рт.ст.
При осмотре, пальпации и аускультации вен изменений нет.
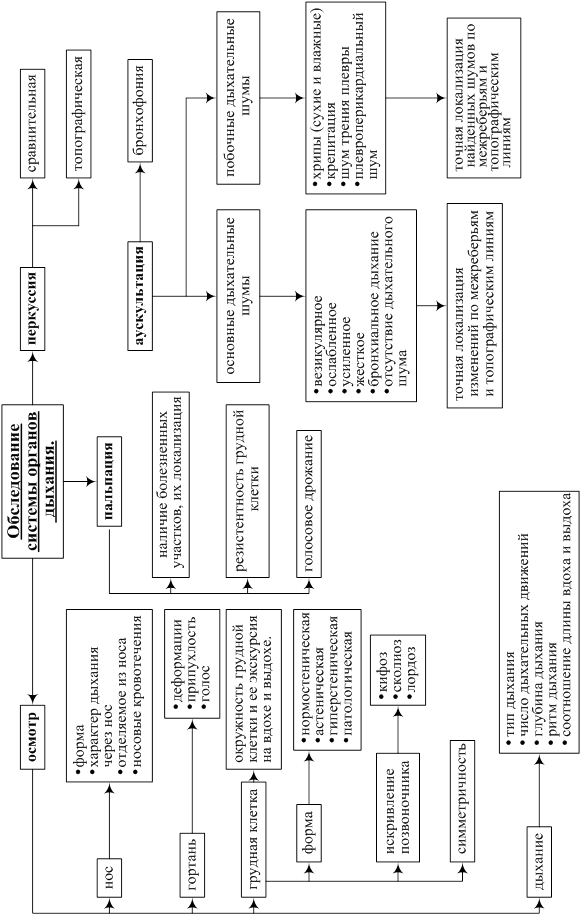
СИСТЕМА ДЫХАНИЯ
Исследование верхних дыхательных путей
Дыхание через нос свободное. Ощущений сухости в носу нет. Выделений из носовых ходов не наблюдается. Носовые кровотечения отсутствуют. Обоняние сохранено. Болей у корня и спинки носа, на местах проекции лобных и гайморовых пазух (самостоятельных, а также при ощупывании и поколачивании нет. Гортань: жалоб нет. Голос громкий, чистый. Дыхание в гортани не затруднено. При осмотре гортань нормальной формы, при ощупывании области гортани болезненность не определяется.
Осмотр грудной клетки
Грудная клетка цилиндрической формы, без деформаций. Правая и левая половины грудной клетки симметричны. Над- и подключичные ямки обозначены слабо, одинаково выражены справа и слева. Ключицы и лопатки располагаются на одном уровне, лопатки плотно прилегают к грудной клетке. Правая и левая половины грудной клетки при дыхании движутся синхронно. Вспомогательные дыхательные мышцы в акте дыхания не участвуют. Тип дыхания - смешанный. Частота дыхания - 16 в минуту. Ритм дыхания правильный.
Пальпация грудной клетки
При пальпации болезненности не отмечается. Эластичность грудной клетки снижена. Голосовое дрожание немного ослаблено в симметричных участках грудной клетки.
Перкуссия легких
При сравнительной перкуссии легких над симметричными участками грудной клетки звук ясный легочный. Очаговых изменений перкуторного звука не отмечается.
Топографическая перкуссия легких| Справа | Слева | |
| Верхняя граница Спереди Сзади Ширина поля Кренига Нижняя граница Окологрудинная линия Среднеключичная линия Пер. подмышечная линия Сред. подмышечная линия Задн. подмышечная линия Лопаточная линия Околопозвоночная линия Подвижность нижнего края Среднеключичная линия Средн. подмышечная линия Лопаточная линия | 4 см. над ключицей на уровне остистого отростка YII шейного позвонка 5 см. 4 м/р 5 м/р YI ребро YII ребро 7 м/р 8 м/р остистый отросток X грудного позвонка 2 см. = 4 см. - 1,8 см. + 2 см. = 3,8 см. - 1,5 см. + 2,5 см. = 4 см. | 4,5 см. над ключицей на уровне остистого отростка YII шейного позвонка 5 см. 5 м/р 6 м/р 7 м/р YIII ребро остистый отросток IX грудного позвонка 1,8 см. = 3,6 см 1,8 см. = 3,6 см. |
Аускультация легких
При аускультации над легкими определяется везикулярное дыхание с жестким оттенком. Побочные дыхательные шумы (хрипы, крепитация, шум трения плевры) не выслушиваются. Бронхофония не изменена.
СИСТЕМА ПИЩЕВАРЕНИЯ
Осмотр полости рта
Запах обычный. Слизистая оболочка внутренней поверхности губ, щек, мягкого и твердого неба розовой окраски; высыпания, изъязвления отсутствуют. Десны бледно-розовой окраски, не кровоточат. Зубы санированы.
Язык нормальной величины и формы, влажный, слегка обложенный беловатым налетом. Нитевидные и грибовидные сосочки языка выражены достаточно хорошо.
Зев розовой окраски. Небные дужки хорошо контурируются. Миндалины не выступают за небные дужки. Слизистая оболочка глотки не гиперемирована, влажная, поверхность гладкая.
Осмотр живота
Живот напряжен, не участвует в акте дыхания. Патологической перистальтики, рубцов и других изменений кожных покровов не отмечается.
Перкуссия живота
При перкуссии живота отмечается тимпанит различной интенсивности.
Пальпация живота
При поверхностной ориентировочной пальпации живот напряжен, болезненный в эпигастрии. При исследовании «слабых мест» передней брюшной стенки (пупочное кольцо, апоневроз белой линии живота, паховые кольца) грыжевых выпячиваний не отмечается.
Результаты глубокой пальпации по Образцову-Стражеско-Василенко: слепая кишка пальпируется в правой паховой области в виде цилиндра с грушевидным расширением книзу, мягко-эластической консистенции, диаметром 3 см., смещаемого в пределах 1-2 см., безболезненная, неурчащая. Остальные отделы толстой кишки не пальпируются.
Пальпация желудка и определение его нижней границы
Методом перкуссии и методом стетоакустической пальпации большой кривизны нижняя граница желудка определяется на 3 см. выше пупка. Методом глубокой пальпации большой кривизны и методом перкуторной пальпации (определение шума плеска) нижняя граница желудка не определяется.
Малая кривизна желудка и привратник не пальпируются. Шум плеска справа от средней линии живота (симптом Василенко) не определяется.
Исследование желчного пузыря
Желчный пузырь не пальпируется. Болезненность при пальпации в точке желчного пузыря отсутствует. Симптомы Ортнера, Захарьина, Василенко, Мерфи, Георгиевского-Мюсси - отрицательные.
Исследование селезенки
По линии, проходящей на 4 см. кзади и параллельно левой реберно-суставной линии, определены границы селезеночной тупости: верхняя - на уровне IX ребра, нижняя - на уровне XI ребра. Передняя граница селезеночной тупости не выходит за левую реберно-суставную линию. Размеры селезеночной тупости: поперечник - 6 см., длинник - 10 см.
Селезенка не пальпируется.
Пальпация печени
Нижний край печени мягкий, ровный, с гладкой поверхностью, слегка заостренный, легко подворачивающийся и безболезненный.
Перкуссия печени
| Верхняя граница | Нижняя граница | Высота печеночной тупости | |
| Прав. пер. подмышечная линия Прав. среднеключичная линия Прав. окологрудинная линия Передняя срединная линия | YI ребро 5 м/р 4 м/р | X ребро край реберной дуги на 2 см. ниже края реб. Дуги на 4 см. ниже основания мечевидного отростка грудины | 12 см. 11 см. 10 см. |
| Граница левой доли | не выступает за левую околгрудинную линию по краю реберной дуги | ||
Исследование поджелудочной железы
Поджелудочная железа не пальпируется. Болезненность при пальпации в зоне Шоффара и панкреатической точке Дежардена не отмечается. Симптом Мейо-Робсона отрицательный.
Аускультация живота
При аускультации живота выслушиваются нормальные перистальтические кишечные шумы.
СИСТЕМА МОЧЕВЫДЕЛЕНИЯ
Жалоб нет. Мочеиспускание днем 4-5 раз, ночью - нет. При осмотре области почек патологических изменений не выявляется. Почки не пальпируются. Болезненность при пальпации в области верхних и нижних мочеточниковых точек отсутствует. Симптом Пастернацкого отрицательный с обеих сторон.
Мочевой пузырь перкуторно не выступает над лонным сочленением.
НЕРВНО-ПСИХИЧЕСКИЙ СТАТУС
Больная правильно ориентирована в пространстве, времени и собственной личности. Контактна, охотно общается с врачом, восприятие не нарушено, внимание не ослаблено, способна долго сосредотачиваться на одном деле. Память сохранена, интеллект высокий, мышление не нарушено. Настроение ровное, поведение адекватное.
Головных болей, головокружений нет. Сон глубокий, ровный, продолжительностью 7-8 часов, засыпает быстро. Самочувствие после пробуждения хорошее.
При исследовании черепно-мозговых нервов, двигательной и рефлекторной сфер патологических изменений не выявлено. Нарушений чувствительности не отмечает.
ОБОСНОВАНИЕ ПРЕДВАРИТЕЛЬНОГО ДИАГНОЗА.
На основании жалоб больной («голодные» боли в эпигастральной области, сезонного характера; общую слабость; кал черного цвета); данных анамнеза заболевания (диагносцированную 5 лет назад язвенную болезнь желудка, слабость, потерю сознания); данных общего осмотра (пульс с частотой 100 ударов в минуту, слабого наполнения и напряжения, АД - 100/70 мм.рт.ст., при пальпации живот напряжен, болезненный в эпигастрии). Был поставлен предварительный диагноз: язвенная болезнь, хроническая язва тела желудка осложненная кровотечением
ДАННЫЕ АНАЛИЗОВ И СПЕЦИАЛЬНЫХ ИССЛЕДОВАНИЙ
ЭКГ от 25.09.00г.
Ритм синусовый, ЧСС - 76 в минуту Полувертикальная электрическая ось сердца.
Заключение: Патологий не выявлено.
УЗИ от 26.09.00г.
Печень увеличена за счет обеих долей, контуры ровные, паренхима однородно изменена по типу стеатоза. Внутри- и внепеченочные желчные протоки не расширены.
Желчный пузырь увеличен (поперечник 33 мм.), овальной формы, стенки уплотнены, камней нет.
Поджелудочная железа не увеличена, контуры ровные, паренхима умеренно диффузно уплотнена. Селезенка не увеличена.
Почки нормальных размеров и эхоструктуры. Справа отмечается умеренная дилятация чашечек до 15 мм. в диаметре. Патологических образований не выявлено.
Рентгенографическое исследование желудка от 27.09.00г.
Пищевод свободно проходим, не изменен, кардия смыкается. Желудок косо расположен, с четкими контурами. В средней трети тела, на задней стенке определяется депо бария диаметром 1,0 см. с конвергенцией отечных складок. Контур малой кривизны в этом отделе несколько выпрямлен, «ригидный», эвакуация своевременная. Луковица и петля двенадцатиперстной кишки без особенностей.
Заключение. Язва средней трети тела желудка.
Эзофагогастродуоденоскопия от 26.09.00г.
В пищеводе без особенностей, кардия смыкается. В средней трети тела желудка по малой кривизне ближе к задней стенке имеется язвенный дефект диаметр дефекта 1,0х1,0 см., края подрыты, на дне фибрин светло-коричневого цвета. Вокруг инфильтрат размером до 0,5 см. Биопсия при контрольном осмотре.
Заключение. Хроническая язва средней трети желудка, осложненная кровотечением. Неустойчивый гемостаз.
Патологогистологическое исследование от 26.09.00г. двух отпечатков после эндоскопии
В цитограмме из желудка клетки пролиферирующего железистого эпителия, клетки с признаками метаплазии и лимфоцитарной инфильтрации. Атипичных клеток не выявлено.
РН метрия от 28.09.00г.
Кислотообразование выражено.
Серологические реакции от 27.09.00г.
RW - отрицательная.
Реакция на австралийский антиген - отрицательная.
Биохимический анализ крови от 26.09.00г.
АСТ 39 МЕ/л
АЛТ 30 МЕ/л
Креатинин 0.088 ммоль/л
Общий белок 57,5 г/л
Общий билирубин 10,8 мкмоль/л
Прямой билирубин 3 мкмоль/л
Непрямой билирубин 7,8 мкмоль/л
Калий 4,7 мкмоль/л
Натрий 137 ммоль/л
Заключение: Биохимический анализ крови без патологических изменений.
Исследование группы крови
группа (III) Rh+
Клинический анализ крови от 25.09.00г.
гемоглобин 85 г\л
эритроциты 2.9х1012 г/ л
цветной показатель 0.8
лейкоциты 8.5х109 /л
палочкоядерные 3
сегментоядерные 76
лимфоциты 17
моноциты 4
СОЭ 17 мм\ч
Клинический анализ крови от 26.09.00г.
гемоглобин 62 г/л
эритроциты 2.1х1012 г/ л
цветной показатель 0.8
Клинический анализ крови от 27.09.00г.
гемоглобин 87 г/л
эритроциты 3.4х1012 г/ л
цветной показатель 0.8
Клинический анализ крови от 3.10.00г.
гемоглобин 99 г/л
эритроциты 3.6х1012 г/ л
цветной показатель 0.8
Клинический анализ крови от 26.09.00г.
гемоглобин 139 г/л
эритроциты 4.7х1012 г/ л
цветной показатель 0.8
Заключение: Наблюдаются признаки анемии (пониженное содержание гемоглобина, эритроцитов). В динамике по мере проведения инфузионной терапии отмечается снижение уровня анемии.
Коагулограмма от 26.09.00г.
Фибриноген - 2-4 г/мл
Заключение: Коагулограмма без патологических изменений.
Общий анализ мочи от 25.09.00г.
Цвет - светло-желтый
Реакция - ph = 5(кислая)
Удельный вес - 1023
Прозрачность - слегка мутная
Белок, сахар, ацетон, желчные пигменты - нет
Лейкоциты - 2-3 в п/зр
Эритроциты - 2-3 в п/зр
Заключение: Общий анализ мочи без патологических изменений.
ОБОСНОВАНИЕ КЛИНИЧЕСКОГО ДИАГНОЗА
На основании следующих данных
язвенная болезнь в анамнезе заболевания (около 5 лет) с периодическими обострениями в весенне-зимний период.
специфический характер болей, их связь с приемом пищи («голодные» боли в собственно эпигастральной области ноющего характера).
данные ФГДС: в средней трети желудка по малой кривизне ближе к задней стенке имеется язвенный дефект слизистой, диаметр дефекта 1х1см, слизистая вокруг гиперемирована, отечна.
данные рентгенологического исследования: в средней трети тела, на задней стенке определяется депо бария диаметром 1,0 см.
данные анамнеза заболевания (кал черного цвета, общие признаки анемии(слабость, головокружение, потеря сознания).
данные общего осмотра (бледность кожных покровов, низкое АД - 100/70 мм.рт.ст, пульс с частотой 100 ударов в минуту, слабого наполнения и напряжения).
данные анализов крови (низкое содержание гемоглобина и эритроцитов крови).
Мы можем поставить клинический диагноз: Язвенная болезнь, хроническая язва тела желудка осложненная кровотечением
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Заболевание нашей больной следует дифференцировать с кровотечением из расширенных вен пищевода и желудка, с легочным кровотечением, с кровотечением при раке желудка, а также с кровотечением из нижних отделов кишечника. Общим при всех этих заболеваниях будут признаки анемии.
Особенности при этих заболеваниях:
1) При кровотечении из расширенных вен пищевода и желудка вследствие портальной гипертензии на почве цирроза характерно наличие увеличение печени селезенки, асцита, расширение вен передней брюшной стенки, желтушности кожных покровов, расширенные узлы вен при R-графии.
2) При легочном кровотечении характерно выделение пенистой, нередко алой крови, сопровождающейся кашлем, одышкой, цианозом. Также характерно тяжелое поражение легких: туберкулез, абсцесс, рак легкого, бронхоэктатическая болезнь.
3) Для кровотечения при раке желудка характерно наличие соответствующего диагноза в анамнезе, также наличие общих и местных признаков рака желудка, кровотечение в этом случае обычно не обильное, возникает на фоне раковой кахексии. Выявление атипичных клеток при цитологическом исследовании.
4) Для кровотечения из нижних отделов кишечника характерно наличие в кале неизмененной крови (т.е. кала с красной кровью).
Заключение: Отсутствие всех выше перечисленных признаков и наличие в анамнезе: язвенной болезни и кала черного цвета, а также данные ФГДС позволяют нам поставить диагноз язвенная болезнь желудка, осложненная кровотечением.
ЛЕЧЕНИЕ БОЛЬНОЙ
I. Консервативное лечение, проводимое с гемостатической целью:
Холод, лед на живот.
Гемотрансфузия.
Атропин 0,1% для снижения секреции желудочного сока, подкожно.
Строгий постельный режим.
Соблюдение диеты (питание дробное и частое (4-6 раз в сутки), Молочные продукты фактически вредны, т.к. увеличивают секрецию кислоты, возможно, за счет стимуляции высвобождения гастрина кальцием и белком. Кофеин и алкоголь стимулирует секрецию кислоты желудком и должны быть исключены в острых случаях, необходимо прекратить курение.
II. Оперативное лечение: Лапаратомия. Гастротомия. Прошивание язвы.
Обоснование оперативного вмешательства: Наличие язвенной болезни осложненной кровотечением у больной, продолжающееся кровотечение, что было выявлено при повторной ФГДС.
Обезболивание: Эндотрахеальный наркоз.
Протокол операции от 5.10.00г.Верхняя срединная лапаратомия, ревизия: желудок и 12-типерстная кишка обычных размеров. Стенки визуально не изменены. Пальпаторно язва не определяется, окончательная ревизия передней, задней стенок средней трети желудка, по большой и малой кривизне. В средней трети тела желудка подозрение на наличие инфильтрата. Поперечная гастротомия, по малой кривизне: обнаружена язва диаметром 0,3х0,4 см с глубоким дном, покрытая фибрином, на дне язвы сосуд диаметром 1 мм, околоязвенного инфильтрата нет. Находка расценена как острая язва. Показаний к резекции нет. Язва прошита. Гастротомное отведение ушито 2-ух рядными швами, сторожевой дренаж к Винслову отверстию. Послойное ушивание раны.
ДНЕВНИК.
| Дата | Содержание |
| 7.10.00. | Жалобы: на боли в области постоперционной раны. Объективно: температура 37.2, состояние больной средней тяжести. Пульс 80 ударов в минуту, ритмичный, симметричный, удовлетворительного наполнения. АД 120/80 мм.рт.ст. Тоны сердца ясные, ритмичные, шумов нет. Дыхание везикулярное, хрипов нет. Язык влажный, обложен беловато-желтоватым налетом. |
| 9.10.00. | Жалобы: не изменились. Объективно: температура 36.6, состояние больной средней тяжести. Пульс 80 ударов в минуту, ритмичный, симметричный, удовлетворительного наполнения. АД 120/80 мм.рт.ст. Тоны сердца ясные, ритмичные, шумов нет. Дыхание везикулярное, хрипов нет. Язык влажный, обложен беловато-желтоватым налетом. |
| 12.10.00. | Жалобы: отсутствуют. Объективно: температура 36.6, состояние удовлетворительное. Пульс 70 ударов в минуту, ритмичный, симметричный, удовлетворительного наполнения. АД 130/80 мм.рт.ст. Тоны сердца ясные, ритмичные, шумов нет. Дыхание везикулярное, хрипов нет. Язык влажный, обложен беловато-желтоватым налетом. Заключение: Показания к выписке из стационара. |
ВЫПИСНОЙ ЭПИКРИЗ
, 28 лет, находилась в МКБ №1 на стационарном лечении с 25.09.00 по 12.10.00.
Диагноз. Язвенная болезнь, хроническая язва тела желудка осложненная кровотечением
При поступлении - жалобы на «голодные» боли в собственно эпигастральной области ноющего характера, кал черного цвета, слабость, головокружение.
Из анамнеза болезни известно, что 5 лет назад впервые появились боли в эпигастральной области, обследовалась – был поставлен диагноз язвенная болезнь желудка, ранее не лечилась. Кровотечение началось остро за 5 дней до поступления.
Объективно при поступлении: Общее состояние больной средней степени тяжести. Сознание ясное. Положение больной пассивное. Нарушение осанки и походки не отмечается. Отмечается бледность кожных покровов. При осмотре головы, лица, шеи патологических изменений не наблюдается. Лицо не выражает болезненных проявлений. Температура тела 36,7. Пульс с частотой 100 ударов в минуту, АД 100/70. Тип дыхания - смешанный. Частота дыхания - 16 в минуту. Живот напряжен, не участвует в акте дыхания.
Дополнительные методы исследования:
Рентгенографическое исследование желудка от 27.09.00г.
Пищевод свободно проходим, не изменен, кардия смыкается. Желудок косо расположен, с четкими контурами. В средней трети тела, на задней стенке определяется депо бария диаметром 1,0 см. с конвергенцией отечных складок. Контур малой кривизны в этом отделе несколько выпрямлен, «ригидный», эвакуация своевременная. Луковица и петля двенадцатиперстной кишки без особенностей.
Эзофагогастродуоденоскопия от 26.09.00г.
В пищеводе без особенностей, кардия смыкается. В средней трети тела желудка по малой кривизне ближе к задней стенке имеется язвенный дефект диаметр дефекта 1,0х1,0 см., края подрыты, на дне фибрин светло-коричневого цвета. Вокруг инфильтрат размером до 0,5 см. Биопсия при контрольном осмотре.
РН метрия от 28.09.00г.
Кислотообразование выражено
Клинический анализ крови от 26.09.00г.
гемоглобин 62 г/л
эритроциты 2.1х1012 г/ л
цветной показатель 0.8.
Заключение: все вышеприведенные данные позволяют поставить диагноз Язвенная болезнь, хроническая язва тела желудка осложненная кровотечением.
Больной было получено следующее лечение:
Консервативное лечение, проводимое с гемостатической целью (холод, лед на живот, гемотрансфузия, атропин 0,1% для снижения секреции желудочного сока, подкожно; строгий постельный режим, соблюдение диеты.
Вследствие не эффективности консервативного лечение было решено применить оперативное вмешательство: Лапаратомия. Гастротомия. Прошивание язвы.
Состояние больной после операции стабильное, в динамике наблюдается улучшение состояния. Выписана из стационара 12.10.00г.
Прогноз для жизни благоприятный. Трудоспособность сохранена, однако не показаны все виды работ, связанные с нерегулярным питанием, большими эмоциональными и физическими перегрузками.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЯЗВЕННОЙ БОЛЕЗНИ
Согласно современным представлениям, механизм язвообразования как в желудке, так и в двенадцатиперстной кишке сводится к нарушению взаимодействия между факторами агрессии желудочного сока и защиты (резистентности) слизистой оболочки гастродуоденальной зоны, что проявляется сдвигом в сторону усиления первого звена названного соотношения и ослабления второго.
Выделяют разные звенья цитопротекции, включающие:
Антикислотный и антипепсиновый барьер, формируемый желудочной слизью и продукцией бикарбонатных ионов, секретируемых в слизистой оболочке желудка и двенадцатиперстной кишки («слизисто-бикарбонатный барьер»).
Нормальную регенеративную активность покровно-ямочного эпителия, обеспечивающую качественное замещение погибших клеток.
Достаточный кровоток в слизистой оболочке желудка и двенадцатиперстной кишки.
Наличие в слизистой оболочке желудка веществ, обеспечивающих перечисленные протективные свойства (простогландины и др.).
Ниже рассмотрен ряд таких факторов.
Алиментарные факторы. Оценивая значение алиментарных факторов в возникновении язвенной болезни, следует учитывать, что пути реализации их действия могут быть различными. Во-первых, необходимо считаться с прямой травматизацией слизистой оболочки желудка грубой пищей. Во-вторых, длительное употребление грубой пищи способно привести к формированию хронического гастрита, некоторые формы которого могут рассматриваться с позиции предъязвенного состояния.
Другой возможной точкой приложения действия алиментарных факторов является способность некоторых ингредиентов пищи обуславливать гиперсекрецию желудочного сока. Например, некоторые авторы избыточному потреблению кофе отводят важное место среди возможных причин язвенной болезни. Механизм неблагоприятного действия кофе (как, впрочем, и крепкого чая) связывается с его способностью стимулировать секрецию соляной кислоты. Кроме того, кофе способствует освобождению гастрина, являющегося одним из самых мощных стимуляторов желудочного кислотовыделения.
Вредные привычки. К числу вредных привычек , способствующих развитию язвенной болезни, относятся курение и злоупотребление алкоголем. Во многих работах было показано, что основная часть больных язвенной болезнью (по данным за 1974 г. - даже 93%) относится к числу курящих лиц. Отмечается также отягощающее влияние курения на течение язвенной болезни. Как было установлено, практически все больные с перфоративными язвами 12п.к. (96%) принадлежат к числу курильщиков, у которых, таким образом, определяются и более высокие показатели смертности. Показано, что курение способствует увеличению выработки соляной кислоты в желудке. Было установлено, что длительное курение ведет к гиперплазии обкладочных клеток слизистой оболочки желудка, которая сопровождается выраженной и стойкой их гиперфункцией. По данным исследователей, у курящих людей отмечается высокий уровень пепсиногена-I в сыворотке крови, что может вызвать усиление протеолитической активности желудочного сока. Высказано мнение, что повышенное содержание пепсиногена-I у курящих лиц обусловлено «трофическим» действием никотина на пепсин-продуцирующие клетки слизистой оболочки желудка. Курение вызывает также разнообразные нарушения моторики желудка и 12п.к., способствуя ускорению эвакуации пищи из желудка с последующей ацидификацией содержимого луковицы 12п.к., снижению давления в пилорическом сфинктре, усилению дуодено-гастрального рефлюкса желчи. Некоторые исследования показали, что никотин ингибирует секрецию бикарбонатов поджелудочной железы, приводя к дефициту их в просвете 12п.к.
Влияние алкоголя на секреторную и моторную функции желудка зависит в немалой степени от его концентрации. Большая часть исследований свидетельствует об ингибирующем действии крепких растворов алкоголя на секрецию соляной кислоты и пепсина и стимулирующем эффекте его слабых концентраций. Кроме того, показано, что диспепсические расстройства (тошнота, рвота), возникающие после приема алкоголя, могут объясняться не только секреторными или моторными нарушениями желудка, но и гепатотоксическими свойствами сивушных масел. Поэтому очевидно, что предполагаемая ульцерогенная роль алкоголя должна сводиться не столько к усилению кислотно-пептического фактора, сколько к ослаблению защитного барьера слизистой оболочки желудка.
Лекарственные воздействия. Не подлежит сомнению возможность неблагоприятного действия многих лекарственных средств (ацетилсалициловой кислоты, индометацина, фенилбутазона, бруфена, глюкокортикоидов, резерпина и др.) на слизистую оболочку желудка и 12п.к..
Способы реализации ульцерогенного действия указанных медикаментов могут быть различными. Одним из таких механизмов является усиление кислотно-пептической агрессии желудочного сока (резерпин), причем у некоторых препаратов (глюкокортикоиды) этот эффект может быть вторичным, опосредованным гиперплазией G-клеток слизистой оболочки желудка и последующим увеличением выработки гастрина. Более выраженным оказывается влияние медикаментозных средств на состояние защитного барьера слизистой оболочки желудка. Многие из них (ацетилсалициловая кислота, индометацин и др.) подавляют выработку слизи в желудке и нарушают ее качественный состав, снижая тем самым резистентность слизистой оболочки к действию желудочного сока. Кроме того, ацетилсалициловая кислота вызывает десквамацию поверхностного эпителия и растворяет липиды защитного барьера слизистой оболочки желудка, снижает в ней активную секрецию бикарбонатов и нарушает ее проницаемость, способствуя обратной диффузии Н+ ионов из просвета желудка в слизистую оболочку, что в конечном итоге может способствовать язвообразованию. В настоящее время ульцерогенное действие ацетилсалициловой кислоты и индометацина также связывают с их способностью подавлять синтез эндогенных простогландинов в слизистой оболочке желудка, обладающих выраженными цитопротективными свойствами, а также с нарушением физиологической регенерации эпителиальных клеток слизистой оболочки.
Нервно-психические факторы. Согласно кортико-висцеральной теории К.М.Быкова и И.Т.Курцина (1949 г.) при перенапряжении и истощении клеток коры головного мозга подкорковые центры освобождаются от ее влияния и начинают действовать хаотически, в результате чего в таламо-гипоталамической области возникает патологический застойный очаг возбуждения. Все это приводит к нарушению сосудистых реакций, секреторной и моторной деятельности желудка. Язва появляется вследствие длительного действия импульсов, вызывающих спастическое сокращение мускулатуры и сосудов желудка и 12п.к. на фоне трофических изменений слизистой и последующего переваривания отдельных ее участков желудочным соком.
За рубежом концепция о ведущей роли нервно-психических факторов в генезе язвенной болезни получила обоснование в теории H.Selye (1953). Selye пришел к заключению, что в основе реакции организма на разнообразные воздействия лежат изменения функции эндокринных желез. Рассматривая язвенную болезнь как адаптационный синдром, Selye считал, что любой раздражитель-стресс (нерво-психический, физический, инфекционный и др.) ведет к повышенному выделению гормонов передней доли гипофиза и коры надпочечников, которые усиливают желудочную секрецию, что, в свою очередь, является причиной образования язвы.
Тем не менее было бы ошибочным сводить всю проблему происхождения язвенной болезни лишь к нервно-психическому перенапряжению. Ни одна из выше приведенных теорий не может объяснить, почему, например, при действии одних и тех же психоэмоциональных раздражителей у одного человека развивается язвенная болезнь, у другого - гипертоническая болезнь, а у третьего - нейродермит и т.д.
Совершенно очевидно, что психоэмоциональные перегрузки оказывают неблагоприятное влияние при наличии других предрасполагающих факторов.
Наследственно-конституционные факторы. Что касается язвенной болезни желудка, то обнаружить среди них хотя бы относительное преобладание какого-либо одного конституционального типа пациентов вообще не удается. Эти данные свидетельствуют, что тип телосложения играет довольно скромную роль в этиологии язвенной болезни. Сказанное ни в коей мере не относится к другим наследственно обусловленным факторам, значение которых остается чрезвычайно важным. Так, для родственников больных язвенной болезнью 12п.к. 1-й степени родства этот риск в 3 раза превышает таковой в группе здоровых людей. Считают, что наличие А(II) группы крови повышает риск заболевания язвенной болезнью желудка на 30-40%, положительный резус-фактор - на 10%, «статус несекреторов» (т.е. отсутствие способности выделять антигены системы АВО, отвечающих за выработку гликопротеинов желудочной слизи) - на 40-50%; сочетание первого и последнего факторов увеличивает вероятность заболевания в 2,5 раза.
К потенциальным генетическим факторам язвенной болезни (т.е., по-видимому, имеющим наследственную основу), относятся: содержание пепсиногена-I в сыворотке крови (его повышенный уровень передается по аутосомно-доминантному типу, обнаруживается у 50% больных язвенной болезнью 12п.к. и повышает риск развития заболевания в 8 раз); некоторые отклонения в процессах секреции соляной кислоты (увеличенный выброс ее после приема пищи, повышенная чувствительность обкладочных клеток к гастрину, др.); расстройства моторной функции желудка и 12п.к. (дуодено-гастральный рефлюкс, нарушение функции пилорического жома); снижение активности фермента L1-антитрипсина (в таких случаях язвенная болезнь встречается в 1,4-3 раза чаще); характер слюновыделения в ответ на лимонную кислоту и многие другие.
Более детального исследования заслуживает инфекционная теория язвенной болезни, интерес к которой возрос после открытия Helicobacter pylori (Н.Р.). Отмечена определенная связь между присутствием Н.Р. в пилорическом отделе желудка и наличием пилорического хронического гастрита типа В и язвенной болезни двенадцатиперстной кишки. Н.Р. высевают из биоптатов слизистой оболочки пилорического отдела желудка при неязвенной диспепсии в 46 - 77% случаев, при желудочной язве - в 50-70%, при дуоденальной - в82-95%. У больных с псевдоульцерозным синдромом, сочетающимся с Н.Р.-инфекцией, гистологически определяют активный воспалительный процесс в слизистой оболочке желудка с характерной полиморфно-клеточной инфильтрацией, но без язвы. Одновременно с этим в биоптатах слизистой оболочки двенадцатиперстной кишки гистологически часто определяют дуоденит (бульбит). Н.Р. при этом обнаруживают только на тех участках дуоденальной слизистой, где гистологически выявляется желудочная метаплазия. При язвенной болезни двенадцатиперстной кишки участки желудочной метаплазии обнаруживают, в основном, в краях язвы и в 2/3 случаев - на расстоянии 1-2 см. от нее; они, как правило, сохраняются и на месте заживления язвенного дефекта - в околорубцовой зоной. В эксперименте удается воспроизвести образование очагов желудочной метаплазии в двенадцатиперстной кишке путем длительного орошения ее слизистой соляной кислотой. Полагают, что увеличение кислотной продукции в желудке и длительная ацидофикация двенадцатиперстной кишки индуцируют развитие в ней очаговой метаплазии и создают тем самым условия для заселения двенадцатиперстной кишки Н.Р., а контакт микроорганизмов с этими участками слизистой оболочки изменяет качественный состав слизи и приводит к повреждению эпителия вследствие цитотоксического действия Н.Р. Таким образом, участки желудочной метаплазии в слизистой оболочке двенадцатиперстной кишки являются своего рода клеточной мишенью для Н.Р., в связи с чем выдвигают концепцию «протекающей крыши», полагая, что желудочная метаплазия должна предшествовать образованию язвенного дефекта и допускает существование Н.Р.-зависимых типов язвенной болезни среди других форм этого заболевания. Критериями Н.Р.-зависимых типов язвенной болезни двенадцатиперстной кишки считают ассоциацию этого заболевания Н.Р., хронический гастрит типа В и связь рецидива язвенной болезни с реинфекцией этим микробом. Вместе с тем, признавая существование Н.Р.-зависимых типов язвенной болезни двенадцатиперстной кишки, необходимо рассматривать эти микроорганизмы не как непосредственную причину заболевания, а лишь как фактор, создающие благоприятные условия для ее развития, своего рода индикатор риска заболевания, которое по-прежнему следует считать гастроэнтерологическим, а не инфекционным. Даже сторонники этиологической теории Н.Р. указывают, что нельзя всю проблему этого заболевания свести к бактериальной инфекции, и признают этиологическое значение других факторов. Предположение об этиологической роли Н.Р. при язвенной болезни не может объяснить ограниченность язвенного дефекта, смену рецидивов и ремиссий независимо от элиминации этих микроорганизмов, сезонность обострений, преимущественную локализацию в луковице двенадцатиперстной кишки при выраженном тропизме Н.Р. к пилорической части слизистой оболочки желудка, склонность гастродуоденальных язв к самозаживлению даже без активного лечения (действие плацебо), высокую эффективность противоязвенных средств, не оказывающих какого-либо влияния на рост и размножение этих микроорганизмов.
Доказано, что Н.Р. чаще обнаруживают у больных с язвенной болезнью с частыми рецидивами и длительно нерубцующимися язвами и что при медикаментозном подавлении Н.Р. (де-нолом, амоксицилином и др.) рецидивы язвенной болезни наблюдаются значительно реже. Это дает основание рассматривать Н.Р.-инфекцию как фактор риска развития рецидивов язвенной болезни.
Следует отметить, что все вышеперечисленные этиологические факторы действуют, как правило, не изолированно, а в тесной взаимосвязи друг с другом.
В общую схему патогенеза язвенной болезни входят как старые теории (механическая, кислотно-пептическая, воспалительная, сосудистая, кортико-висцеральная и др.), так и современные патогенетические концепции (обратной диффузии Н+, нарушенного слизеобразования, дуоденогастрального рефлюкса желчи, нейроэндокринных сдвигов, инфекционная и т.д.), основывающиеся на изучении регуляции кислотообразования на клеточном уровне.
Ведущее место в патогенезе язвенной болезни принадлежит факторам агрессии - значительному повышению продукции соляной кислоты и пепсина, что связано с генетически обусловленным увеличением количества обкладочных и главных клеток, повышением тонуса блуждающих нервов, увеличением выделения гастрина G-клетками, ослаблением ауторегуляции кислотопродукции.
В качестве одной из потенциальных причин повышенной кислотной продукции в первую очередь приводится гиперплазия париетальных клеток слизистой оболочки желудка. Было показано, что усиление кислотообразования зависит от увеличения массы обкладочных клеток, а уменьшение продукции соляной кислоты - от их атрофии. В исследованиях было установлено, что у больных с дуоденальной локализацией язв насчитывается в общей сложности 1,9 биллиона обкладочных клеток. Это почти в 2 раза превосходит их количество у здоровых лиц. Чтобы яснее представить механизмы гиперфункции обкладочных клеток, необходимо остановиться на процессах секреции соляной кислоты в желудке, отклонения в регуляции которых рассматриваются в настоящее время как важный фактор патогенеза язвенной болезни.
Париетальная клетка слизистой оболочки желудка действует по принципу калиево-натриевого насоса, в котором ионы К+ обмениваются на ионы Н+, а ионы Na+ на ионы Cl. Процесс секреции Н+ происходит на апикальной стороне обкладочных клеток и сопровождается адекватным выделением бикарбонатов на их базальной поверхности. При нарушении этого процесса возникает обратная диффузия ионов Н+ из просвета желудка в его стенку. Это приводит к истощению буферной системы клеток желудка, возникновению местного тканевого ацидоза, что в свою очередь ведет к нарушению микроциркуляции, ишемии слизистой оболочки, снижению регенеративных свойств эпителия.
Еще в 1853 году Вирхов выдвинул сосудистую теорию язвенной болезни, согласно которой язвообразование является следствием ишемии. Достаточно хорошо известно, что кровоток непосредственно влияет на репаративные свойства слизистой, поскольку быстро делящийся эпителий требует большого количества кислорода и питательных веществ. Гораздо медленнее заживают язвы, в краях которых обнаруживается уменьшение оксигенации вследствие снижения кровотока. Кроме того, было установлено, что усиленный кровоток полностью снимает все повреждающие эффекты НПВП, солей желчных кислот и соляной кислоты, так ка адекватный кровоток обеспечивает нормальное поступление в слизистую оболочку бикарбонатов, значительная часть которых не синтезируется в клетке, а поступает из кровотока, что подтверждено также внутренним введением бикарбонатов, которое предупреждает повреждения слизистой.
В течение ряда лет в литературе прочно отстаивалась точка зрения, что гиперсекреция соляной кислоты при язвенной болезни может быть следствием повышенного тонуса блуждающего нерва. Результаты многочисленных исследований свидетельствуют, в целом, о высокой холинергической активности крови у таких пациентов, особенно при дуоденальной локализации процесса. В настоящее время принято считать, что прямым показателем повышенного тонуса блуждающего нерва может служить концентрация панкреатических полипептидов в сыворотке крови, которые освобождаются поджелудочной железой при вагальной стимуляции. Однако, как показали данные обследования, повышение парасимпатической активности при язвенной болезни выявляется лишь у 57,6% больных с гиперсекрецией соляной кислоты и у 67,6% пациентов с гиперсекрецией пепсина.
Протеолитической активности пепсина уделяется большое значение в генезе язвообразования. Так, пептические язвы желудка и 12п.к. не возникают, если в желудочном соке отсутствует пепсин. Повышение продукции пепсина у больных язвенной болезнью 12п.к. является более общим признаком, чем гиперсекреция соляной кислоты. При этом увеличение продукции пепсина может быть связано с повышением уровня выработки пепсина-I и/или пепсина-II.
Следует отметить и стимулирующее влияние гастрина на секрецию в желудке соляной кислоты и пепсина, превосходящее по силе аналогичный эффект гистамина в 500, а по некоторым данным, и в 1500 раз. Освобождение гастрина в антральном отделе желудка подчинено механизму обратной связи: оно стимулируется при нейтральных значениях рН и ингибируется, когда рН желудочного содержимого достигает 2,5. Классическим примером ульцерогенного действия гастро- интестинального пептида является синдром Золлингера-Эллисона, сопровождающийся повышением уровня гастрина в сыворотке крови, значительно превышающим контрольные показатели, и образованием упорных, труднозаживающих пептических язв.
В настоящее время установлено, что у здоровых людей наблюдается обратное соотношение между секрецией соляной кислоты в желудке и его моторно-эвакуаторной функцией: чем выше секреция соляной кислоты в желудке, тем ниже его двигательная активность. И наоборот. Кроме того, соляная кислота обеспечивает в норме закрытие привратника, его периодическую ритмическую деятельность, а ацидификация дуоденального содержимого вызывает замедление опорожнения желудка.
Так, замедление прохождения кислого содержимого по двенадцатиперстной кишке (дуоденостаз) может приводить к его длительному контакту со слизистой оболочкой. Указанные нарушения усугубляются, если вдобавок имеется недостаточность отщелачивающей способности двенадцатиперстной кишки. У больных с дуоденальной локализацией язв часто отмечается значительное снижение ретроградной (ретропульсивной) перистальтики двенадцатиперстной кишки, что приводит к нарушению транспорта панкреатических бикарбонатов, поддерживает длительное сохранение низких значений рН дуоденального содержимого и способствует развитию пептического дуоденита.
В отличие от больных язвенной болезнью двенадцатиперстной кишки для пациентов с медиогастральными язвами более характерным является снижение моторно-эвакуаторной функции желудка. Опираясь на экспериментальные данные, было установлено, что нарушение опорожнения антрального отдела (антральный стаз) приводит к растяжению стенок привратника, последующей гиперсекреции соляной кислоты и формированию язв желудка. Эта точка зрения косвенно подтверждается и тем обстоятельством, что растяжение антрального отдела стимулирует выработку гастрина.
Однако многочисленные исследования не подтвердили патогенетическую роль указанных двигательных нарушений. У больных с медиогастральными язвами обнаруживается не снижение, а, наоборот, повышение моторной активности желудка; что же касается замедления его опорожнения, то оно объясняется не снижением двигательной активности желудка, а дисфункцией пилорического сфинктера.
Для объяснения патогенеза язвенной болезни желудка часто используется теория дуоденогастрального рефлюкса. Согласно указанной теории, желчные кислоты и лизолецитин, которой образуется из лецитина желчи под действие фосфолипазы панкреатического сока, при попадании их в желудок в результате дуоденогастрального рефлюкса оказывают цитолитическое действие на слизистую оболочку желудка, вызывая повреждение его защитного барьера и способствуя увеличению обратной диффузии Н+ в слизистую оболочку, освобождению гастрина, гистамина и в конечном итоге язвообразованию. Патогенетическое значение дуоденогастрального рефлюкса подтверждается и тем фактом, что антирефлюксное вмешательство и назначение холестирамина (препарата, связывающего желчные кислоты) оказываются эффективными способами профилактики стрессовых язв.
Представленный анализ значения кислотно-пептического фактора желудочного сока и гастродуоденальной дисмоторики в происхождении язвенной болезни желудка и двенадцатиперстной кишки показывает, что изолированное рассмотрение роли факторов агрессии в патогенезе язвенной болезни не может во многих случаях (например, при нормальных или сниженных показателях кислотообразующей функции желудка, отсутствии двигательных нарушений и т.д.) удовлетворительно объяснить механизмы развития дуоденальных язв. Для правильного понимания патогенеза язвенной болезни необходимо обязательно учитывать и состояние защитного барьера слизистой оболочки желудка, ослабление которого у ряда больных может оказаться важным звеном в возникновении заболевания.
ЛЕЧЕНИЕ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА
А. Консервативное лечение.
Сильные антациды ускоряют заживление язв аналогично антагонистам Н2-рецепторов. Дозы различаются в зависимости от нейтрализующей способности конкретного препарата.
Основными препаратами считают антагонисты Н2-рецепторов, удобные для приема, снижающие кислотность в течение длительного времени и стимулирующие заживление при одновременном уменьшении рецидивов болезни (при назначении на ночь циметидин, ранитидин, фамотидин и низатидин снижают частоту рецидивов.
Антихолинергические средства снижают секрецию кислоты, стимулированную приемом пищи, лишь на 30% и имеют ограниченное терапевтическое значение. Препараты можно применять для замедления эвакуации содержимого желудка при терапии антацидами, особенно ночью. Более эффективны селективные антихолинергических препараты (пирензепим).
Диета. Доказательства прямого влияния лечебной диеты на скорость заживления пептических язв отсутствуют. Молочные продукты фактически вредны, т.к. увеличивают секрецию кислоты, возможно, за счет стимуляции высвобождения гастрина кальцием и белком. Кофеин и алкоголь стимулирует секрецию кислоты желудком и должны быть исключены в острых случаях, необходимо прекратить курение.
Другие препараты
сукралфат - местное средство, обволакивающее дно язвы и ускоряющее заживление при низких значениях pH; терапевтическая эффективность аналогична эффекту антагонистов Н2-рецепторов и антацидов, препарат не имеет существенных побочных эффектов.
карбеноксолон (аналог веществ, выделенных из корня солодки) способствует заживлению пептических язв, но менее эффективен, чем антагонисты Н2-рецепторов; снижает проницаемость слизистой желудка для ионов Н+, уменьшает пептическую активность желудочного сока.
висмут обладает как язвограничивающими свойствами, так и способностью к инактивации пепсина, но не снижает выработку кислоты. Эффективность заживления при язвах желудка несколько выше, чем при язвах двенадцатиперстной кишки, а общий уровень побочных реакций низок. При инфицировании Helicobacter pylori способствует элиминации микроорганизмов из клеток эпителия. Молоко и антациды подавляют эффекты висмута.
простагландины E2, F2 обладают защитным свойством на эпителий слизистой оболочки желудка кровоток и снижают стимулированную гастрином секрецию кислоты. Аналог Е2 - мизопростол - эффективное средство лечения язвенной болезни, разрешенное для профилактики язв желудка приема НПВС.
трициклические антидепрессанты (доксипин) обладают свойствами антагонистов Н2-рецепторов.
ингибиторы Н+,К+-АТФазы (омепразол) применяют для кратковременного лечения рефлюкс-эзофагита и язв двенадцатиперстной кишки. Соединения блокирую протонный насос и значительно снижают секрецию кислоты.
Лучевая терапия желудка ингибирует выработку кислоты продолжительностью до 1 года. Применяют при рецидивирующем течении болезни у пожилых больных с противопоказаниями к приему лекарств или оперативному вмешательству.
В. Хирургическое лечение.
Резекционные методы.
Сроки консервативного лечения при желудочных язвах нужно сокращать тем увереннее, чем больше язва, чем глубже ниша, чем старше больной и ниже кислотность. В связи с опасностью малигнизации желудочных язв основным методом их лечения являеися резекция желудка по Бильрот-I или с гастроеюнальным анастомозом на выключенной по Ру петле. При крупных язвах в верхней части желудка выполняют дистальную лестничную резекцию или проксимальную резекцию желудка.
При резекции 2/3 или 3/4 желудка по Бильрот-I, Бильрот-II удаляют язву, антральный отдел желудка для прекращения выделения гастрина и значительную часть тела желудка для уменьшения зоны расположения обкладочных клеток, продуцирующих соляную кислоту. Чем выше кислотность, тем выше уровень резекции желудка. Преимуществом резекции желудка по Бильрот-I является сохранение физиологического прохождения пищи через двенадцатиперстную кишку.
2. Нерезекционные (сберегательные операции).
Стволовую ваготомию с пилоропластикой для лечения язвенной болезни желудка следует применять только в специализированных стационарах и при полной уверенности в доброкачественном характере язвы. Для этого до операции проводят курс интенсивной противоязвенной терапии, во время которого производят 2-х, 3-хкратную прицельную биопсию с гистологическим исследованием биоптатов. Уменьшение воспалительных изменений в зоне язвы облегчает выполнение операции. Во время операции иссекают послеязвенный рубец или незажившую язву, проводят их срочное гистологическое исследование для подтверждения отсутствия признаков малигнизации.
Стволовая ваготомия заключается в пересечении стволов блуждающих нервов по всей окружности пищевода выше отхождения от них печеночной и чревной ветвей.
СПИСОК ЛИТЕРАТУРЫ
Хирургические болезни. Учебник. М.И.Кузин, О.С.Шкроб, Н.М.Кузин и др.; Под ред. М.И.Кузина - М.: Медицина, 1995 г.
Справочник практического врача / Ю.Е.Вельтищев Ф.И.Комаров, С.М.Навашин и др. Под ред. А.И.Воробьева - М.: Медицина, 1992 г. - В 2 томах. Т.1.
Терапия: пер. с англ. доп. // гл. ред. А.Г.Чучалин - М.: Гэотар Медицина, 1997 г.
Язвенная болезнь. Руководство для врачей. - М.: Медицина, 1995 г.
Похожие работы
... , носившие острый, колющий характер с иррадиацией в эпигастральную область, купировавшиеся инъекционным введением магнезии, положительные сиптомы Ортнера, Мюсси, Мёрфи; поставлен предварительный диагноз – острый холецистит. План Обследования. Общий анализ мочи + a-амилаза мочи + ацетон; Общий анализ крови; Групповая принадлежность + Rh-фактор + анти Rh-AT; Биохимический анализ ...
... суток назад, данных объективного обследования: наличие плотного невправимого образования размерами 1х2 см. в области грыжевого выпячивания, кашлевой толчок не проводится поставлен предварительный диагноз – «ущемленная пупочная грыжа» План Обследования. Обзорная R-грамма брюшной полости. Общий анализ мочи; Общий анализ крови; Групповая принадлежность + Rh-фактор + анти Rh-AT; ...
... План обследования больного разрабатывается, исходя из предварительного диагноза с целью установления окончательного клинического диагноза и проведения дифференциального диагноза. При написании «учебной» истории болезни планируемые исследования должны уточнять настоящее состояние больного, прогноз тяжести течения и исхода заболевания, оценивать динамику местных изменений в патологическом очаге. ...
... нарушение питания миокарда. ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ Основной: ЖКБ, хронический холецистит, обострение. Осложнение: Острый панкреатит. Сопутствующий: Гипертоническая болезнь 2 ст., ожирение 2 ст. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Острый холецистит требует дифференцирования с Острым аппендицитом Язвенной болезнью желудка/ двенадцатиперстной кишки Правосторонней почечной коликой ...


0 комментариев