Навигация
Выдвигают нижнюю челюсть вперед и слегка открывают рот
1. выдвигают нижнюю челюсть вперед и слегка открывают рот
2. пальцами II–V (или II–IV) обеих рук захватывают восходящую ветвь нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов («двуручное поднятие нижней челюсти», «выдвижение челюсти»). Большими пальцами оттягивают нижнюю губу. Нельзя захватывать горизонтальную ветвь нижней челюсти, так как это может привести к закрыванию рта.
У больного в состоянии релаксации можно осуществить запрокидывание головы, открывание рта и выдвижение вперед нижней челюсти более эффективно введенным в рот большим пальцем (подтягивая им вверх нижнюю челюсть). Не следует использовать этот прием, если больной сопротивляется, так как он может укусить палец. При дыхании методом изо рта в рот воздух вдувают, создавая достаточную герметичность между губами оказывающего помощь, его большим пальцем и ртом пострадавшего.
Если есть подозрение на наличие инородного вещества во рту или глотке больного и отсутствует возможность провести вентиляцию легких, то необходимо быстро открыть его рот, используя один из следующих трех приемов:
1. Прием с помощью скрещенных пальцев при умеренно расслабленной нижней челюсти. Реаниматор встает у головного конца или сбоку у головы больного, вводит указательный палец в угол рта пострадавшего и надавливает им на верхние зубы больного; затем напротив указательного пальца помещают большой палец по линии нижних зубов и форсированно открывают рот пострадавшего. Необходимо ввести пальцы в дальний угол рта пострадавшего для того, чтобы оставить достаточно места для дальнейших манипуляций инструментами.
2. Прием «палец за зубами» для плотно, сжатых челюстей. Вводят указательный палец между щекой и зубами пострадавшего и помещают его кончик за последние коренные зубы.
3. Прием «подъема языка и челюсти» для полностью расслабленной нижней челюсти. Вводят большой палец в рот и глотку больного и его кончиком поднимают корень языка. Другими пальцами захватывают нижнюю челюсть в области подбородка и выдвигают ее вперед [1].
Перечисленные методы по форсированному открыванию рта используют также для отсасывания или введения воздуховода или ларингоскопа.
Одним или двумя пальцами очищают рот и глотку. Указательным и средним пальцами удаляют инородное жидкое вещество. Следует удалить также твердые инородные тела из глотки, пользуясь согнутым указательным пальцем или указательным и средним пальцами подобно пинцету.
Жидкое инородное вещество удаляют, повернув голову больного набок. Пострадавшему от несчастного случая не рекомендуется поворачивать голову набок или наклонять ее вперед, чтобы не усугубить травму спинного мозга. Если все-таки необходимо повернуть голову пострадавшего набок, то следует повернуть на бок самого больного и вместе с помощником поддерживать его голову, шею и грудную клетку в одной плоскости.
При аспирации твердого инородного тела рекомендуют, прежде всего, удары по спине и сжатия (для больных в сознании) и очищение пальцем ротоглотки (для больных без сознания).
Эффективность методики ударов и сжатий является спорной. При оценке смертности от вдыхания или заглатывания различных предметов в США оказалось, что она составляет 3000 случаев в год, хотя в других странах эта цифра, возможно, меньше. Поскольку в некоторых из этих случаев при аутопсии была обнаружена обструкция дыхательных путей инородным телом, то, вероятно, неожиданная остановка сердца в этих случаях могла быть основной причиной смерти. Обструкции инородным телом особенно часто создаются пищей во время еды (коронароспазм во время обеда). Создающее обструкцию аспирированное инородное тело, которое пациент не может удалить откашливанием и сплевыванием, указывает на то, что оно плотно застряло в области гортаноглотки над входом в гортань. Аспирация инородных тел в трахеобронхиальное дерево сопровождается выраженными симптомами, но, поскольку просвет главных бронхов шире входа в гортань, полная обструкция дыхательных путей развивается редко.
При аспирации инородного тела и частичной обструкции дыхательных путей больного в сознании следует симулировать делать глубокие вдохи, откашливаться и стараться его выплюнуть. В этих случаях очищения пальцами, сжатий и ударов следует избегать, так как подобные манипуляции могут усугубить обструкцию. Такие больные должны быть немедленно доставлены машиной скорой помощи в ближайшую больницу или к врачу с обязательной ингаляцией кислорода во время транспортировки.
При установлении факта аспирации инородного тела у больного в сознании или без него, но при полной обструкции с цианозом, неэффективным кашлем или отсутствием способности говорить или кашлять любая процедура, которая может оказаться эффективной, будет оправданной, так как является актом «отчаяния».
Значительную обструкцию инородным телом можно заподозрить:
1. у больного в сознании, который внезапно теряет способность говорить, дышать или кашлять и / или подает сигнал, что он задыхается (например, судорожно хватается за свою шею);
2. у пострадавшего без сознания, когда, несмотря на кажущуюся проходимость дыхательных путей, легкие не раздуваются;
3. при констатации вдыхания инородного тела.
Сдавление живота, поколачивание по грудной клетке и удары по спине одно время рекомендовали для использования младшим медицинским персоналом у больных с обструкцией дыхательных путей с целью удаления предмета, плотно застрявшего в верхних дыхательных путях. Данные относительно эффективности всех этих манипуляций довольно противоречивы и основаны главным образом на слухах.
Поддиафрагмальное сжатие брюшной полости, известное как прием Геймлиха, пропагандировалось Петером Сафаром и другими исследователями. Рекомендации по технике проведения сжатия живота основаны на свидетельствах пациентов в сознании, которым при полной, неожиданно возникшей обтурации инородным телом удалось откашлять и выплюнуть его, пользуясь этой методикой. Тем не менее, сообщаются также примеры неудачно закончившихся попыток применения подобной методики с такими осложнениями компрессий брюшной полости, как разрыв желудка, пневмомедиастинум, повреждение аорты, разрыв печени и других органов, а также регургитации.
Применение поддиафрагмальных давлений (толчки) живота обосновывают тем, что толчки диафрагмы вверх вызывают искусственный кашель и таким образом способствуют выталкиванию инородного тела из дыхательных путей. Физиологические исследования показывают, что сдавление живота вызывает незначительное повышение давления в дыхательных путях при их обструкции и очень слабый воздушный поток, когда дыхательные пути открыты.
Фактически ни сдавления живота, ни поколачивания по грудной клетке, ни удары по спине не создают такого эффективного давления в дыхательных путях или воздушного потока, как естественный кашель. Эта разница особенно заметна у задыхающихся больных, у которых возникает обтурация, после приступа кашля, при низком остаточном объеме легких.
При обтурации дыхательных путей удары по спине создают в них более высокое давление, чем сдавление грудной клетки, но эта манипуляция может либо уменьшить обструкции, либо мобилизовать инородное тело и способствовать дальнейшему его продвижению и заклиниванию у пострадавших в положении сидя или стоя [2].
Этап Б. Поддержание дыхания
Установлено, что выдыхаемый воздух, содержащий 16–18% кислорода, является адекватным для реанимации газом при условии, что легкие больного нормальны, а реаниматор использует увеличенный вдвое нормальный дыхательный объем, что будет составлять у среднего взрослого человека около 1 л. Это обычно соответствует уровню Рсо2 артериальной крови 20–30 мм рт. ст. у реаниматора и 30–40 мм рт. ст. у больного. Уровень Ро2 артериальной крови у больного с нормальными легкими составляет около 75 мм рт. ст. (насыщение крови кислородом более 90%).
Таким образом, экстренную ИВЛ не следует откладывать из-за поисков и установки различных дыхательных приспособлений. Прямая вентиляция выдыхаемым воздухом – так называемое «дыхание спасения» – всегда доступна. При внезапном развитии апноэ выдыхаемый воздух, введенный немедленно, принесет больше пользы, чем воздух или кислород, данный минутами позже.
Вдуваемый в рот или нос больного воздух не только наполняет легкие, но может с силой попасть в желудок, особенно в случае частичной обструкции дыхательных путей или при очень форсированном раздувании их – у пострадавших в состоянии релаксации под давлением 15–25 см вод. ст. или выше. Хотя попадание в желудок небольшого количества воздуха обычно безвредно, медленное вдувание (вдох в течение 1–2 с) и только до расширения грудной клетки позволит до минимума свести попадание воздуха в желудок. Медицинский работник, как помощник, знающий анатомию, может предупредить попадание воздуха в желудок надавливанием на перстневидный хрящ кзади, что позволяет закрыть вход в пищевод. В некоторых случаях раздутый желудок затрудняет вентиляцию легких и способствует возникновению регургитации и аспирации. Вследствие этого, если желудок больного значительно выступает так, что это затрудняет проведение вентиляции, кратковременно надавливают рукой на область эпигастрия больного, что позволяет удалить воздух из желудка. Поскольку этот прием также может вызвать регургитацию, по возможности голову больного опускают вниз, затем поворачивают голову и плечи набок и подготавливают все необходимое для санации глотки.
Необходимо убедиться в адекватной вентиляции больного, наблюдая за движениями его грудной клетки, а именно определить, поднимается и опускается ли она, ощутить, проходит ли вдуваемый вами воздух в легкие больного, а также прослушать и прочувствовать движение воздуха во время его выдоха. В этом случае обычно дыхательный объем у среднего взрослого составляет 0,8–1,2 л.
Некоторым людям легче преодолеть свою нерешительность в отношении прямого контакта изо рта в рот, если проводить дыхание через носовой платок (или слюнный фильтр), наложенный на рот и нос больного.
У пострадавших с травмой без сознания для обеспечения самостоятельного дыхания и / или дыхания изо рта в рот осуществляют аккуратно тракцию по оси позвоночника, умеренно запрокидывают голову (не максимально) и при необходимости выдвигают нижнюю челюсть вперед и оттягивают нижнюю губу. Следует избегать сгибания (приведения подбородка к груди) и бокового поворота головы и шеи у больных при подозрении на травму шейного отдела позвоночника. Однако в любом случае манипуляции на дыхательных путях должны предшествовать лечебным
У грудных детей и новорожденных вентиляция выдыхаемым воздухом осуществляется тем же способом, но реаниматор плотно прижимает свой рот одновременно ко рту и носу ребенка и делает поверхностные дыхательные движения с небольшим объемом для раздувания легких, но с большей частотой. Для новорожденных адекватным является тот объем воздуха, который находится между щеками реаниматора, т.е. вентиляция осуществляется короткими вдуваниями. Запрокидывание головы не должно быть чрезмерным, так как из-за излишнего переразгибания трахея младенца может оказаться закрытой.
Методика вентиляции изо рта в рот
1. Если пострадавший без сознания, запрокиньте его голову, поддерживая подбородок – положив одну руку на лоб, другой удерживайте подбородок, предупреждая его отвисание при слегка открытом рте. Запрокидывание головы больного можно осуществить, подняв шею.
2. Если больной не дышит, зажмите его нос одной рукой, сделайте глубокий вдох, плотно прижмите свои губы вокруг рта больного (к губам и носу новорожденных и грудных детей) и вдувайте воздух до максимального подъема грудной клетки. Вдувая воздух, следите за грудной клеткой больного; она должна подниматься при вдувании воздуха. Вдувание воздуха у детей производят легко, грудным детям используют только легкие короткие вдувания, чтобы избежать у них разрыва легкого.
В качестве альтернативного метода для предотвращения утечки воздуха через нос прижмите свою щеку к ноздрям больного во время вдувания воздуха.
Старайтесь свести до минимума попадание воздуха в желудок, делая каждое вдувание в течение 1–2 с. Если возникает необходимость в проведении вентиляции под повышенным давлением, помощник (только медицинский работник) надавливает на перстневидный хрящ (сразу же под выступом гортани), закрывая вход в пищевод.
3. Если вы видите, что грудная клетка больного поднялась, прекратите вдувание, отпустите рот больного и отверните свое лицо в сторону, давая пострадавшему возможность сделать полный пассивный выдох.
4. Когда выдох закончится, сделайте следующее глубокое вдувание. Объем более важен, чем ритм. Вначале делают два раздувания легких, каждое длительностью 1–2 с и каждое последующее с полным пассивным выдохом. Затем определяют пульс на сонной артерии. Если пульс есть, повторяют раздувания легких – у взрослых примерно одно раздувание через каждые 5 с (12 в 1 мин); у детей – одно через каждые 4 с (15 в 1 мин); у младенцев – через каждые 3 с (20 в 1 мин) – до тех пор, пока у больного не восстановится адекватное самостоятельное дыхание.
Если пульс отсутствует, начинайте наружный (непрямой) массаж сердца (этап В), приблизительно 15 сдавлений со скоростью 80–100 в 1 мин (несколько реже 2 сдавлений в 1 с). Вновь сделайте два раздувания легких, как описано ранее, и 15 сдавлений грудины, мероприятия продолжайте до спонтанного восстановления пульса на сонной артерии (проверяйте каждые 1–2 мин). Раздувания легких продолжайте до восстановления самостоятельного адекватного дыхания.
5. Если вам не удается раздуть легкие, проверьте, запрокинута ли по-прежнему голова больного, подтяните подбородок и снова сделайте попытку раздуть легкие. Если эта попытка также окажется неудачной, выдвиньте его нижнюю челюсть, откройте рот и снова старайтесь вдуть воздух. Если и после этого попытка окажется неудачной, очистите ротоглотку пальцами, проведите сдавление живота и удары по спине.
Методика вентиляции изо рта в носЕсли невозможно открыть рот пострадавшего (тризм), как, например, во время судорог, когда при вдувании в рот встречается препятствие, или если вентиляция через рот невыполнима, то необходимо применять вентиляцию изо рта в нос.
1. Запрокидывают голову больного и поддерживают его подбородок как при проведение вентиляции изо рта в рот. Одной рукой подхватывают подбородок больного и закрывают его рот большим пальцем.
2. Спасатель делает глубокий вдох, плотно обхватывает своими губами нос пострадавшего и вдувает в нос воздух до тех пор, пока не поднимется грудная клетка. Нужно открыть рот пострадавшего во время выдоха, так как у него может быть экспираторная обструкция носоглотки (встречается примерно у 1/3 больных в состоянии комы вследствие клапаноподобного движения мягкого неба) [3].
Этап С. Поддержание кровообращения Причины и диагностика остановки сердца
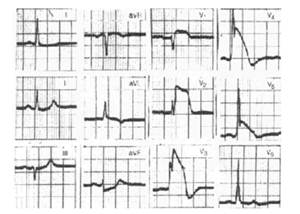
Остановка сердца может быть первичной или вторичной. Наиболее частой причиной первичной остановки сердца является фибрилляция желудочков, возникающая в результате фокальной ишемии миокарда. К другим причинам первичной остановки сердца относятся фибрилляция желудочков и асистолия в результате острого инфаркта миокарда, блокады сердца, поражения электрическим током и побочных реакций на медикаментозные средства.
Вторичная остановка сердца, наиболее часто вызываемая асфиксией или массивным кровотечением, может развиться быстро или медленно. Например, в качестве причины быстрой вторичной остановки сердца следует отметить асфиксию в результате обструкции дыхательных путей или апноэ, быструю массивную кровопотерю и альвеолярную аноксию (в результате острого отека легких или ингаляции не содержащей кислород газовой смеси). Медленная вторичная остановка сердца развивается вследствие тяжелой гипоксемии (при пневмонии или отеке легких и уплотнении, т.е. при шоковом легком), олигемического или септического шока, электромеханической диссоциации (ЭМД) в конечной стадии кардиогенного шока и острого нарушения мозгового кровообращения (приводящего к нарушению функции мозга и тяжелой стойкой гипотонии и апноэ).
Внезапная полная остановка кровообращения, независимо от причины, обычно приводит к потере сознания в течение 15 с, появлению на ЭЭГ в течение 15–30 с изоэлектрической линии, атональному дыханию; апноэ и максимальное расширение зрачков начинаются в пределах 30–60 с. Если остановка кровообращения длится 5 мин и больше, то восстановление нормального перфузионного давления сопровождается постреанимационным синдром. Таким образом, независимо от причины остановки сердца, немедленно должна быть начата СЛР для предупреждения необратимого поражения мозга и наступления смерти. Если после первичной остановки сердца начало реоксигенации при СЛР задерживается более чем на 5 мин, шансы на выздоровление без повреждения функции мозга минимальны. Этот критический период может быть более длительным у больных в состоянии гипотермии, у принимавших определенные препараты и у маленьких детей.
Обратимую остановку сердца определяют как «клиническую картину полного прекращения кровообращения». Диагноз прекращения кровообращения ставится на основании следующих признаков: потери сознания, апноэ и атонального дыхания, признаков наступления смерти (цианоз или бледность кожных покровов) и отсутствия пульса на крупных артериях (например, на сонной или бедренной). Отсутствие пульса на сонной артерии – самый важный из этих признаков, поэтому ему следует отдавать предпочтение перед таким ненадежным признаком, как отсутствие тонов сердца [4]. Примечательно, что пульс на периферических артериях может отсутствовать, несмотря на то, что на сонных артериях он сохраняется, особенно при гиповолемии.
Пальпация бедренной артерии тем не менее является приемлемым способом проверки сохранности или отсутствия пульса. Как правило, если пальпируется пульс на лучевой артерии, систолическое артериальное давление выше 80 мм рт. ст.; если пульс пальпируется на бедренной артерии – систолическое артериальное давление выше 70 мм рт. ст. и если пульс пальпируется на сонных артериях – систолическое давление выше 60 мм рт. ст.
У младенцев и маленьких детей пульс на сонных артериях можно определить, но это легко приводит к сдавлению дыхательных путей или вызывает ларингоспазм. В связи с этим рекомендуется определить отсутствие пульса путем пальпации плечевой или бедренной артерии или брюшной аорты. У детей старшего возраста наличие пульса лучше всего определять пальпацией сонной артерии.
Несмотря на то, что расширение зрачков считается дополнительным признаком, не надо ждать появления этого симптома, так как он может возникнуть более чем через 1 мин после прекращения кровообращения. У некоторых больных при остановке сердца зрачки вообще не расширяются. Медикаментозные средства могут изменять размер и реакцию зрачка. Относительные изменения размера зрачков не имеют существенного значения при проведении СЛР. Тем не менее, способность зрачков реагировать может иметь значение, поскольку восстановление этой способности во время СЛР указывает на эффективность искусственного кровообращения, а после восстановления нормального артериального давления – на улучшение неврологического статуса.
Сердечно-легочная реанимация при закрытой грудной клеткеМеханизм кровообращения при наружном массаже сердца за последнее время несколько раз пересматривался. Перемежающиеся сжимания грудины в направлении вниз (кзади) могут обеспечить определенный системный и легочный кровоток за счет различных сочетаний следующих двух механизмов:
Похожие работы
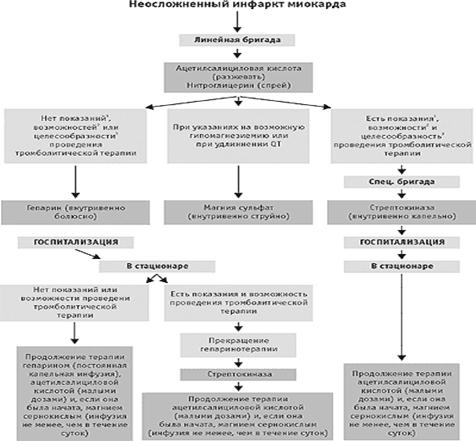
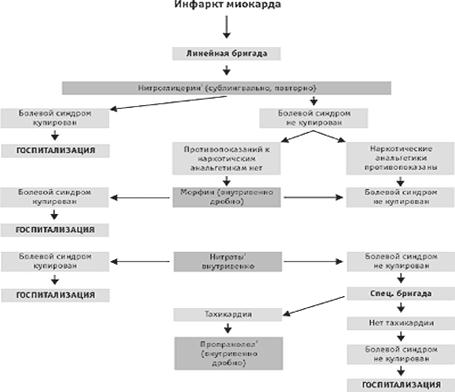
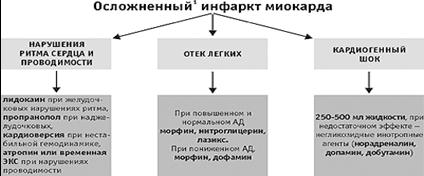
... кардиомиоцитов (они увеличивают время, в течение которого эффективна реперфузионная терапия). При отсутствии противопоказаний бета-адреноблокаторы назначаются всем больным острым инфарктом миокарда. На догоспитальном этапе показаниями к их внутривенному введению служат для линейной бригады – соответствующие нарушения ритма, а для специализированной – упорный болевой синдром, тахикардия, ...
... жгута с пометкой времени наложения. В моей практике подобных осложнений не было В работе я придерживаюсь инструктивных документов, регламентирующих деятельность специалиста. Приказ № 100 Министерства здравоохранения Российской Федерации от 26.03.1999 г. о совершенствовании организации скорой медицинской помощи населению Российской Федерации, включающий в себя положение о: а) организации ...
... развития инфекционно-токсического шока, гиповолемического шока, острой дыхательной недостаточности, полиорганной недостаточности и обострением течения сопутствующих заболеваний. На догоспитальном этапе в оказании экстренной медицинской помощи чаще нуждаются больные с менигококковой инфекцией, острой кишечной инфекцией, тяжелыми и осложненными формами гриппа, дифтерией, малярией, ботулизмом, ...
... С 500мкг 5% раствор витамина В1 0,5 мл витамин В12 10мкг 20% раствор глюкозы 20-40 мл инсулин 2-4 ед. интубация и перевод на управляемое дыхание жаропонижающие экстренная операция. Неотложная помощь при приступе пароксизмальной тахикардии Это приступы резкого учащения сердцебиений (свыше 160-180 в мин.). Для снятия приступа пароксизмальной тахикардии первоначально применяют приемы ...
0 комментариев