Министерство образования Российской Федерации
Пензенский Государственный Университет
Медицинский Институт
Кафедра Терапии
Реферат
на тему:
«Терапия антиаритмиками и анальгетиками»Пенза, 2008
План
1. Антиаритмические средства
2. Анальгетики и местные анестетики
Литература
1. Антиаритмические средства
Классификация антиаритмических препаратов:
I класс – блокаторы быстрых натриевых каналов (мембраностабилизаторы), их подразделяют на подклассы в зависимости от влияния на эффективный рефрактерный период (интервал Q – T ЭКГ):
Ia – хинидин, новокаинамид, аймалин, ритмилен – эти препараты являются блокаторами натриевых каналов средней силы, удлиняют рефрактерный период, угнетают синусовый автоматизм;
Ib – лидокаин, тримекаин, мексилетин, дифенин, токаинид –слабые блокаторы натриевого тока, укорачивают рефрактерный период, не влияют на автоматизм синусового узла;
Ic – этмозин, этацизин, пропафенон и др. – сильные блокаторы натриевых каналов, не изменяют рефрактерный период, угнетают синусовый автоматизм (препараты данного подкласса обладают выраженным аритмогенным эффектом и не должны применяться у больных острым инфарктом миокарда);
II класс – бета-адреноблокаторы – блокируют действие катехоламинов на сердце. К ним относятся пропранолол (анаприлин, обзидан), атенолол, талинолол и др.;
III класс – амиодарон (кордарон), бретилий, соталол и др. – удлиняют рефрактерный период;
IV класс – верапамил (изоптин), дилтиазем – блокируют медленные кальциевые каналы.
Из чрезвычайно большого перечня препаратов во время интенсивной терапии наиболее часто используются новокаинамид, лидокаин, бета-блокаторы, кордарон, бретилий и верапамил. Кроме того, для купирования нарушений ритма применяют также аденозин (АТФ), сердечные гликозиды, препараты калия и магния, а также атропин и эуфиллин (последние два – для лечения брадиаритмий).
Безусловно, первое место по частоте применения занимает лидокаин, обладающий выраженным, но кратковременным антиаритмическим действием. Он снижает возбудимость желудочков, повышает порог их фибрилляции, может улучшать АВ-проведение, практически не влияет на синусовый автоматизм.
Используется для лечения желудочковых нарушений ритма (экстрасистолии, тахикардии, фибрилляции), а также при передозировке сердечных гликозидов.
Лидокаин вводят внутривенно струйно в дозе 2 мг/кг, при необходимости повторно по 0,5 мг/кг каждые 5 мин до появления эффекта или до достижения общей дозы 3 мг/кг. Далее для профилактики рецидивов аритмии его инфузируют со скоростью 2 мг/мин. У пожилых больных дозу и скорость введения лидокаина уменьшают на 30—50 %.
Новокаинамид уменьшает автоматизм синусового узла, возбудимость предсердий и желудочков, угнетает проведение по дополнительным и, особенно, по внутрижелудочковым путям. Чаще всего используется для купирования пароксизма мерцательной аритмии. Наиболее значимые побочные эффекты проявляются снижением артериального давления, нарушением внутрижелудочковой проводимости.
Новокаинамид вводят внутривенно струйно со скоростью не более 100 мг/мин до купирования аритмии или до достижения суммарной дозы 17 мг/кг. Превышение дозы в 1 г при внутривенном введении препарата мало влияет на его антиаритмическую активность, но резко увеличивает частоту и выраженность побочных реакций.
При исходной тенденции к артериальной гипотензии новокаинамид вводят из одного шприца с 0,3 мл 1 % раствора мезатона или 0,1 – 0,2 мл 0,2 % раствора норадреналина.
Во время введения препарата необходимо постоянно контролировать артериальное давление, следить за комплексом QRS и интервалом Q—Т. Антиаритмический эффект при назначении препарата внутривенно может развиваться уже после введения 100—200 мг, но иногда проявляется через 15—20 мин после окончания введения всей дозы.
Для поддерживающей терапии препарат применяют внутривенно капельно со скоростью 1—4 мг/мин или внутримышечно по 0,5 г через 4—6 ч.
Пропранолол (обзидан, анаприлин) — блокатор бета-адренорецепторов, ингибирует симпатические воздействия на сердце, замедляет проведение в АВ-узле и в меньшей степени — по внутрижелудочковым путям, снижает автоматизм синусового узла, повышает порог фибрилляции желудочков, укорачивает интервал Q—Т, оказывает отрицательное инотропное действие.
Применяется главным образом для лечения наджелудочковых тахиаритмий.
Побочные эффекты проявляются артериальной гипотензией, брадикардией, СА- и АВ-блокадами, бронхоспазмом.
Пропранолол вводят внутривенно по 0,5 – 1 мг с интервалом в несколько минут до достижения эффекта или суммарной дозы 10 мг. При поддерживающей терапии пропранолол назначают внутрь по 10 – 40 мг через 6 ч.
Амиодарон (кордарон) — йодсодержащее соединение, по структуре близкое к тироксину. Ослабляет адренергические влияния на сердце. Угнетает проведение в предсердиях, АВ-узле, дополнительных и внутрижелудочковых проводящих путях. Снижает автоматизм СА-узла, потребность миокарда в кислороде. Улучшает коронарный кровоток, оказывает умеренное отрицательное инотропное действие.
Амиодарон применяется при любой тахиаритмии, сопровождающейся артериальной гипотензией, когда использование всех остальных антиаритмических препаратов невозможно без дальнейшего усугубления состояния больного.
Препарат вводят сначала в дозе 5 мг/кг медленно струйно, при отсутствии эффекта – повторно до суммарной дозы 500 мг. Действие амиодарона проявляется в течение 10 мин после окончания инъекции.
Орнид (бретилия тосилат) – снижает возбудимость желудочков, повышает порог их фибрилляции. Величина энергии, необходимая для электрической дефибрилляции, при применении орнида снижается. Используется для купирования фибрилляции желудочков или желудочковой тахикардии при отсутствии эффекта от электрической дефибрилляции и введения лидокаина.
Противопоказано применение орнида при артериальной гипотензии, остром нарушении мозгового кровообращения, тяжелой почечной недостаточности, аритмиях, вызванных передозировкой сердечных гликозидов, феохромоцитоме.
Орнид вводят струйно в дозе 5 мг/кг за 1 мин до нанесения электрического разряда.
Верапамил (изоптин) - блокатор кальциевых каналов, угнетает АВ-проведение, внутрипредсердное проведение, автоматизм синусового узла. Используется главным образом при наджелудочковых тахиаритмиях, особенно при АВ-узловой тахикардии.
Наиболее частые побочные эффекты – артериальная гипотензия, блокады, усугубление сердечной недостаточности.
Верапамил вводят внутривенно струйно в дозе 5-10 мг в течение 1 мин, при необходимости инъекцию повторяют через 10 мин. Для поддерживающей терапии верапамил назначают внутрь по 80 мг каждые 6–8 ч.
АТФ замедляет АВ-проведение, отличается быстрым (через 5 – 10 с) и кратковременным (до 2 мин) действием. Применяют при АВ-узловых тахикардиях. После введения часто развиваются тошнота, головокружение, гиперемия лица, кратковременная брадикардия вплоть до асистолии.
Вводят внутривенно быстро 10 мг АТФ. При отсутствии эффекта инъекцию можно повторить.
Сердечные гликозиды (дигоксин, строфантин) угнетают автоматизм СА-узла, замедляют внутрипредсердную и АВ-проводимость, оказывают положительное инотропное действие.
Используются при наджелудочковых тахикардиях, особенно на фоне сердечной недостаточности. Побочные реакции могут проявляться чрезмерным урежением ритма, нарушениями СА- и АВ-проводимости, желудочковой экстрасистолией, фибрилляцией желудочков.
Методика применения заключается во внутривенном капельном введении 1 – 2 мл 0,025 % раствора дигоксина или 0,5 – 1 мл 0,05 % раствора строфантина (0,25 – 0,5 мг) в 5 % растворе глюкозы. Возможно очень медленное внутривенное струйное введение препаратов в 10 мл 5 % раствора глюкозы. Действие строфантина начинается через 5 – 10 мин и достигает максимума через 30 – 40 мин, дигоксина — соответственно через 20 мин и 2 ч.
Для экстренной дигитализации можно использовать методику быстрого насыщения, заключающуюся в повторных струйных введениях дигоксина с интервалом в 4 ч: 1-я и 2-я дозы дигоксина — по 0,5 мг, 3-я и 4-я дозы — по 0,25 мг. Всего за 12 ч лечения вводят 1,5 мг дигоксина.
Эуфиллин высоко эффективен и относительно безопасен при угрожающих жизни брадикардиях, развивавшихся в остром периоде инфаркта миокарда или на фоне применения антиаритмических препаратов, сердечных гликозидов либо их сочетаний.
Для экстренного увеличения ЧСС вводят 240 – 480 мг эуфиллина (10 – 20 мл 2,4 % раствора) внутривенно за 5 мин, а при асистолии — внутривенно быстро. Для поддержания необходимой ЧСС используют внутривенное капельное введение препарата или назначают эуфиллин внутрь.
2. Анальгетики и местные анестетики
К анальгетикам относят большую группу лекарственных препаратов, обладающих специфической способностью ослаблять или устранять чувство боли. Аналгетический эффект их проявляется в результате резорбтивного действия. При применении в терапевтических дозах они не вызывают выключения сознания или нарушения двигательных функций. Средства такого рода принято относить к истинным анальгетикам. Обезболивающее действие могут оказывать препараты и из других фармакологических групп, например, некоторые общие анестетики, а также спазмолитические и холинолитические средства в случае болей, обусловленных спазмом гладкой мускулатуры. Аналгетический эффект при этом является вторичным.
Истинные анальгетики можно разделить на две группы:
1) анальгетики наркотические — морфин, близкие к нему другие опиаты, а также опиоиды — синтетические соединения (промедол, фентанил, трамадол, бупренорфин, пентазоцин и др.);
2) анальгетики ненаркотические, в основном из группы противовоспалительных и жаропонижающих средств (амидопирин, анальгин, натрия салицилат, ацетилсалициловая кислота, фенацетин и др.).
Анальгетики первой группы подразделяют на 4 подгруппы:
1) полные агонисты, включающие алкалоиды опия морфин и кодеин, а также синтетические соединения (омнопон, промедол, фентанил, альфентанил, суфентанил, ремифентанил, меперидин, пиритрамид, просидол);
2) агонисты-антагонисты (пентазоцин, налорфин, налбуфин, буторфанол), проявляющие агонистические свойства по отношению к каппа- и антагонистические – мю-рецепторам, не уступающие морфину по анальгетической активности, но лишенные его опасных побочных эффектов;
3) частичный агонист опиоидных рецепторов бупренорфин, являющийся мощным анальгетиком с низкими наркогенными свойствами, превосходящий по эффективности морфин;
4) опиоид со смешанным механизмом действия трамал, дополнительно обладающий неопиоидной анальгетической активностью за счет ингибирования серотонин-норадреналинергического механизма передачи болевой импульсации.
Наркотические анальгетики широко используют для премедикации перед местной, общей и сочетанной анестезией с целью устранения боли и обеспечения седации, в качестве элемента общей многокомпонентной анестезии, а также для послеоперационного обезболивания путем внутривенных, внутримышечных и подкожных инъекций и, кроме того, для введения в эпидуральное пространство. Это относится в основном к морфину, при введении 3 – 5 мг которого обеспечивается аналгетический эффект продолжительностью 8 – 18 ч. При этом в срок до 8 ч возможно глубокое угнетение дыхания, вплоть до его остановки, что требует пристального наблюдения за больным. Наркотические анальгетики применяют также для устранения боли, обусловленной травмами, злокачественными новообразованиями, ишемией миокарда. Основным противопоказанием для анальгетиков рассматриваемой группы, особенно морфина, является синдром внутричерепной гипертензии и другие состояния, характеризующиеся расстройством дыхания.
Некоторые наркотические анальгетики, в частности промедол, обладают спазмолитической активностью и уменьшают чувство боли, вызванной спазмом гладкой мускулатуры.
Большинство из полных агонистов, особенно морфин, имеют существенные недостатки. В частности, они угнетают дыхательный центр, что проявляется замедлением дыхания вплоть до его остановки, могут возбуждать рвотный центр. Кроме того, при их повторном применении развивается привыкание, выражающееся в ослаблении обезболивающего эффекта, и пристрастие, т.е. состояние физической и психической зависимости. В связи с этим при отмене анальгетика может возникнуть синдром абстиненции.
Учитывая описанные негативные эффекты полных агонистов, издавна ведутся поиски средств, лишенных указанных недостатков. Однако в полной мере решить эту задачу не удалось. Созданы препараты, которые вызывают менее выраженное торможение дыхательного центра, но многие из них в какой-то степени вызывают привыкание и пристрастие.
Острые токсические эффекты большинства наркотических анальгетиков (угнетение дыхания, возбуждение рвотного центра, снижение АД, спазм сфинктеров и др.) можно устранить специфическим антагонистом морфина налорфином. Он, будучи близким по химической структуре к морфину, связывается в организме с опиатными рецепторами и препятствует их взаимодействию с морфином и другими наркотическими анальгетиками. К сожалению, налорфин и аналогичные средства не только устраняют нежелательные эффекты анальгетиков, но и уменьшают их обезболивающее действие, хотя сами обладают некоторой анальгетической активностью и вызывают в какой-то степени эйфорию.
Налорфин применяют для устранения резкого угнетения дыхания и нарушений других функций организма при остром отравлении, передозировке или повышенной чувствительности к морфину, промедолу, фентанилу и другим наркотическим анальгетикам. Налорфин (анторфин) вводят взрослым внутривенно (внутримышечно, подкожно) в дозе 5 – 10 мг (1 – 2 мл 0,5% раствора), при необходимости повторно через 12 – 15 мин. Общая доза не должна превышать 40 мг (8 мл 0,5% раствора).
Для аналгезии в ходе оперативного вмешательства широко используются полные агонисты, такие как фентанил, суфентанил, ремифентанил. В послеоперационном периоде и для терапии болевых синдромов, не связанных с операцией, все чаще используются агонисты-антагонисты и частичные агонисты опиоидных рецепторов, такие как налбуфин, буторфанол, бупренорфин.
Значительный аналгетический эффект агониста каппа-рецепторов и антагониста мю-рецепторов налбуфина сопровождается сравнительно небольшим угнетением дыхания. Он оказывает зависящее от дозы седативное действие, которое усиливается бензодиазепинами. Не вызывает дисфорического действия, практически не влияет на гемодинамику, лишен привыкания. Налбуфин не оказывает существенного влияния на давление в желчных протоках и не угнетает моторику желудочно-кишечного тракта.
Препарат обычно вводится по 0,3 мг/кг каждые 3 – 6 ч. 10 мг налбуфина по анальгетической активности соответствуют аналогичной дозе морфина.
Все большее значение в клинической практике приобретает буторфанол (стадол, морадол), являющийся, как и налбуфин, агонистом каппа- и антагонистом мю-опиоидных рецепторов. Может применяться в/м, в/в или в форме назального спрея. Препарат оказывает лишь незначительное депрессивное влияние на функцию дыхания, обладает низким наркогенным потенциалом, не влияет на тонус сфинктеров и моторику желудочно-кишечного тракта. В дозе 2 мг внутримышечно обладает действием, эквивалентным морфину в дозе 10 мг.
Следует помнить, что буторфанол способен повышать давление заклинивания легочной артерии и легочное сосудистое сопротивление, что может неблагоприятно сказаться у больных с сердечной недостаточностью. С осторожностью применяют препарат при черепно-мозговой травме из-за угрозы повышения внутричерепного давления. Кроме того, буторфанол может вызывать зрительные галлюцинации.
Обычно вводится в/м по 2 мг каждые 4 ч.
К частичным агонистам мю-опиоидных рецепторов принадлежит широко используемый препарат бупренорфин. Введение его в дозе 0,3 мг эквивалентно по анальгетическом эффекту введению 10 мг морфина. Длительность анальгезии составляет 6 – 8 ч. Выраженное угнетение дыхания наблюдается редко, существенного влияния на гемодинамику не оказывает, вызывает седацию, может увеличивать давление в общем желчном протоке.
Применяется при умеренных и сильных болях, связанных с травмой, операцией, инфарктом миокарда, в онкологии, для предоперационной седации и аналгезии, как компонент общей анестезии, в качестве средства поддерживающей терапии при абстинентном синдроме в наркологии.
Препарат может вводиться в/м, в/в, эпидурально, сублингвально. Для реверсии фентаниловой анестезии с последующей аналгезией его вводят за 30 мин до окончания операции.
Ненаркотические анальгетики. В основном представлены препаратами из группы нестероидных противовоспалительных средств (НПВС). Они выгодно отличаются от наркотических анальгетиков отсутствием угнетения дыхания, кашлевого центра, не вызывают привыкания и пристрастия. Обезболивающее действие их проявляется главным образом при невралгии, миалгии, артралгии, при головной и зубной боли, а также при болевом синдроме воспалительного генеза. Существенное значение при этом имеет жаропонижающее и противовоспалительное действие. В механизме их болеутоляющего эффекта, помимо местного противовоспалительного действия, имеет значение влияние на таламические центры мозга, приводящее к торможению проведения болевых импульсов к коре. НПВС угнетают метаболизм арахидоновой кислоты за счет блокады циклооксигеназы – фермента, участвующего в синтезе простагландинов. До недавнего времени применение анальгетиков-антипиретиков ограничивалось только болевыми синдромами малой и средней интенсивности. Они были малоэффективны при сильной боли, вызванной механической и термической травмой, полостными оперативными вмешательствами, злокачественными новообразованиями. Однако в последние десятилетия успехи фармакологии привели к созданию новых препаратов этой группы, обладающих анальгетической активностью, приближающейся к наркотическим анальгетикам. Такие препараты, как кеторолак, кетопрофен, ксекофокам позволяют либо полностью отказаться от использования наркотических анальгетиков при лечении болевых синдромов, либо существенно уменьшить их дозировки.
Кеторолак заметно выделяется своей анальгетической активностью. Основа механизма анальгетического и противовоспалительного действия – угнетение синтеза простагландинов в травматизированных тканях. Кеторолак, ингибируя циклооксигеназу, препятствует образованию медиаторов боли, таких как брадикинин, гистамин, субстанция Р и др., не активируя опиоидные рецепторы.
Кеторолак имеет в 350 раз большую анальгетическую и в 800 раз большую противовоспалительную активность по сравнению с аспирином. Антипиретическая же активность кеторолака в 20 раз превышает активность аспирина.
У больных с почечной недостаточностью выведение кеторолака замедлено, поскольку препарат выводится преимущественно с мочой. Поэтому суточную дозу кеторолака больным с почечной недостаточностью и пожилым следует снизить до 60 мг.
В отличие от опиоидов кеторолак, как и другие НПВС, не влияет на центральную и вегетативную нервную систему, сердечно-сосудистую систему. Как и другие НПВС, препарат может вызывать эрозии и язвы ЖКТ, однако вероятность и частота этого осложнения при применении кеторолака меньше, чем при использовании других представителей группы.
В отличие от аспирина кеторолак обратимо ингибирует циклооксигеназу тромбоцитов, поэтому после его элиминации восстанавливаются нормальные показатели гемостаза.
Применение кеторолака в качестве основного обезболивающего средства в послеоперационном периоде приводит к отчетливому снижению потребности в опиоидных анальгетиках.
У больных с астмой, аллергией на аспирин и другие НПВС, пептическими язвами и геморрагическими синдромами назначение кеторолака противопоказано.
Кетопрофен имеет высокую обезболивающую эффективность в хирургии в качестве препарата для "упреждающей" аналгезии, послеоперационного обезболивания, а также при острой боли, обусловленной почечной коликой.
Эффективность кетопрофена обусловлена периферическим и центральным механизмами действия, препарат обладает хорошей анальгетической активностью, позволяющей применять его в качестве монотерапии после нетравматичных операций или в сочетании с опиоидами после обширных хирургических вмешательств. Разовая доза кетопрофена составляет 100 мг, максимальная суточная - 300 мг.
Диклофенак натрия у пациентов с острой болью применяется в травматологии и ортопедии, в качестве препарата для "упреждающей" аналгезии, при невралгиях, болях в спине. После однократного внутримышечного введения диклофенака в дозе 75 мг действие наступает через 30-60 мин. Диклофенак оказывает примущественно противовоспалительное и аналгетическое действие.
При длительной терапии НПВС необходимо помнить об их повреждающем влиянии на слизистую желудочно-кишечного тракта, особенно у больных пожилого возраста. К другим факторам риска относятся наличие язвенной болезни, желудочно-кишечные кровотечения, геморрагического синдрома, одновременное применение кортикоидов, почечная, печеночная недостаточность. Проведение профилактики сводится к одновременному приему с НПВС и антацидных средств, сукральфата, Н2-блокаторов.
Одним из новых представителей группы НПВС является лорноксикам (ксефокам), который относится к группе оксикамов с короткой (период полувыведения менее 4 час) продолжительностью действия.
Ксефокам применяют по 24 – 32 мг в первые сутки после операции и по 8 – 16 мг в последующие 3 – 4 сут. Таблетированная форма препарата начинает действовать в течение 45-60 мин с момента приема, при этом продолжительность действия составляет 4-5 ч.
Метамизол (анальгин) широко применяется для лечения острой боли слабой или средней интенсивности. Часто метамизол сочетается с другими лекарственными средствами, потенцирующими аналгетический эффект: спазмолитическими, снотворными, нейролептическими препаратами.
Метамизол и его активные метаболиты (аминофеназон) проявляют свое аналгетическое действие на уровне спинного мозга, где он вызывает снижение образования простагландинов. Препарат не обладает ульцерогенным действием, нефротоксичностью, поскольку не накапливается в слизистой желудочно-кишечного тракта и почках.
Действие метамизола наступает через 5-10 мин после внутривенного введения. Препарат обладает спазмолитическим действием и в дозе 2,5 г в виде медленной внутривенной инъекции с успехом может быть применен для купирования почечной и печеночной колик. Метамизол расслабляет гладкую мускулатуру сфинктера Одди, желчного пузыря и мочевых путей.
Местные анестетики. Эти средства в зависимости от особенностей химической структуры делят на две группы: сложные эфиры ароматических кислот с аминоспиртами (новокаин, дикаин, кокаин) и амиды, в основном, ксилидинового ряда (ксикаин, тримекаин, пиромекаин, маркаин и др.). Анестетики второй группы обладают более сильным и длительным действием при сравнительно невысокой токсичности и возможностью длительного сохранения своих свойств при хранении в растворах. Эти качества способствуют широкому их применению.
Новокаин представляет собой гидрохлорид диэтиламиноэтилового эфира парааминобензойной кислоты. Для инфильтрационной анестезии применяют 0,25 – 0,5 % новокаина. Для проводниковой анестезии новокаин используют редко, в 1 – 2 % растворах. Максимально допустимые болюсные дозы новокаина: 500 мг без адреналина, 1000 мг с адреналином.
Ксикаин (лидокаин, ксилокаин, лигнокаин) по сравнению с новокаином обладает более выраженным анестетическим действием, коротким латентным периодом, большей продолжительностью действия. Токсичность в применяемых дозах небольшая, биотрансформируется медленнее, чем новокаин. Используют следующие растворы ксикаина: для инфильтрационной анестезии – 0,25%, проводниковой, эпидуральной и спинальной – 1 – 2 %, терминальной – 5 – 10 %. У ксикаина, как и других местных анестетиков амидной группы, аллергогенные свойства выражены меньше, чем у новокаина. Лидокаин разрушается в печени и лишь 17% его выводится в неизменённом виде с мочой и желчью. Максимально допустимые дозы лидокаина: 300 мг без адреналина, 1000 мг с адреналином.
Тримекаин (мезокаин) по анестетическому эффекту несколько уступает ксикаину. По основным свойствам, а также показаниям к применению, практически аналогичен ему. Максимально допустимые дозы: без адреналина 300 мг, с адреналином —1000 мг.
Пиромекаин тоже является представителем анестетиков амидной группы. Он отличается сильным анестетическим действием по отношению к слизистым оболочкам, не уступает дикаину и значительно превышает кокаин. Токсичность же его ниже, чем у названных анестетиков. Для терминальной анестезии применяют в виде 2 % раствора, не более 20 мл.
Бупивакаин (маркаин) также относится к анестетикам амидной группы. По сравнению с ксикаином и тримекаином обладает более сильным и длительным действием, но более токсичен. Анестетик используют в виде 0,5 % раствора для проводникового, эпидурального и спинального методов анестезии. Он, как и другие анестетики этой группы, биотрансформируется сравнительно медленно.
Наряду с этидокаином бупивакаин относится к числу анестетиков с самой большой (до 12 ч) продолжительностью аналгетического эффекта. Применяя различные концентрации бупивакаина при медикаментозной блокаде нервных стволовых сплетений можно достигать разной глубины блокады: например, при выполнении блокады плечевого сплетения 0,25% раствором бупивакаина достигается полная «хирургическая» аналгезия конечности при сохранённом тонусе мышц. Для анестезии с сопутствующей полной мышечной релаксацией бупивакаин используют в 0,5 % концентрации.
Ропивакаин (наропин) мало отличается по химической структуре от бупивакаина. Но, в отличие от последнего, обладает значительно меньшей токсичностью. К положительным качествам препарата относится также быстрое прекращение моторного блока при длительном сохранении сенсорного. Используется в виде 0,5 % раствора для проводниковой, эпидуральной и спинальной анестезии.
Механизм действия местных анестетиков в настоящее время объясняют с позиций мембранной теории. В соответствии с ней анестетики в зоне соприкосновения с нервными волокнами нарушают трансмембранную проницаемость для ионов натрия и калия. В результате оказывается невозможной деполяризация на этом участке мембраны, и, соответственно, гаснет распространяющееся по волокну возбуждение. В нервных волокнах, проводящих возбуждающие импульсы различной модальности, при соприкосновении нерва с раствором анестетика блокирующий эффект проявляется не одновременно. Чем менее выражена миелиновая оболочка у волокна, тем быстрее наступает нарушение его проводимости и наоборот. Первыми блокируются тонкие безмиелиновые волокна, к которым, в частности, относятся симпатические. За ними следует блокада волокон, несущих болевую чувствительность, затем, последовательно, температурную и протопатическую. В последнюю очередь прерывается проведение импульсов в двигательных волокнах. Восстановление проводимости происходит в обратном порядке. Время от момента подведения раствора анестетика к нерву до наступления блокирующего эффекта у различных анестетиков неодинаково. Это зависит главным образом от их липоидотропности. Имеет значение и концентрация раствора: с повышением ее у всех анестетиков этот период уменьшается. Длительность же блокирующего эффекта находится в прямой зависимости от сродства анестетика к липидам и в обратной зависимости от кровоснабжения тканей в области введения анестетика. Добавление к раствору анестетика адреналина удлиняет его специфическое действие вследствие уменьшения кровоснабжения тканей и замедления резорбции препарата из них.
Судьба вводимых местных анестетиков двух рассматриваемых групп в организме существенно отличается. Анестетики эфирного ряда подвергаются гидролизу с участием холинэстеразы. Механизм биотрансформации в этой группе хорошо изучен в отношении новокаина. В результате его распада образуются парааминобензойная кислота и диэтиламиноэтанол. Последний обладает некоторым местноанестезирующим действием.
Местные анестетики амидной группы инактивируются относительно медленно. Механизм их превращения изучен недостаточно. Считают, что биотрансформация происходит под влиянием печеночных ферментов. В неизмененном виде выделяется лишь незначительное количество этих анестетиков.
При всех методах местной и регионарной анестезии анестетик из области введения постоянно поступает в кровь. В зависимости от создающейся в ней концентрации он оказывает на организм более или менее выраженное общее действие, которое проявляется в торможении функции интерорецепторов, синапсов, нейронов и других клеток. При использовании допустимых доз резорбтивное действие анестетиков не заключает в себе опасности. Более того, небольшое общее действие, суммируясь с местным, повышает анестетический эффект. В тех случаях, когда предусмотренная дозировка не соблюдается или повышена чувствительность больного к анестетику, могут в той или иной степени проявиться признаки интоксикации.
Литература
1. «Неотложная медицинская помощь», под ред. Дж. Э. Тинтиналли, Рл. Кроума, Э. Руиза, Перевод с английского д-ра мед. наук В.И. Кандрора, д. м. н. М.В. Неверовой, д-ра мед. наук А.В.Сучкова, к. м. н. А.В.Низового, Ю.Л. Амченкова; под ред. Д.м.н. В.Т. Ивашкина, Д.М.Н. П.Г. Брюсова; Москва «Медицина» 2001
2. Интенсивная терапия. Реанимация. Первая помощь: Учебное пособие / Под ред. В.Д. Малышева. — М.: Медицина.— 2000.— 464 с.: ил.— Учеб. лит. Для слушателей системы последипломного образования.— ISBN 5-225-04560-Х
Похожие работы
... на те мелкие нарушения, которые в комплексе становятся причиной, например, такого серьезного заболевания, как ишемическая болезнь сердца. Этот недуг, как и другие сердечно-сосудистые нарушения, эффективно лечится низко-интенсивным лазером. Наиболее действенным методом лечения является сочетание наружного воздействия и внутреннего (внутривенного). При наружном применении лазерный луч направляется ...
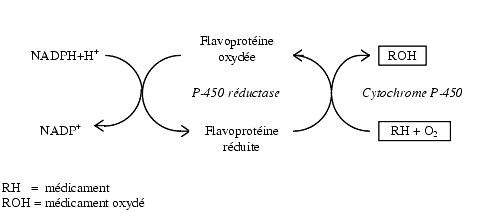
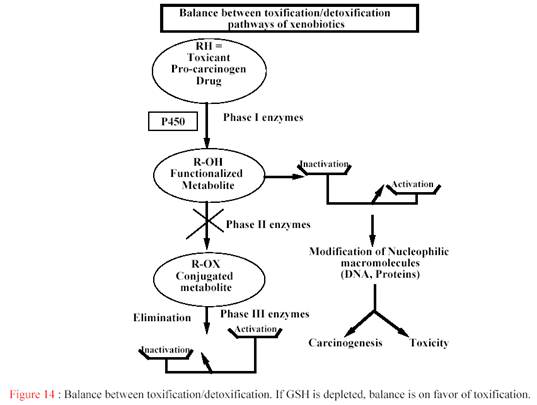
... гем- содержащих монооксигеназ цитохрома P 450, с которыми связываются, подверженные окислительному метаболизму ксенобиотики. [Clin. Pharmcokinet 38, 493, 2000]. Таблица 6 - Механизмы индукции различных изоформ цитохрома Р-450 Механизм индукции Индукция и регуляция P450 Транскрипця генов посредством рецепторов 1A1 (цитозоль AhR), 1A2, 1B1 2A6, 2B6 (CAR), 2C8, 2C9, 2C18, 2C19 3A4, 3A5 ...
... салицилата в моче используется "Фенистикс", мочевой щуп, позволяющий выявить фенилкетонурию. Внутривенное вливание жидкости и ощелачивание мочи Почти все пациенты с симптомами отравления салицилатами дегидратированы. Для восполнения внутрисосудистого объема жидкости и обеспечения адекватного диуреза необходимо быстрое вливание физиологического или коллоидного раствора. У всех пациентов с ...
... На фоне их действия биотрансформация многих веществ протекает более интенсивно. Это снижает выраженность и продолжительность их эффекта. Возможно также взаимодействие лекарственных средств, связанное с ингибирующим влиянием на микросомальные и немикросомальные ферменты. Так, противоподагрический препарат аллопуринол повышает токсичность противоопухолевого препарата меркаптопурина. Выведение ...
0 комментариев