Навигация
1.1 Артеріальна гіпертензія
В осіб з високим артеріальним тиском (АТ) гострі порушення мозкового кровообігу розвиваються в 7 разів частіше.
Існує майже лінійна залежність між частотою інсульту і переважним рівнем АТ, причому не тільки при АГ, але й в осіб з нормальними показниками АТ. При стійкому підвищенні АТ ризик геморагічного інсульту збільшується в 10 разів, ішемічного - у 3-7 разів. При граничному підвищенні АТ ризик інсульту збільшується в 1,5 рази.
Велику частину хворих гіпертонічною хворобою складають особи з так званою м'якою АГ (АТ 140/90 - 180/105 мм рт. ст.), причому значна кількість інсультів відбувається саме в них. Відповідно до рекомендацій комітету експертів Всесвітньої організації охорони здоров'я (ВООЗ) антигіпертензивна терапія показана пацієнтам з м'якою АГ, що страждають також цукровим діабетом, ішемічною хворобою серця (ІХС), мають обтяжену спадковість по серцево-судинній патології, цереброваскулярну патологію (початкові прояви недостатності кровопостачання мозку, дисциркуляторна енцефалопатія). При м'якій гіпертензії медикаментозна терапія зменшує ризик розвитку інсульту на 35-40% [2; 12].
Підвищений АТ реєструється в 50-60 % осіб старше 60 років, при цьому в 8 -10 % визначається ізольована систолічна АГ (систолічний тиск > 140 мм рт. ст., діастолічний < 90 мм рт. ст.). Хворі АГ у віці 50-80 років з високим систолічним АТ мають вірогідно високий ризик розвитку інсульту. Рівень систолічного тиску - більш значимий фактор, що привертає до інсульту, ніж рівень діастолічного тиску. Антигіпертензивна терапія в осіб літнього віку знижує ризик розвитку інсульту на 31-49 %.
Існує ряд додаткових факторів, що підвищують ризик розвитку інсульту при АГ. До них відносяться: гіперренинова форма, гіпертрофія лівого шлуночка, наявність комплексу церебральних скарг (клінічний синдром початкових проявів недостатності кровопостачання мозку), цукровий діабет [8; 16; 22].
1.2. Атеросклероз
Важливим фактором ризику розвитку інсульту є атеросклеротичне ураження судин мозку. В останні роки збільшилася питома вага інсультів, обумовлених атеросклеротичним ураженням екстракардіальних артерій. Співвідношення кількості інсультів у пацієнтів з АГ і атеросклерозом зараз складає в середньому 1:2,5.
Атеросклероз - мультифакторне захворювання, однак центральне місце в його патогенезі займає холестерин. Встановлено зв'язок рівня загального холестерину з речовинами, які містять холестерин, починаючи з концентрації 5,6 ммоль/л, що викликає утворення атероматозних бляшок і як наслідок - стенозуючих уражень артерій мозку. При зниженні рівня загального холестерину за допомогою медикаментів вдається домогтися зворотного розвитку атеросклеротичних змін судин мозку [3; 16].
Атеросклеротичне ураження магістральних артерій голови — сонних і хребетних, - а також внутрімозкових судин є важливим патогенетиченим фактором гострих порушень мозкового кровообігу. Біля половини ішемічних інсультів, обумовлених оклюзією судини, розвиваються по механізму судинної мозкової недостатності або в результаті артеріо-артеріальної емболії. Атеротромботичні порушення мозкового кровообігу виникають при оклюзії магістральної артерії тромбом в області атеросклеротичної бляшки (у результаті її деструкції, розриву, крововиливу в бляшку й інші фактори). Судинна мозкова недостатність може наставати в результаті раптово виниклого - через зміни загальної гемодинаміки - зменшення кровотоку по стенозированій судині. Стенози магістральних артерій голови формуються внаслідок утворення великих атероматозних бляшок чи їхніх конгломератів. Вони локалізуються переважно в області біфуркацій, фізіологічних і патологічних вигинів, а також звужень артеріальних стовбурів каротидного і вертебробазилярного басейнів. 90 % загального числа стенозів (оклюзії) локалізується у внутрішній сонній і середній мозкових артеріях. Нерідко причиною інсульту є артеріо-артеріальна емболія з атеросклеротичної бляшки області дуги аорти чи сонних артерій. До факторів ризику розвитку інсульту відноситься і товщина стінок сонних артерій: товщина судинної стінки корелює з частотою церебрально-судинних захворювань, а також з рівнем фібриногену, фактором VII, антитромбіном, плазминогеном [11; 15].
1.3. Патологія серця
Одним з ведучих факторів ризику в патогенезі інсульту виступає патологія серця. Причому в останні роки встановлено, що ця патологія грає в патогенезі порушень мозкового кровообігу, і в першу чергу ішемічного інсульту, значно велику роль, чим вважалося раніше. Кардіогенна тромбоемболія судин мозку є причиною розвитку 18-22 % усіх випадків ішемічного інсульту. За даними Японського національного серцево-судинного центру, у 49,2 % випадків причиною гострого порушення мозкового кровообігу була емболія мозкових судин, що у 75 % випадків носила кардіогенний характер. Не менш важливе значення мають і розлади системної гемодинаміки кардіального генезу [9; 16].
Існує реальна можливість попередження кардіоемболічних інсультів за умови ідентифікації потенційних джерел кардіогенної емболії за допомогою сучасних методів дослідження серця. Установлено, що ризик кардіогенної церебральної емболії найбільш високий при наступних формах патології серця: гіпертрофії лівого шлуночка, фібріляції передсердь, інфаркті міокарда, постінфарктних аневризмах, тромбах у порожнині лівого шлуночка, ревматичних ураженнях серця, наявності в серці штучних клапанів.
Ризик розвитку інсульту в хворих з фібриляцією передсердь (ФП) у 5 разів вище, ніж в осіб того ж віку із синусовим ритмом. Близько 15 % всіх ішемічних інсультів виникає саме в хворих із ФП. Протягом життя ішемічний інсульт розвивається в кожного третього хворого з ФП, з нею зв'язані біля третини усіх випадків інсульту, що виникають у літньому віці. Якщо врахувати, що крім гострого ішемічного інсульту в хворих з постійною формою ФП при комп'ютерній томографії часто виявляють «німі» інфаркти мозку, то стає очевидною значимість цього виду аритмії як фактора розвитку ішемічних поразок мозку [4].
Частота розвитку церебральної тромбоемболії обумовлена не тільки наявністю ФП, але і, у значній мірі, тяжестю поразки серця, що лежить у її основі. Зокрема, велике значення має розмір лівого передсердя, що є одним з надійних ехокардіографічних критеріїв ступеня ризику розвитку інсульту в хворих із ФП.
У зв'язку з великою поширеністю ФП і високим ризиком розвитку зв'язаної з нею кардіоцеребральної емболії важливого значення набуває розробка ефективних способів їхнього попередження в цієї категорії хворих. Установлено, що тривале застосування непрямих антикоагулянтів, зокрема варфарина, істотно знижує ризик розвитку інсульту в хворих з постійною формою ФП [5; 15].
Наступної по частоті причиною кардіоемболічного інсульту є гострий інфаркт міокарда (ЇМ): інсульт розвивається приблизно в 1 з 3-4 хворих, що перенесли ЇМ. Інфаркт передньої стінки лівого шлуночка ускладнюється інсультом приблизно в 3-4 рази частіше, ніж інфаркт задньої стінки. Фібринолітична терапія, почата в перші години після розвитку ЇМ, знижує частоту інсульту в 2 рази.
Нерідко причиною розвитку кардіоемболічних інсультів виступають ревматичні поразки серця. Найбільш висока частота цих ускладнень при митральному стенозі (20 % випадків). Сполучення митрального стенозу і ФП збільшує ризик розвитку кардіогенної емболії більш ніж у З рази в порівнянні з мітральним стенозом без ФП [8; 16; 22].
Розділ 2. Реабілітаційні заходи при захворюваннях серцево-судинної системи
Похожие работы
... уникнути перегрівання на сонці, треба купатись ранком (з 7 до 10 годин) або в передвечір'я (з 17 до 19 годин). Морські хвилі, масажуючи тіло, тренують серце і судини. Купатися в морі хворим на гіпертонічну хворобу дозволяється через 3—5 днів адаптації до курортних умов. Ослаблені і схильні до простуди люди повинні попередньо пройти підготовку за допомогою різних загартовуючих процедур (прийняття ...
... в побуті та повсякденному житті осіб після перенесеного мозкового ішемічного інсульту. Практичне значення отриманих результатів полягає в застосуванні методики фізичної реабілітації осіб другого зрілого віку після перенесеного мозкового ішемічного інсульту в практиці лікувальних закладів м. Львова, зокрема, в Комунальній міській клінічній лікарні швидкої медичної допомоги та Міському центрі ...
... на одній із сторін, в залежності від положення голови, наявності сколіозної дуги і нахилу тазу. Розділ 2 Особливості фізичної реабілітації при захворюванні невриту лицьового нерва 2.1 Адаптаційні можливості організму людини до занять фізичною культурою Фізична культура - єдиний засіб для оздоровлення організму і позбавитись хронічних захворювань. ЛФК– складова частина медичної реабілітації ...
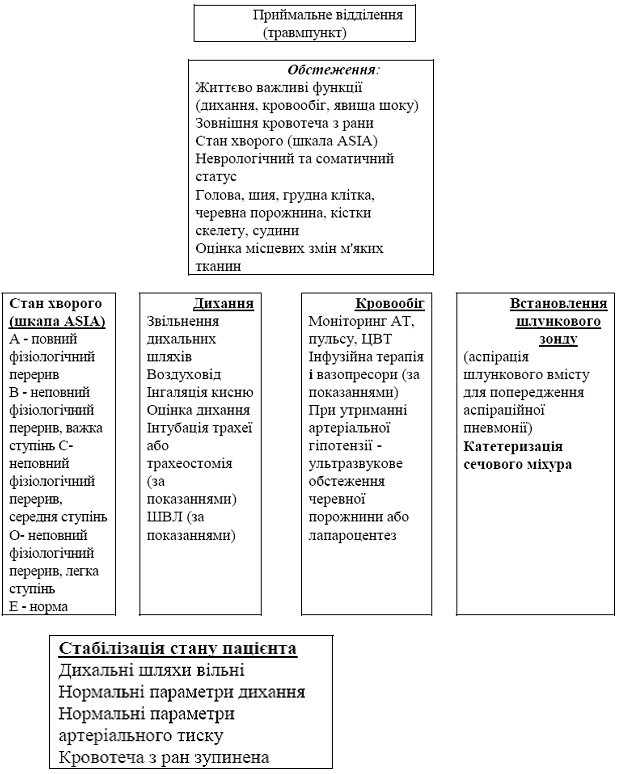
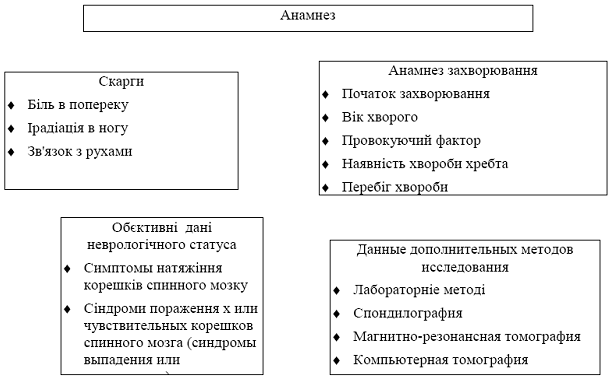
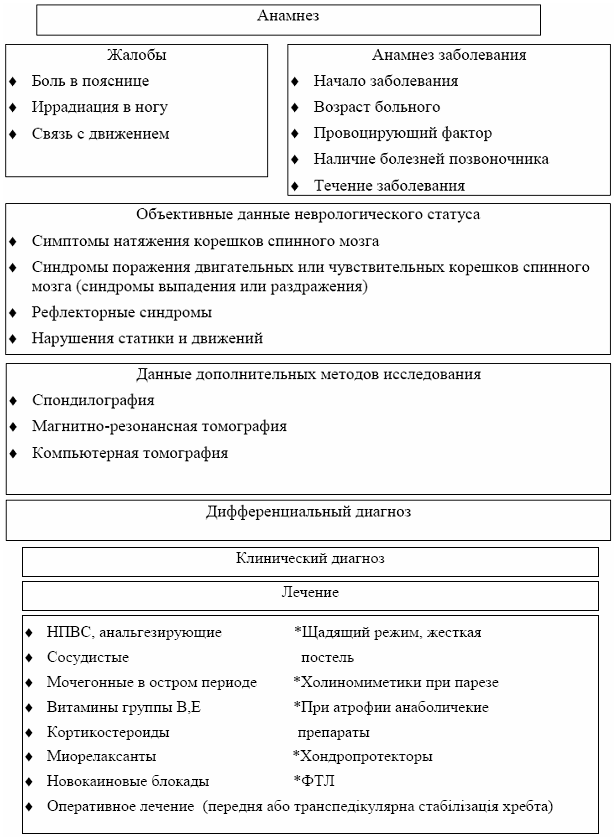
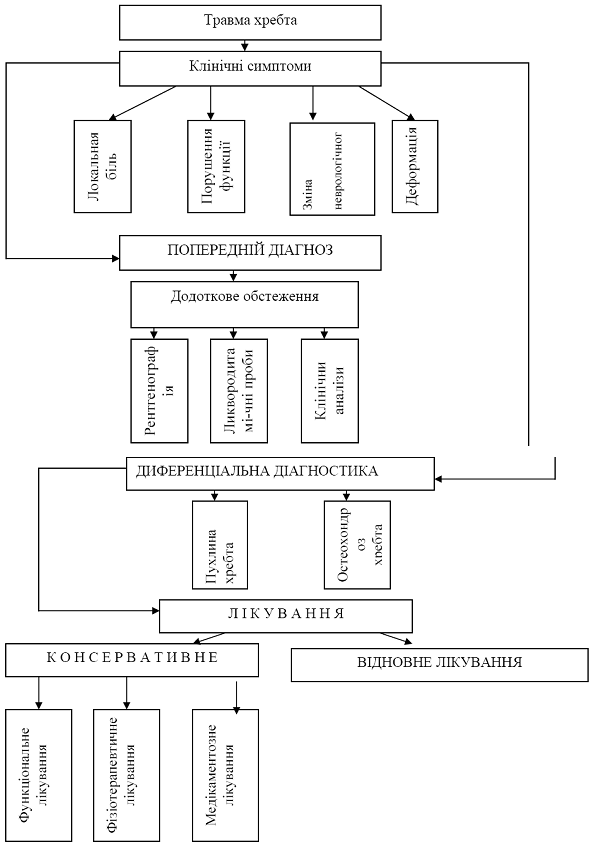
... оптика 3,3 Д освітлення, налобним прожектором, мікрохірургічний інструментарій, стандартний набір для установки системи "Мост". 3.2 Розробка програми відновлення рухової діяльності та фізичної активності пацієнтів з спінальними травмами з використанням інтенсивного тренінгу Травма хребта та спинного мозку (ускладнена) складає велику соціальну проблему. Щорічно на Україні ускладнена хребетно ...

0 комментариев