БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
"Хирургическое лечение желчнокаменной болезни"
МИНСК, 2008
Консервативное лечение ЖКБ обычно дает лишь временный эффект и не в состоянии избавить больного от холелитиаза и его осложнений. Не нашли широкого применения и такие ультрасовременные методы, как литотрипсия желчных камней с помощью дистанционного ультразвукового воздействия, поэтому хирургическое пособие является основой лечения ЖКБ.
В последнее время, наряду с традиционными вмешательствами, стали применять лапароскопические операции, выполняемые без широкой лапаротомии под контролем лапароскопа с использованием специального инструментария. Такие операции (главным образом, холецистэктомии) отличаются рядом преимуществ. Больные после лапароскопического вмешательства почти не жалуются на боли, и время их пребывания в стационаре может быть сокращено до 2-3 дней (с учетом амбулаторного проведения дооперационного исследования). Однако использование лапароскопической техники показано, главным образом, больным с неосложненными формами ЖКБ. К тому же в лапароскопической хирургии встречаются чаще, чем при традиционном лапаротомном доступе, тяжелые ятрогенные осложнения, в том числе повреждение или даже полное пересечение гепатикохоледоха. Это осложнение может потребовать многолетнего хирургического лечения и иногда нескольких повторных вмешательств у больных, которые до первой (лапароскопической) операции отнюдь не относились к разряду тяжелых, а иногда вообще не предъявляли жалоб.
Отрицательной чертой лапароскопических вмешательств является и то обстоятельство, что они ограничивают возможности тщательной ревизии гепатикохоледоха, холедохотомии и удаления из протоков конкрементов, не диагностированных до операции, хотя лапароскопическая холедохография и вмешательства на гепатикохоледохе в последние годы начинают применяться. Кроме того, при лапароскопических операциях на желчных путях невозможна широкая, в том числе пальпаторная ревизия органов брюшной полости, в результате чего могут быть просмотрены бессимптомно протекающие небольшие опухоли желудка, толстой кишки, что для больных ЖКБ, обычно оперируемых во второй половине жизни, имеет существенное значение.
Хирургическая тактика при бессимптомной (латентной) ЖКБ не может считаться окончательно разработанной. В прошлом таких больных выявляли лишь при ревизии желчного пузыря во время лапаротомии, осуществлявшихся по поводу других заболеваний. В последние десятилетия широко используемая ультрасонография нередко выявляет бессимптомные конкременты в желчном пузыре больных, исследуемых по другим поводам. Показания к операции у бессимптомных носителей желчных конкрементов считаются относительными. Вместе с тем, следует учитывать, что у многих из них в последующем могут появиться жалобы, связанные с ЖКБ, возникнуть приступ острого холецистита. Иногда первые жалобы бывают связаны с такими тяжелыми осложнениями, как обтурационная желтуха, холангит или деструктивный панкреатит. Поэтому некоторые хирурги рекомендуют при латентном течении ЖКБ выделять группу риска, в которой показания к "профилактическому" вмешательству следует считать обоснованными. К этой группе относят молодых пациентов, у которых много шансов дожить доклинических проявлений ЖКБ и ее осложнений, а риск холецистэктомии минимален, больных с крупными (более 1,5 см в диаметре) конкрементами, располагающимися в пузыре, больных с блокадой пузырного протока, пациентов, у которых при УЗИ выявляется расширение гепатикохоледоха (подозрение на бессимптомный холедохолитиаз), диабетиков с высокой вероятностью тяжелого холангита, лиц со значительным утолщением и, в особенности, обызвествлением стенки желчного пузыря, что ассоциируется с возможностью развития рака этого органа (карцинома желчного пузыря в 90% случаев возникает у носителей камней). В старческом возрасте и при наличии серьезных хронических заболеваний других органов и систем холецистэктомия при бессимптомном течении ЖКБ, как правило, не производится.
Разумеется, в случаях, когда камни случайно обнаруживаются в желчном пузыре во время лапаротомий, осуществляемых по другому поводу, симультанная холецистэктомия, как правило, показана.
При неосложненном течении ЖКБ с наличием тех или иных симптомов (тупые боли в правом подреберье, приступы желчной колики, диспептические расстройства) холецистэктомию при отсутствии общих противопоказаний к вмешательству следует считать целесообразной, в том числе и в случаях терпимости для больного имеющихся у него субъективных расстройств. Как уже упоминалось, при неосложненном течении ЖКБ вполне допустимы и широко применяются лапароскопические операции с учетом соображений, высказывавшихся в начале настоящего раздела.
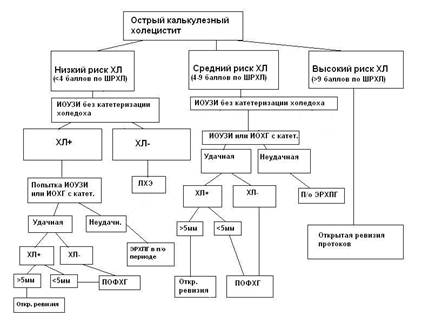
Хирургическая тактика при остром холецистите на протяжении последних десятилетий оживленно дискутировалась в литературе и изменялась в направлении увеличения хирургической активности. К сожалению, при остром холецистите вопрос об оперативном вмешательстве решается сложнее, чем при аппендиците, когда установленный диагноз является безусловным показанием к немедленной аппендэктомии. Это определяется следующими обстоятельствами. Прежде всего, по данным большинства статистик, после стихания острого процесса, то есть в так называемом "холодном" периоде, операция (холецистэктомия) дает в 2-3 раза меньшую летальность, чем на высоте острого воспаления желчного пузыря. Это нельзя не учитывать, хотя сравнительные данные получены без случайной выборки. Кроме того, течение острого холецистита характеризуется значительно меньшей вероятностью омертвения и перфорации стенки органа в первые часы и даже дни заболевания, чем при остром аппендиците, причем некоторые достаточно авторитетные специалисты по хирургии желчных путей утверждают, что практически каждый острый приступ холецистита можно купировать своевременными и исчерпывающими консервативными мерами и оперировать больного с меньшим риском в фазе ремиссии. Большинство хирургов, тем не менее, полагают, что риск возникновения опасных осложнений при консервативном лечении острого холецистита все же реален, в особенности в пожилом и старческом возрасте, а также при позднем начале и неадекватности предпринимаемых консервативных мер. Наконец, следует учитывать и то обстоятельство, что во время экстренной операции по поводу острого холецистита дежурный хирург значительно чаще, чем при аппендиците, может столкнуться с непреодолимыми для него техническими трудностями и осложнениями, которые ему трудно преодолеть без помощи более опытных коллег, отсутствующих в ночное время. К тому же ночью далеко не во всех хирургических учреждениях работает рентгеновская служба, необходимая для осуществления показанной конкретному пациенту субоперационной холангиографии (например, при обнаружении расширения гепатикохоледоха).
Общепринятой считается следующая тактика лечения больных острым холециститом. Если у врача скорой помощи при первичном осмотре возникло предположение об остром холецистите, больной должен быть немедленно доставлен в хирургический стационар без попыток купирования острого приступа в домашних условиях. Для ослабления выраженного болевого синдрома во время транспортировки используют спазмолитические препараты и холод на область правого подреберья. Вводить наркотики группы морфина не рекомендуется, поскольку они вызывают спазм сфинктера Одди и препятствуют оттоку желчи в ДПК.
После прибытия в стационар оценивают состояние больного. Относительно небольшую часть пациентов, как правило, доставленных в поздние сроки после начала острого приступа с явно неблагоприятным течением процесса и подозрением на гангрену, а, возможно, и перфорацию желчного пузыря (тахикардия, сухой обложенный язык, резко выраженные перитонеальные симптомы) после кратковременной (не более 2-3 ч) интенсивной подготовки, направленной на компенсацию острых нарушений гомеостаза, направляют в операционную для неотложного оперативного вмешательства. Остальных больных помещают в палату и начинают интенсивное консервативное лечение. При этом желудок дренируется назогастральным зондом и устанавливается система для длительного внутривенного капельного введения. На правое подреберье помещают пузырь со льдом (грелка противопоказана). Внутривенно вводят растворы для восстановления электролитного баланса, спазмолитики и антибактериальные средства. У более легких больных с удовлетворительным или средней тяжести общим состоянием антибактериальные средства могут использоваться пероральио. Наиболее эффективными при инфекции желчных путей (холецистит, хоангит) в настоящее время считают цефтриаксон 1-2 г/сут в сочетании с метронидазолом (1,5-2 г/сут), ампициллин, сульбактам (до 5-6 г/сут) или амоксациллин/клавуланат 3,6-4,8 г/сут.д.ругие лечебные средства используются по специальным показаниям.
Считается допустимым осуществлять консервативное лечение на протяжении 48 ч, обязательно оценивая динамику течения холецистита каждые 6 ч. Пожилых больных и стариков рекомендуется оценивать еще чаще (каждые 3-4 ч).
Чаще всего на протяжении 1-2 сут консервативного лечения наступает отчетливое улучшение, что позволяет произвести операцию в плановом порядке через 10-15 дней после полноценного обследования больного, купирования острых явлений и подготовки к вмешательству. Если же в течение двух суток интенсивной терапии отчетливого улучшения не наступило или возникло ухудшение, в том числе и в более ранние сроки, - показана холецистэктомия на высоте приступа острого холецистита. При этом с учетом приводившихся выше соображений крайне нежелательно, чтобы она осуществлялась в ночное время силами только дежурного персонала.
Операция холецистэктомии производится в условиях интубационного наркоза с релаксацией скелетной мускулатуры. Для доступа к желчным путям предложено множество методов, основным из которых является косой разрез в правом подреберье по Кохеру и верхняя срединная лапаротомия, которая в последнее время используется все большим числом хирургов. Существуют два основных метода удаления желчного пузыря: холецистэктомия "от шейки" и холецистэктомия "от дна". При первом способе оператор вначале находит правый край печеночно-двенадцатиперстной связки, идентифицирует шейку желчного пузыря, выделяет и пересекает между зажимами пузырный проток, находит в треугольнике Кало пузырную артерию и пересекает ее между лигатурами. При такой последовательности действий исключается попадание конкрементов из пузыря в холедох и уменьшается кровопотеря при отделении пузыря от печени. Затем надсекается брюшина, переходящая с пузыря на нижнюю поверхность печени. При потягивании за зажим, наложенный на дистальный конец пересеченного пузырного протока, пузырь преимущественно тупым путем отделяется от печени в направлении сзади наперед.
При холецистэктомии "от дна" пузырь вначале захватывается окончатым зажимом за верхушку, после чего надсекается брюшина вблизи от перехода пузыря на печень. Затем при потягивании за верхушку пузырь отделяется от печени, что может сопровождаться более интенсивным кровотечением, чем при выделении пузыря "от шейки", так как пузырная артерия предварительно не лигируется. После подхода к шейке пузыря дотируется и пересекается пузырная артерия и в последнюю очередь - пузырный проток. Холецистэктомия "от дна" обычно используется в тех случаях, когда оператор из-за воспалительного инфильтрата или больших сращений не в состоянии выделить пузырный проток и артерию в области печеночно-двенадцатиперстной связки. Впрочем, ряд хирургов считает холецистэктомию "от дна" методом выбора, способствующим предупреждению повреждения гепатикохоледоха и кровотечений из пузырной и печеночной артерий.
В случае больших технических трудностей, встретившихся при холецистэктомии по поводу острого холецистита, а также угрожающего состояния пациента допустимо ограничиться холецистотомией, удалением конкрементов из полости пузыря и последующей холецистостомией с дренированием полости пузыря через брюшную стенку. Удаление пузыря в таких случаях следует производить после стихания острого воспаления и дополнительного исследования желчных путей.
Во время срочной или отсроченной операции хирург не должен ограничиваться удалением флегмонозно или гангренозно измененного пузыря. Чрезвычайно важным элементом вмешательства является, как уже упоминалось, тщательная оценка состояния гепатикохоледоха, в особенности при его расширении и значительном уровне билирубина крови. В этих случаях показана субоперационная холангиография через неперевязанную культю пузырного протока или путем пункции холедоха. Если конкременты в протоке не выявляются, а контраст свободно проходит в ДПК, то показано дренирование гепатикохоледоха тонким катетером через пузырный проток по А.В. Вишневскому или Д.Л. Пиковскому, поскольку в первые дни после холецистэктомии часто наблюдается спазм сфинктера Одди и нежелательная желчная гипертензия. При обнаружении в холедохе ранее не диагностированных камней осуществляется холедохотомия и камни удаляются из протока с помощью специальных ложек и щипцов. Затем проходимость терминального отдела холедоха проверяют проведением в ДПК зондов и калиброванных бужей, после чего холедохотомическое отверстие частично ушивают и в проток вводят Т-образный дренаж Кера. В ложе пузыря устанавливают дренаж, окутанный марлевой полоской, который, как и дренаж холедоха, если таковой вводился, выводят через отдельные проколы брюшной стенки. После этого лапаротомная рана ушивается.
При неосложненном течении дренаж из области ложа пузыря (из подпеченочного пространства) удаляется на 2-3 сут, дренаж по Пиковскому из гепатохоледоха, отделение желчи по которому постепенно уменьшается, - через 12-14 сут, а Т-образный дренаж обычно на третьей неделе после пробного его пережатия.
Неуменьшающийся отток желчи из протока является свидетельством неустраненного во время операции препятствия в терминальном отделе холедоха (камень, стриктура).
При отсутствии осложнений и правильном ведении больные, оперированные по поводу острого холецистита, могут быть выписаны, как правило, на второй неделе после вмешательства.
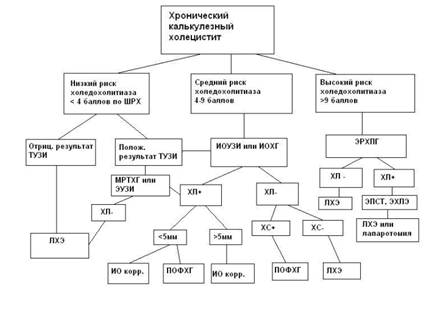
При хроническом холецистите, текущем с периодическими обострениями инфекционного процесса в желчном пузыре, холецистэктомия в фазе ремиссии является основным методом хирургического лечения ЖКБ. При этом как при дооперационном исследовании, так и во время операции должно быть тщательно оценено состояние гепатохоледоха для исключения сопутствующего холедохолитиаза и стриктуры терминального отдела протока, нарушающей пассаж.
Иногда при длительном течении хронического холецистита возникают трудно преодолимые трудности при выделении шейки желчного пузыря, пузырного протока, пузырной артерии, а также при отделении пузыря от нижней поверхности печени. Это бывает связано с далеко зашедшим рубцовым процессом, воспалительным инфильтратом. В этой ситуации рекомендуют отказаться от классической холецистэктомии и вскрыть пузырь по нижней (свободной) поверхности от верхушки до выходного отдела, удалить конкременты, иссечь в пределах возможного нижнюю и отчасти боковые стенки. Затем слизистая оболочка верхней стенки пузыря, фиксированная на нижней поверхности печени, тщательно обрабатывается электрокаутером в расчете на ее последующее отторжение, а зона частично удаленного пузыря тампонируется и дренируется через брюшную стенку. Такое вмешательство называется мукоклазией.
При наличии камней в общем желчном протоке холецистэктомия должна быть завершена холедохотомией, удалением камней из гепатохоледоха и проверкой проходимости терминального отдела холедоха с помощью зондов и бужей. При тех или иных сомнениях в беспрепятственности оттока желчи в двенадцатиперстную кишку холецистэктомия при хроническом холецистите должна быть закончена билиодигестивным анастомозом: холедохотомией или холедохоеюностомией с выключенной по Ру петлей начального отдела тощей кишки. В 60-е-70-е годы прошлого столетия наиболее популярной считалась холедоходуоденостомия. В последнее время большинство специалистов предпочитают холедохоеюностомию. После ее выполнения практически исключается заброс в желчные пути частичек пищевых масс из ДПК, который может способствовать возникновению или поддержанию холангита.
Альтернативным методом восстановления проходимости желчных путей после холецистэктомии по поводу хронического холецистита является рассечение со стороны ДПК стенозированного фатерова сосочка вместе со сфинктером Одди (папиллосфинктеротомия, папиллосфинктероиластика). Эта часть вмешательства может осуществляться после поперечной дуоденотомии в вертикальной части ДПК. В последнее время методом выбора считается эндоскопическая папиллосфинктеротомия (ЭПСТ).
Так же, как и при остром холецистите, холедохотомия должна заканчиваться дренированием холедоха Т-образным дренажом Кера.
В случае осложнения ЖКБ (холедохолитиаза) обтурацион-ной желтухой и/или обтурационным холангитом показания к операции следует ставить, возможно, раньше, желательно в течение первых 7-10 дней после возникновения осложнения, поскольку в дальнейшем функция печени прогрессивно ухудшается, что существенно увеличивает риск вмешательства.
Срочное деблокирование желчных путей может быть достигнуто с помощью эндоскопической папиллосфинктеротомии, при которой удается добиться самостоятельного отхождения ущемленного в папилле конкремента, или же эндоскопически извлечь камень с помощью корзиночки Дормиа или других устройств, вводимых через операционный канал эндоскопа. При неудаче восстановления оттока желчи эндоскопическим путем производится лапаротомия, холецистэктомия и холедохотомия с извлечением камней из протока. У запущенных больных, у которых не удается восстановить проходимость желчного протока, желчь отводится наружу через Т-образный дренаж. Чтобы избавить больного от крайне неприятной необходимости пить собственную желчь (в случае потери желчи наружу и прекращения энтерогепатической циркуляции неизбежно нарастание крайне опасных обменных нарушений) больному накладывают микрогастростому, через которую возвращают в ЖКТ вытекающую через дренаж желчь. Только после улучшения состояния больного и компенсации функции печени может быть предпринята операция наложения билиодигестивного анастомоза, обеспечивающая возвращение желчи в ЖКТ и восстановление энтерогепатической циркуляции.
При возникновении острой желчнокаменной непроходимости кишечника, протекающей по обтурационному типу, показана неотложная операция, заключающаяся в энтеротомии с удалением ущемленного желчного конкремента. При удовлетворительном состоянии больного одновременно с этим может быть проведено и вмешательство на желчных путях: холецистэктомия с тщательным ушиванием отверстия в той части кишечника, куда открывается холецистоэнтеральный свищ, и ревизией гепатохоледоха. Если же состояние больного в связи с острой кишечной непроходимостью тяжелое, вмешательство на желчных путях, как правило, сопряженное со значительными техническими трудностями, следует отложить на более поздний срок.
ЛИТЕРАТУРА
1. Альперович Б.И. Хирургия печени и желчных путей. - Томск, 1997.
2. Гальперин Э.И., Кузовлев Н.Ф., Карангюлян С.Р. Рубцовые стриктуры желчных протоков. - М.: Медицина, 1982.
3. Гепатобилиарная хирургия. Руководство для врачей / Под ред. Н.А. Майстренко, А.И. Нечая. - СПб: Специальная литература, 2002.
4. Королев Б.А., Пиковский Д.Л. Экстренная хирургия желчных путей. - М.: Медицина, 2000.
5. Напалков П.Н., Учваткин В.Г., Артемьева Н.Н. Свищи желчных путей. - Л.: Медицина, 1976.
6. Напалков П.Н., Артемьева Н.Н., Качурин В.С. Пластика терминального отдела желчного и панкреатического протоков. - Д.: Медицина, 1980.
7. Родионов В.В., Филомонов М.И., Могучее В.М. Каль - Кулезный холецистит (осложненный механической желтухой). - М.: Медицина, 2001.
Похожие работы
... . Принципы выбора хирургической тактики при желчнокаменной болезни у больных пожилого и старческого возраста На протяжении нескольких веков медицинская наука изучает проблему желчнокаменной болезни. Достижения в ее диагностике и лечении очевидны. Однако, несмотря на высокий уровень современной медицины, число больных с осложненными формами этого заболевания, к сожалению, не уменьшается. ...
... пузыря встречаются в два раза чаще, чем у женщин, не пользующихся гормональными противозачаточными средствами. Прием эстрогенсодержащих препаратов женщинами в постменопаузе увеличивает заболеваемость желчнокаменной болезнью в 2,5 раза. Та же закономерность выявлена среди мужчин, принимающих эстрогены по поводу рака предстательной железы. У них отмечено повышение насыщения желчи холестерином и ...
... ). 3.2.3. Лапароскопическая микрохолецистостомия в лечении больных острым холециститом. 1983 год (методическое письмо). 2.2.4. Хирургическая коррекция синдрома укороченного кишечника. 1995 год. (методическое пособие). 2.2.5. Наружные грыжи живота. 1999 год. (методические указания для студентов). 2.2.6. Острый аппендицит. 1999 год. (методические указания для студентов). 2.2.7. ...
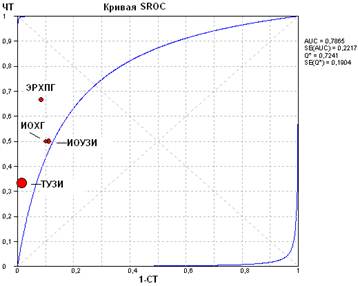
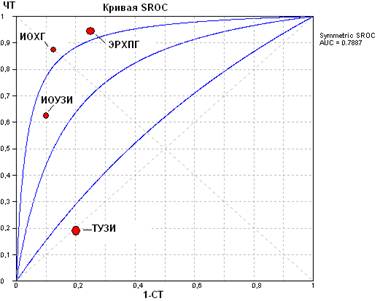
... эндоскопическая коррекция этого осложнения (U. T. Hopt, 2006). В главе 4 приведен сравнительный анализ альтернативных моделей диагностического поиска и разработка алгоритмов периоперационной лучевой визуализации желчевыводящих протоков у больных калькулезным холециститом Прогностическая ценность диагностической модели (апостериорная вероятность) объединяет интегральные показатели ...
0 комментариев