Навигация
Неэпилептические пароксизмы в донозологическом периоде эпилепсии у детей
2.2. Неэпилептические пароксизмы в донозологическом периоде эпилепсии у детей
Повторные атипично протекающие неэпилептические пароксизмы обнаружены в личном анамнезе 156 (34%) больных эпилепсией. Клиническая структура, количество и удельный вес различных разновидностей этих пароксизмов ранее представлены в таблице 5. У 14% больных это были парасомнии, у 6% - аффективно-респираторные припадки, у 4% – вегетативные пароксизмы, у 2% - обмороки, у 1,5% - метаболические и у 6,5% - сочетания нескольких разновидностей неэпилептических пароксизмов.
Выделение данного клинического варианта донозологических проявлений эпилепсии накладывало на нас определенную ответственность, ибо противоречит традиционным, а вернее консервативным взглядам на формирование эпилепсии у детей. Консервативность представлений о природе церебральных пароксизмов состоит в постоянном и полном разделении, и даже в противопоставлении эпилептических и неэпилептических пароксизмов у всех больных. Такой подход вызван необходимостью жесткого и бескомпромиссного дифференцирования эпилепсии в связи с социальной тяжестью этого заболевания, необходимостью назначения продолжительного (порой на протяжении всей жизни!) приема АЭП и возможностью тяжелого прогрессирующего течения заболевания с исходом в инвалидизацию больного. А неэпилептические пароксизмы имеют, как правило, доброкачественное течение и благоприятный прогноз.
Разумеется, подобный подход является оправданным в стадии развернутых клинических проявлений эпилепсии, когда действительно, эпилептические припадки у больного эпилепсией и заболевание в целом, имеют коренные отличия от неэпилептических пароксизмов и заболеваний, при которых они наблюдаются. Но даже и в этих случаях, характеризующихся законченными вариантами заболевания, трудности дифференциальной диагностики является объективными. Они связаны с тем, что в природе всех ЦП имеется много общего. Например, клиническая феноменология эпилептических и неэпилептических пароксизмов настолько близка, что вынуждает дифференцировать их буквально в каждом наблюдении. Неэпилептические ЦП не контролируются больным также, как и ЭП. Однако на наш взгляд, не менее важными являются и определенные общности этиологии, патогенеза и топического диагноза, т.е. всего того, что можно назвать неврологией ЦП исследованной автором [Миридонов В.Т., 1995, 1996]. Здесь же приводим собственные данные по клиническому содержанию донозологического периода эпилепсии, проявлявшегося атипично протекающими неэпилептическим пароксизмами.
Парасомнии в донозологическом периоде эпилепсии у детей были представлены ночными страхами у 31 больного эпилепсией, миоклониями во сне - у 21 и снохождениями - у 13. Клиническая картина типичных эпизодов ночных страхов неэпилептического происхождения, со слов родителей расценивалось врачами как проявление невроза. И действительно, после воздействия психотравмы накануне днем или вечером, ребенок как будто пробуждался примерно через один час после засыпания, нередко садился в постели с открытыми глазами. Самым же ярким проявлением эпизода было выражение эмоции страха на лице, слезы. Ребенок звал близких или произносил бессвязные слова. Вегетативный аккомпанемент приступа был также выраженным: гиперемия лица, тахипноэ, ознобоподобное дрожание. Постепенно, в присутствии близких людей ребенок успокаивался, засыпал спокойным сном и наутро нередко ничего не помнил о приступе, продолжительность которого составляла несколько минут.
Подобные ночные страхи наблюдались нами у больных второй группы, и хотя по своим клиническим проявлениям они походили на психомоторные эпилептические припадки, прогноз их был обычно благоприятным и сами они с возрастом прекращались. Однако, у наших больных в донозологическом периоде эпилепсии динамика их была другой. Иногда уже в начале заболевания, но чаще при повторении пароксизмов, они постепенно утрачивали типичную волнообразность течения и связь с психотравмирующей ситуацией, становились более кратковременными, стереотипными и цикличными. Выраженность эмоции страха и вегетативных нарушений уменьшалось. На этом фоне у больных появлялись первые эпилептические припадки.
Ночные миоклонии представляли собой вздрагивания во сне. В начале заболевания они проявлялись только в период засыпания единичными или немногочисленными фрагментарными миоклониями мышц конечностей, туловища, головы, не замечались больными и обращали на себя внимание только родителей. С течением времени, обычно на протяжении нескольких месяцев, вздрагивания становились частыми, нередко генерализованными и появлялись не только в период дремоты или засыпания, но и в течение всей первой половины ночи. Многократные фрагментарные или генерализованные миоклонии приводили к пробуждению ребенка, переживанию неприятных ощущений, не всегда поддающихся описанию. У некоторых больных перед появлением первых эпилептических припадков, вздрагивания появлялись в течении всего периода ночного сна, в дневном сне, в период пробуждения и в бодрствовании.
Типичные неэпилептические снохождения проявлялись следующим образом: обычно в первой половине ночи ребенок вставал с постели, шел, обходя препятствия. Иногда родителям казалось, что ребенок выполняет какую-то деятельность. Выражение лица спокойное, глаза открыты, иногда больной хотя и односложно, но адекватно отвечал на вопросы. Продолжительность пароксизма составляла несколько минут, по истечении которых ребенок самостоятельно, либо с помощью близких возвращался в постель, и легко мог быть разбужен на протяжении всего пароксизма. Полная амнезия ночного приступа не была характерной. У больных старшего детского возраста сохранялось критическое отношение и тягостные переживания, связанные с проявлением заболевания. Клинический атипизм неэпилептических снохождений проявлялся сокращением их продолжительности, увеличением частоты, бедностью и автоматизированностью произвольных действий, утратой связи с психотравмирующими факторами, элементами стереотипности и цикличности. Кроме того, больного не всегда удавалось разбудить, и некоторые пароксизмы полностью амнезировались.
В анамнезе у 18 больных эпилепсией описанные пароксизмы сочетались между собой и с другими парасомниями: энурезом, сноговорениями, бруксизмом и двигательными стереотипиями. У детей младшего возраста ночные страхи чаще всего сочетались с энурезом и двигательными стереотипиями, а у более старших детей - снохождения сочетались со сноговорениями и реже с энурезом и бруксизмом. В связи с этим, с течением времени, общая частота парасомниями существенно увеличивалась.
Таким образом, атипизм клинических проявлений парасомний в донозологическом периоде эпилепсии состоял в постепенной утрате клинической феноменологии и обстоятельств развертывания, характерных для типичных неэпилептических пароксизмов, и наоборот, в приобретении признаков, свойственных эпилептическим припадкам, а также в появлении полиморфизма парасомний и общем увеличении их частоты.
Следует также отметить и существенные трудности дифференциальной диагностики атипично протекающих парасомний с эпилептическим припадками лимбического происхождения, которые по данным литературы и собственных исследований, в значительной мере связаны с общностью топического диагноза всех или большинства парасомний и ЭП, развертывающихся во сне, а именно с нарушением функции срединных структур мозга. Вот почему представляются важными наши данные, свидетельствующие о возможной преемственной связи детских парасомний с развивающейся в последствии эпилепсией у части из этих больных.
В собственном исследовании [Миридонов В.Т., 1992] изучено 110 больных с ночными пароксизмами в возрасте от нескольких месяцев до 15 лет, обследованных клинически и методом ЭЭГ. Выделено 2 группы наблюдений. Первую составили 50 больных эпилепсией с эпилептическими припадками во сне. Оказалось, что лишь у 15 из них первые пароксизмы были эпилептическими припадками, а у остальных 35 - последние появились на фоне парасомний: у 12 - снохождений и сноговорений; у 12 – ночных страхов; у 11 - вздрагиваний во сне и двигательных стереотипий. Выявлены следующие особенности присоединения эпилептических припадков: у 11 больных они полностью сменили гипнические пароксизмы и не имели с ними клинического сходства; у 10 больных парасомнии продолжали сосуществовать с непохожими на них по клиническим проявлениям эпилептическими припадками; у 6 – снохождения и ночные страхи сменились ночными, а у 2 - и дневными психомоторными эпилептическими припадками, вздрагивания во сне у 2 больных - миоклоническими абсансами при пробуждении и у одного больного - эпилепсией «grand mal». На материале 35 больных эпилепсией с парасомниями в анамнезе выделены факторы риска по эпилепсии высокой значимости в сочетании не менее З-х в каждом наблюдении: повторяемость парасомний, наследственный анамнез, осложненный по эпилепсии, синдром повышенной нейрорефлекторной возбудимости, либо нарушения сна и бодрствования в раннем детском возрасте, пароксизмальная активность на ЭЭГ и клинический атипизм парасомний.
Вторую группу наблюдений составили 60 больных с парасомниями: ночными страхами - 23, снохождениями - 20, вздрагиваниями во сне - 13 и ночными двигательными стереотипиями - у 4 больных. Факторы риска по эпилепсии в сочетании не менее 3 обнаружены у 23 больных: у 9 - со снохождениями, у 8 - с ночными страхами, у 6 - со вздрагиваниями во сне и у 2 - с двигательными стереотипиями. В 8 наблюдениях обнаружен атипизм клинической семиологии и обстоятельств развертывания парасомний в сторону приобретения последними клинических черт эпилептических припадков.
Основу этиологии пароксизмальных нарушений сна в наших наблюдениях составили органические повреждения мозга, полученные в пре- перинатальном периоде - 88% больных были рождены в условиях воздействия факторов риска по пре- и перинатальной органической патологии мозга. В раннем детстве эти повреждения коррелировали с высокой частотой синдрома гипервозбудимости и нарушении сна и бодрствования. На этом клиническом фоне проявлялись парасомнии и реже – эпилептические припадки во сне. При отсутствии факторов риска по эпилепсии гипнические пароксизмы прекращались, либо продолжались в неизменном виде. У части больных. имевших значимые факторы риска в опасных сочетаниях появлялись эпилептические припадки, сменяющие парасомнии, либо сосуществующие вместе с ними. Клинические особенности парасомний в донозологическом периоде эпилепсии иллюстрирует наблюдение 4.
Наблюдение 4. Больной О., 6,5 лет, история болезни N 878, поступил в клинику 19.09.94 г.
Жалобы. Утренние приступы генерализованных тонико-клонических судорог с утратой сознания, продолжительностью около 2 минут, с послеприступным сном.
Анамнез заболевания. С возраста 3,5 лет у мальчика появились пароксизмальные нарушения сна: ночной энурез, устрашающие сновидения, ночные страхи, сноговорения, бруксизм, снохождения. Количество этих эпизодов не поддается подсчету. Они протекали волнообразно, периоды обострений были связаны преимущественно с общими инфекционными заболеваниями и иногда с психотравмой. С возраста 4,5 до 5,5 лет эпизоды снохождений обнаружили определенную динамику: в начале они были редкими и рудиментарными - больной садился в постели, произносил слова, обрывки фраз, соответствующие событиям прошедшего дня, а к концу периода становились более сложными - больной вставал с постели, передвигался по комнате, ощупывал предметы и как правило, бывал разбужен родителями и укладывался ими в постель. Общая продолжительность приступа достигала нескольких минут. Последние 3 эпизода снохождений были спонтанными, вне связи с какими - либо провоцирующими факторами. Перечисленные ночные пароксизмы продолжаются у ребенка до настоящего времени, однако общая частота их начала снижаться. В возрасте 5,5 лет, на фоне З-х дневной вынужденной частичной депривации ночного сна, утром перед пробуждением развернулся большой судорожный генерализованный тонико-клонический припадок, продолжительностью около 2 минут, с последующим сном, с астенией и головной болью после пробуждения. Больному был назначен постоянный прием фенобарбитала на ночь. Судорожные приступы не повторялись и пароксизмальные нарушения сна становились реже. Через 7 месяцев прием фенобарбитала был прекращен без ведома врача, и еще через 3 месяца в 9 утра развернулся второй генерализованный эпилептический припадок типа grand mal.
Анамнез жизни. Ребенок рожден 20 - летней матерью, страдающей врожденным пороком сердца. Беременность протекала с анемией и на фоне инфекции моче - половой системы, по поводу которой мать ребенка принимала лечение антибиотиками. Беременность переношенная. Роды в 42 недели со стимуляцией. Ребенок родился в асфиксии легкой степени с зелеными околоплодными водами, ослабленным, и к груди был приложен лишь на 3 - и сутки. Общее состояние по шкале Ангар оценено в 7 - 8 баллов. В неонатальном периоде диагностирована гемолитическая болезнь новорожденных, обусловленная гемолитическим конфликтом по АВО факторам. Большая моторика ребенка формировалась по возрасту, однако отмечалась задержка речевого развития - простые фразы из 2-х слов начал произносить в возрасте 2,5 лет. Ребенок рос гипервозбудимым, расторможенным, рано стал отказываться от дневного засыпания, и в то же время быстро уставал от обычных нагрузок, с 6-х лет начал жаловаться на головные боли. Часто болел простудными и кишечными заболеваниями, страдал аллергией. Наследственный анамнез по церебральным пароксизмам не отягощен.
Данные объективного исследования. В соматическом статусе патологических изменений не выявлено.
Неврологический статус. Сходящееся косоглазие легкой степени слева, сглаженность левой носогубной складки и девиация кончика языка влево. Диффузная, легко выраженная мышечная гипотония. Легкая гипотрофия мышц плечевого пояса. Подошвенный рефлекс слева атипичен. Интенционное дрожание при выполнении пальце - носовой пробы справа. Поведение гиперактивное. Жалуется на головные боли, устрашающие сновидения.
Заключение окулиста. VOD = 1,0; VOS = 1,0. Передний отдел глаз без патологии. Оптические среды прозрачны. Глазное дно: диски зрительных нервов физиологической окраски, с четкими границами, сужены артерии и несколько полнокровны вены сетчатки. Патологических очагов не обнаружено.
Обзорная краниография и рентгенография области краниовертебрального перехода в боковых проекциях с 2-х сторон. Размеры мозгового черепа возрастные. Просветы швов допустимые. Усилен диплоический венозный рисунок. Пальцевые вдавления средней глубины, с легким акцентом в затылочной области. Турецкое седло достаточно структурировано. Черепные ямы каскадны. В области краниовертебрального перехода - аномалия Кимерле.
Эхоэнцефалоскопия. Смещения срединных структур мозга нет. Число Эхо - пульсаций не увеличено.
Электроэнцефалография (рисунок 8.) Легко выраженные признаки диффузных изменений и запаздывания церебрального электрогенеза. Реактивность на функциональные нагрузки удовлетворительная. На этом фоне регистрируется очаг эпилептической активности в отведениях от правой теменной зоны мозга - пароксизмальные комплексы пик - волна.
Клинический диагноз. Эпилепсия. Эпилептические припадки grand mal.
Рекомендовано плановое противоэпилептическое лечение по курсовой методике с постоянным приемом фенобарбитала по 4,0 мг/кг в сутки в два приема. ЭЭГ контроль дважды в год, активное диспансерное наблюдение.
Резюме. Ребенок рожден в условиях действия сочетанных факторов риска периода беременности и родов, с клиническим вариантом перинатальной
энцефалопатии, с синдромом гипервозбудимости. Донозологический период эпилепсии протекал около 2-х лет и был представлен полиморфными гипническими пароксизмами, протекавшими с высокой частотой и признаками клинической атипичности. Диагноз эпилепсии поставлен после второго неспровоцированного эпилептического припадка. Пароксизмальные нарушения сна неэпилептического характера продолжались после первого и второго эпилептических припадков.
Аффективно-респираторные припадки (АРП) в донозологическом периоде эпилепсии встретились у 28 больных (6%), из которых у 12 они сочетались с повторными парасомниями (8) и единичными фебрильными припадками (4). В типичных случаях клинические проявления припадка развивались быстро, в течение нескольких секунд: под воздействием эмоционального провоцирующего фактора (боль, страх, обида, гнев

Обозначение те же, что и на рис. 5.
неудовлетворенное желание и др.) ребенок начинал рыдать, производил при этом несколько всхлипываний синхронных со ступенчатым, саккадированным выдохом, и на высоте выдоха развивалось апноэ; при этом нередко рот ребенка оставался открытым в крике. Одновременно с апноэ наступала утрата сознания, появлялся цианоз носогубного треугольника, лица и реже кожных покровов всего тела, ребенок обмякал и мог упасть. Во время приступа сознание отсутствовало, зрачки были умерено расширены, выявлялась диффузная мышечная гипотония и гипорефлексия сухожильных, периостальных рефлексов и рефлексов со слизистых. Приступ продолжался до нескольких десятков секунд. Признаком окончания пароксизма являлся глубокий вдох, вслед за которым наступало немедленное восстановление сознания, исходного мышечного тонуса, а затем и редукция цианоза. Обычно ребенок продолжал плакать еще некоторое время и затем постепенно успокаивался. Таким образом, типичные АРП в наших наблюдениях были бессудорожными, редкими и как правило прекращались в возрасте старше 3 лет.
В донозологическом периоде эпилепсии у всех больных АРП отмечались своей большой продолжительностью и клинической тяжестью. Так у 19 больных они были судорожными, причем судороги носили генерализованный тонический характер по типу опистотонуса, развивались вслед за появлением цианоза и продолжались до конца приступа. У 5 больных после тонического компонента судорог развивались кратковременные клонии мышц конечностей, головы. У 6 больных наступал послеприступный сон и у 3 - потеря мочи в конце приступа. Кроме того, у 10 детей по мере приближения первых эпилептических припадков частота АРП увеличивалась до ежедневной и у 14 – до 2-3 приступов в день. При этом интенсивность провоцирующих факторов снижалась настолько, что по мнению родителей, АРП у этих детей развивались спонтанно.
Нами выявлены два основных варианта «вхождения» больных АРП в эпилепсию. У 74% с приступами средней частоты и клинической тяжести первые эпилептические припадки развивались после ремиссии по АРП, продолжительностью от нескольких недель до нескольких месяцев. У остальных 26% больных с частыми и тяжелыми АРП первые эпилептические припадки появлялись в промежутке между очередными АРП, которые продолжали повторяться и после следующего эпилептического припадка. Этот период параллельного развертывания АРП и эпилептических припадков также продолжался от нескольких месяцев до 1-1,5 лет, после чего эпилептические припадки полностью сменяли АРП.
Факторами риска по формированию эпилепсии являлись следующие: повторность АРП, наследственность, осложненная по эпилепсии (6) или другим ЦП (12), пароксизмальная активность на ЭЭГ, и атипизм клинических проявлений и обстоятельств развертывания АРП. Последний фактор имел следующее содержание: высокую частоту, включительно до ежедневных или до нескольких приступов в день, низкий порог интенсивности провоцирующих факторов, т.е. кажущаяся спонтанность припадков, судорожный характер и большая продолжительность приступов, потеря мочи и послеприступный сон. Клиническую динамику АРП в анамнезе больных эпилепсией иллюстрирует наблюдение 5.
Наблюдение 5. Больная В., 5 лет, история болезни N 932 поступила в клинику 7.10.94г.
Жалобы. Приступы генерализованных тонико-клонических судорог с утратой сознания и падением, следующих с частотой 5-6 приступов в год и последний из которых имел место 7 мес. назад.
Анамнез заболевания. С 8 месячного возраста появились пароксизмы следующего характера: немедленно после воздействия провоцирующего фактора - отрицательной эмоции, боли, испуга, падения - ребенок начинал плакать и через несколько секунд «закатывался» - наступали апноэ и последующий цианоз, вслед за которыми терялось сознание и появлялись генерализованные тонические судороги продолжительностью до нескольких секунд. В течение последующих 2-х мес. приступы повторялись от случая к случаю с общей частотой раз в неделю. На втором году жизни приступы стали развертываться чаще и протекали тяжелее: продолжительность судорожного компонента увеличивалась и к концу периода достигала 15-20 сек., а общая продолжительность приступа достигала до нескольких десятков секунд. В 1,5 летнем возрасте приступы стали появляться ежедневно, а иногда и по несколько раз в день, причем часть из них утратила связь с провоцирующими факторами. На фоне лечения фенобарбиталом и радедормом, которые больная принимала нерегулярно, приступы повторялись реже, к возрасту 2-х лет приобрели цикличность, спонтанный характер и развертывались с частотой 1 раз в 1,5-2 мес. Эпилепсия диагностирована в 2 г. 7 мес., после нескольких спонтанных генерализованных судорожных пароксизмов. Регулярно принимала фенобарбитал, который через 6 мес. в связи с его непереносимостью заменен радедормом. В возрасте 4 г. 5 мес. развернулся последний эпилептический припадок типа grand mal.
Анамнез жизни. Девочка рождена 19 летней матерью. Беременность первая, протекала с токсикозом первой половины, в первом триместре - ОРВИ, в среднем - анемия беременных. Роды срочные, ускоренные, в условиях узкого таза. Родилась в асфиксии. Оценка общего состояния - 7 баллов по шкале Апгар. Большая моторика, общее психомоторное развитие и становление речи осуществлялись по возрасту. В постнатальной жизни девочка часто переносила ОРВИ. В связи с болезнью отца в семье наблюдалась постоянная психотравмирующая обстановка.
Наследственный анамнез. Отец ребенка с 10 летнего возраста болен эпилепсией.
Данные объективного исследования. В соматическом статусе: 7 малых аномалий развития, гипертрофированные миндалины, подчелюстные лимфатические узлы увеличены в размерах.
В неврологическом статусе: коленный и ахиллов рефлексы справа выше чем слева, непостоянный симптом Бабинского слева. Поведение девочки управляется с трудом. Расторможена, непослушна, гиперактивна, упряма и негативна, проявляет элементы агрессивности.
Заключение окулиста. Передний отдел глаз без патологии, оптические среды прозрачны, глазное дно: диски зрительных нервов розовые, с четкими контурами, артерии сетчатки слегка сужены, вены обычного калибра, патологических очагов не обнаружено.
Обзорная краниография в двух стандартных проекциях. Размеры мозгового черепа в пределах нижней границы возрастной нормы. Швы прослеживаются. В области брегмы просвет до 1,5 мм. края венечного шва несколько уплотнены, по ходу лямбдовидного шва - вставочные косточки. Ямки пахионовых грануляций сконцентрированы вблизи сагиттального шва. Пальцевые вдавления акцентированы в лобной, затылочной и височной зонах. Турецкое седло структурно. Лимб чуть приподнят. Центральная часть передней черепной ямы углублена. Основные пазухи в зачаточном состоянии (норма). В носоглотке - аденоидные вегетации 11 степени. Патологических обызвествлений не выявлено.
Эхоэнцефалоскопия. Смещения срединных структур мозга нет. Число дополнительных эхосигналов не увеличено.
Электроэнцефалография. (рисунок. 9.) Биоэлектрические ритмы диффузно изменены. В отведениях от задних отделов полушарий отмечается тенденция к синхронизации альфа - ритма, в отведениях от средних отделов полушарий - большое количество тета - волн с синхронизацией тета - ритма. В тех же отведениях регистрируются ЭЭГ феномены в виде комплексов острая волна - медленная волна. Регистрируются ЭЭГ признаки повышенной пароксизмальной готовности мозга.
Клинический диагноз. Эпилепсия. Генерализованные большие эпилептические судорожные припадки типа grand mal. Ремиссия по припадкам 7 месяцев.
Рекомендовано плановое противоэпилептическое лечение по курсовой методике с постоянным приемом препаратов нитразепама по 0,3 - 0,4 мг/кг в сутки в 2 приема, ЭЭГ контроль дважды в год, активное диспансерное наблюдение.
Резюме. Ребенок, с наследственностью осложненной по эпилепсии со стороны отца, вынашивался во время беременности и был рожден в условиях действия сочетаний факторов риска по органическому повреждению мозга, хотя клинический вариант энцефалопатии в неонатальном периоде не был
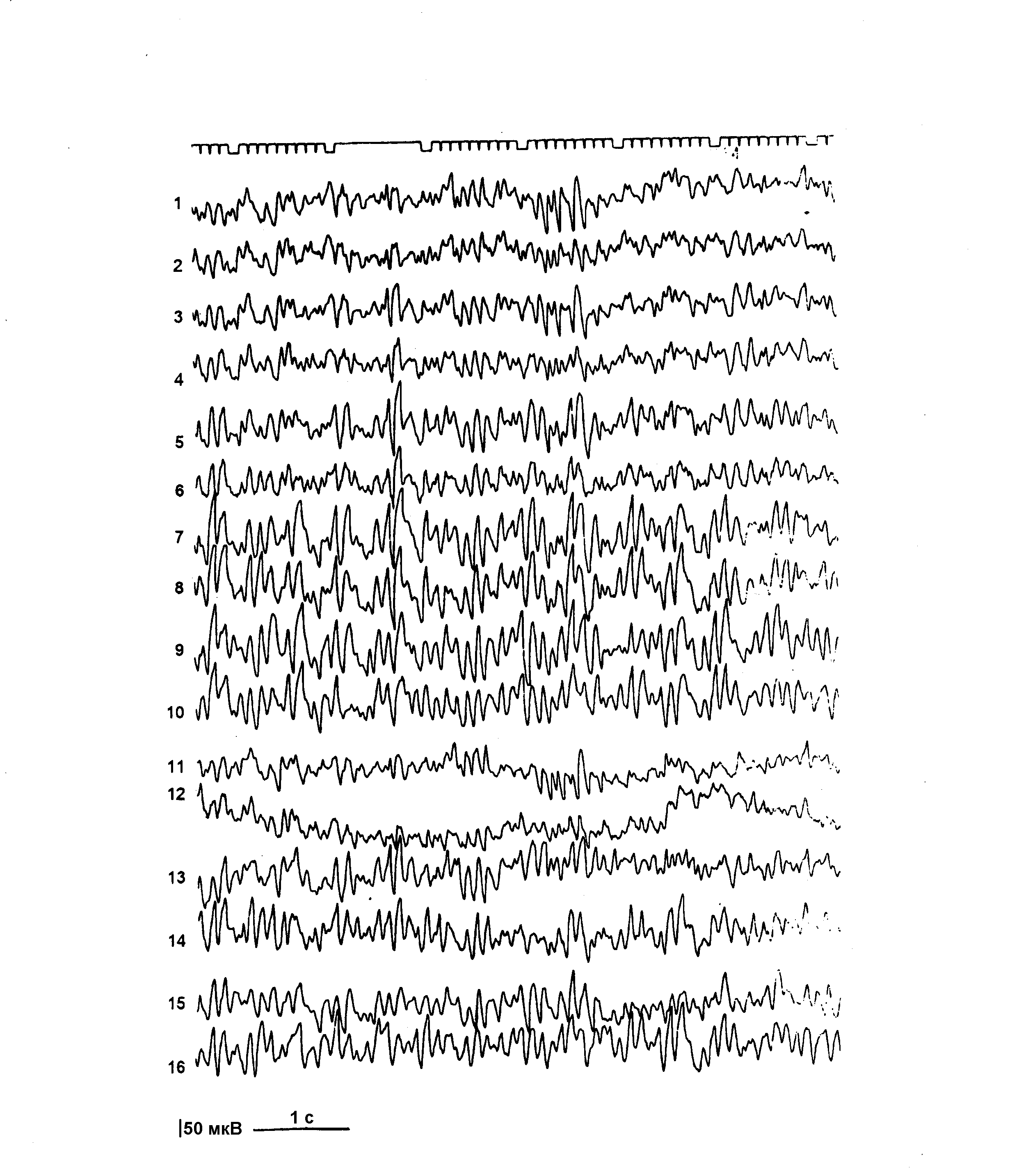
Обозначения те же, что и на рисунке 5.
идентифицирован. В условиях воздействия хронической психотравмирующей ситуации в 8-ми месячном возрасте появились первые тяжелые но типичные аффективно - респираторные припадки, которые на протяжении последующих 1,5 лет приобрели признаки клинической атипичности: высокую частоту, еще большую клиническую тяжесть и стали утрачивать связь с провоцирующими факторами. Продолжительность донозологического периода эпилепсии составила около двух лет. Значимые факторы риска по формированию эпилепсии были налицо уже в начале 2-го года жизни: наследственный анамнез осложненный по эпилепсии, клинический атипизм и тяжесть аффективно - респираторных пароксизмов. Превентивная антиэпилептическая терапия с постоянным приемом АЭП была показана, несмотря на отсутствие соответствующих ЭЭГ данных или невозможность проведения ЭЭГ исследования. Это и было сделано, однако нерегулярный прием АЭП и плохая переносимость фенобарбитала, при недостаточной лечебной активности родителей не позволили остановить эпилепсию в ее донозологическом периоде и заболевание было диагностировано в возрасте 2 года 7 мес. Результаты ЭЭГ исследования оказались примечательны не столько типичными графоэлементами эпилептической активности, которые всего лишь имели место, а наличием высоко-амплитудных синхронизированных тэта - волн в отведениях от средних отделов полушарий указывающих на органическое повреждение и дисфункцию глубинных структур мозга. В целом, на данном этапе заболевание протекает доброкачественно, поскольку достигнута существенная по продолжительности ремиссия по припадкам, а нарушения психики еще не выходят за пределы ее неспецифических изменений.
Вегетативные пароксизмы обнаружены в анамнезе 18 больных эпилепсией. У 11 из них это были пароксизмальные головные боли, у 5 - вегетативно-висцеральные пароксизмы и у 2 больных - полисистемные вегетативные кризы. У 8 больных вегетативные пароксизмы сочетались с другими церебральными пароксизмами: единичными обмороками, пароксизмальными нарушениями сна. У всех больных пароксизмы были повторными и предшествовали от нескольких месяцев до нескольких лет первым эпилептическим припадком. Наследственный анамнез по мигрени был осложнен у 5 больных, по другим пароксизмальным цефалгиям - у 3, по эпилепсии - у 1 и по другим церебральным пароксизмам - у 2.
В донозологическом периоде эпилепсии пароксизмальные головные боли диагностировали в качестве мигрени у 7 больных и вегетативной дистонии с пароксизмальными цефалгиями - у 4. Во всех наблюдениях перед развертыванием первых эпилептических припадков появлялись признаки клинического атипизма пароксизмальных цефалгий: уменьшение продолжительности приступа до нескольких минут, утрата связи с провоцирующими факторами, пульсирующий характер головной боли, редукция других вегетативных симптомов во время приступа, цикличность цефалгий и сонливость после приступа.
Вегетативно-висцеральные пароксизмы в донозологическом периоде эпилепсии у всех детей были диагностированы в рамках невроза. Основным клиническим проявлением приступов оказались боли в области живота продолжительностью до нескольких десятков минут, которые иногда сопровождались рвотой, вздутием живота, гипергидрозом, гиперемией или побледнением кожных покровов, головной болью. С течением времени пароксизмы учащались, становились короче, их клинические проявления ограничивались ощущениями боли вокруг пупка, наступало изменение сознания по типу легкого оглушения или желание заснуть после приступа.
Полисистемные вегетативные кризы в начале заболевания расценивались в качестве вегетативно-висцерально-сосудистой формы гипоталамического синдрома. Приступы были редкими, продолжались до нескольких десятков минут и носили смешанный, симпатико-адреналовый и ваго-инсулярный характер. Перед появлением первых эпилептических припадков приступы учащались и укорачивались, утрачивали полисистемность, наступало притупление чувства тревоги и страха и изменение сознания по типу оглушения легкой степени. Факторами риска у больных вегетативными пароксизмами, создающими угрозу по развертыванию первого эпилептического явились следующее: повторность пароксизмов, наследственность, осложненная по эпилепсии, пароксизмальная активность на ЭЭГ и атипизм клинических проявлений и обстоятельств развертывания вегетативных пароксизмов.
В анамнезе 9 больных эпилепсией обнаружены повторные обморочные пароксизмы, предшествующие первым идентифицированным эпилептическим припадкам на период времени от нескольких месяцев до нескольких лет. По данным анамнеза и медицинских документов у 4 больных первые пароксизмы расценены в качестве типичных нейрогенных обмороков и у 5 - в качестве атипичных, которые отнесли к обморокоподобным пароксизмам. У 4 больных обморочные пароксизмы сочетались с гипническими церебральными пароксизмами.
В клинической картине первых типичных нейрогенных обмороков традиционно можно было выделить две фазы: липотимию и собственно обморок. Липотимия или предобморочное состояние имела продолжительность до нескольких десятков секунд и в своем развернутом варианте содержала клинические симптомы со стороны сенсорной, двигательной, вегетативной и психической сфер. В сенсорной сфере: больные жаловались на появление «мушек перед глазами», «туман», неясность зрения, шум в ушах, головокружение, онемение языка и губ; пальцев рук. В двигательной сфере: нарушение равновесия, походки, падение головы на грудь, тремор конечностей. В вегетативной сфере: ощущение дурноты, тошнота, сердцебиение, бледность кожи, нехватка воздуха, гипергидроз и др. В психической сфере: тревога и страх, боязнь падения, потери сознания и др. У всех больных в анамнезе отмечались и изолированные липотимии, не завершавшиеся развернутым обмороком.
Вторая фаза типичного обморока характеризовалась утратой сознания и падением больного по типу медленного оседания, но не внезапного падения. Продолжительность бессознательного состояния составляла, в среднем 1-2 минуты.
В послеприступном периоде сознание восстанавливалось в течение нескольких секунд. Еще некоторое время больной оставался встревоженным и несколько напуганным случившимся, бледным. гиподинамичным,
У больных типичными обмороками сравнительно легко выявлялись условия, облегчающие развертывание обморока, либо непосредственные провоцирующие факторы. Обычно это были: вид крови, внезапная боль различного происхождения, продолжительное пребывание в душном помещении, в тесноте, в строю, транспорте, бане и др. Продолжительность воздействия провоцирующих факторов и условий колебалось широко: от нескольких секунд при внезапной боли или виде крови до многих часов при пребывании в душном помещении.
В наших наблюдениях при обморокоподобных пароксизмах уже в дебюте, а при типичных обмороках только при их повторном развертывании обнаруживались признаки клинического атипизма обмороков и обстоятельств их развертывания, которые состояли в постепенной утрате некоторых существенных характеристик, присущих типичным нейрогенным обморокам и в параллельном приобретении клинических признаков, свойственных эпилептическим припадкам. Эти признаки были следующими; бессудорожные обмороки становились конвульсивными, причем продолжительность судорожной фазы превышала обычные несколько секунд и увеличивалась далее; выход из приступа замедлялся и сопровождался у 4 больных послеприступным сном; фаза липотимии редуцировалась до полного ее отсутствия как перед обмороком непосредственно, так и в межприступном периоде; порог чувствительности к факторам, обычно провоцирующим обмороки у данного больного снижался настолько, что создавалось впечатление о спонтанности пароксизмов. Одновременно эти больные являлись носителями и других факторов риска по эпилепсии: пароксизмальной активности на ЭЭГ и наследственного анамнеза, осложненного по эпилепсии.
Таким образом, у 34% больных эпилепсией первому эпилептическому припадку предшествовали разнообразные неэпилептические пароксизмы, среди которых господствовали пароксизмальные нарушения сна, аффективно-респираторные припадки и сочетания нескольких разновидностей пароксизмов. У всех больных они были повторными и являлись атипичными по семиологии, обстоятельствам развертывания и клинической тяжести. Кроме того, эти дети нередко являлись носителями и других факторов риска – пароксизмальной активности на ЭЭГ и наследственного анамнеза, осложненного по эпилепсии. На этом фоне развертывались первые эпилептические припадки, проявлявшие склонность к рецидивированию, и в целом донозологический период эпилепсии у этих больных продолжался около 2-х лет. Превентивное антиэпилептическое лечение с использованием постоянного приема профилактических доз АЭП было показано этим детям еще в период повторных неэпилептических пароксизмов, протекавших на фоне и других факторов риска по эпилепсии. В этих случаях оно было бы направлено на профилактику развертывания первого эпилептического припадка.
0 комментариев