Навигация
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
4. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Бронхиолит и бронхиальная астма у младенцев весьма сходны по своим клиническим проявлениям и их дифференциация представляет определенные трудности даже для опытных клиницистов. Действительно, их клиническая дифференциация в некоторых ситуациях не представляется возможной. Наиболее важное значение при дифференциальной диагностике астмы у детей (независимо от возраста) имеют повторные эпизоды свистящего дыхания и (или) кашля в анамнезе. Другими клиническими данными, предполагающими наличие астмы у ребенка, являются указания на аллергические или астматические заболевания у членов семьи, физические признаки атопического заболевания у ребенка, внезапное возникновение свистящего дыхания без предшествующей инфекции, значительное увеличение фазы выдоха и быстрое исчезновение бронхоспазма при лечении эпинефрином или другими симпатомиметиками.
Острый бронхиолит обычно возникает у детей в возрасте 2— 6 месяцев (но он может наблюдаться и у детей до 2-летнего возраста) в зимние и весенние месяцы. Нередко респираторная инфекция верхних дыхательных путей отмечается у других членов семьи, и заболевание ребенка начинается с ОРЗ. Анамнез сопутствующего атопического заболевания у ребенка или у членов семьи обычно отсутствует.
Некоторые врачи неохотно ставят диагноз астмы у детей до 2 лет, и при наличии у ребенка повторных приступов кашля и эпизодов свистящего дыхания заболевание диагностируется как астматический бронхит, бронхоспастический бронхит или рецидивирующий бронхиолит. Однако вполне очевидно, что примерно у 5—10 % детей до 2-летнего возраста имеет место астма. Связь между бронхиолитом и последующим развитием астмы весьма загадочна. С учетом того, что у 25—50 % детей с бронхиолитом впоследствии развивается астма, бронхиолит можно считать первым проявлением астмы у таких детей. Правда, не совсем ясно, то ли дыхательные пути у некоторых детей изначально гиперреактивны (что предрасполагает их к бронхиолиту), то ли первая вирусная инфекция и возникающее в результате повреждение эпителия сенсибилизируют возбудимые рецепторы и приводят к гиперреактивности дыхательных путей.
Известно, что РСВ и другие вирусы являются потенциальными стимуляторами бронхоспастического состояния у индивидуумов, склонных к развитию астмы. Это предполагает, что бронхиолит может быть первой атакой астмы у ребенка с атопией и что вероятность появления свистящего дыхания у таких детей выше в случае инфицирования РСВ или другими вирусами. У большинства больных с РСВ-инфекцией любого типа IgE связывается с клетками слущенного эпителия носоглотки. Присутствие IgE-связанных клеток у больных с астмой или бронхиолитом вследствие РСВ (в отличие от больных с нетяжелой инфекцией верхних дыхательных путей или пневмонией, обусловленной РСВ) может объяснить повторные эпизоды свистящего дыхания, которые наблюдаются у младенцев, перенесших вызванный РСВ бронхиолит. В других исследованиях показаны нарушения легочной функции у асимптоматичных детей через несколько лет после перенесенного бронхиолита, что говорит о наличии у них остаточных поражений паренхимы легких или верхних дыхательных путей, которые могут предрасполагать к хроническому обструктивному заболеванию легких. С другой стороны, при умеренно выраженном бронхиолите не отмечается связи с нарушением легочной функции.
При дифференциации бронхиолита и астмы целесообразно пробное лечение р-адренергетиком, например изоэтарином (ингаляция) или адреналином (подкожно). Младенцы, отвечающие на р-адренергическую медикацию, вероятнее всего, имеют астму. Поскольку острый вирусный бронхиолит редко бывает рекуррентным заболеванием, младенцев с повторными атаками "бронхиолита" (три эпизода или более) следует считать страдающими астмой и соответственно лечить.
Поскольку дети с БЛД часто имеют гиперреактивные дыхательные пути, а нередко и семейный анамнез астмы, они предрасположены к развитию бронхиолита или астмы при респираторной инфекции. Младенцы с БЛД могут идентифицироваться по анамнезу недоношенности, осложненной РДС, при лечении которого использовалась искусственная вентиляция. Их рентгенограммы, как уже отмечалось выше, обнаруживают признаки хронического заболевания легких, чего не наблюдается у детей со свистящим дыханием, обусловленным только бронхиолитом или астмой. Такие дети при поступлении часто имеют умеренно выраженное заболевание, которое быстро прогрессирует до тяжелого респираторного дистресса с тахипноэ и цианозом. Иногда причиной затрудненного дыхания и свистящих хрипов у таких детей служит отек легкого, что может осложнять интерпретацию клинической картины.
Другие патологические процессы, сопровождающиеся свистящим дыханием, которые можно спутать с бронхиолитом, астмой и (или) БЛД, могут быть исключены при тщательном сборе анамнеза, объективном исследовании и рентгенографии грудной клетки. Так, повторная аспирация пищи при гастроэзофагеальном рефлюксе или трахеоэзофагеальной фистуле обычно наблюдается у детей с анамнезом частой рвоты после кормления, которая сопровождается кашлем и удушьем. Наличие инородного тела в трахее, бронхах или пищеводе может быть заподозрено в случае внезапного возникновения тяжелого кашля, цианоза и респираторного дистресса у практически здорового ребенка, который недавно держал во рту зерна или любой другой мелкий предмет. При этом свистящее дыхание часто бывает односторонним. Рентгенография может обнаружить инородное тело, если оно задерживает рентгеновские лучи. В этом случае, когда инородное тело рентгенопрозрачно, на снимке, сделанном в фазу выдоха, может наблюдаться гиперинфляция легкого на пораженной стороне. Поскольку получение экспираторных рентгенограмм у маленьких детей представляет определенные трудности, весьма целесообразно выполнение билатеральных и латеральных (в положении лежа) снимков. Зависимое легкое (на стороне, прижатой к столу) ввиду его относительной неподвижности обычно имеет на снимке меньший объем, чем противоположное легкое. Однако при наличии инородного тела в этом зависимом легком блокирование воздуха в нем сохраняется, и гиперинфляция становится вполне очевидной.
Стеноз бронха обычно проявляется свистящим дыханием и рецидивирующим инфекционным поражением нижних дыхательных путей. Заболевание может диагностироваться при бронхоскопии.
Кистозный фиброз на начальной стадии у детей иногда трудно отличить от бронхиолита или астмы. Данное заболевание следует обязательно иметь в виду у ребенка с отставанием в росте и развитии при наличии в анамнезе повторных эпизодов свистящего дыхания, пневмонита и респираторного дистресса. При застойной сердечной недостаточности, обусловленной врожденным заболеванием сердца или вирусным миокардитом, могут наблюдаться такие же клинические проявления, как при бронхиолите, астме или БЛД; при этом пальпируемые печень и селезенка особенно затрудняют диагностику. Анамнестические данные о нормальном росте и развитии ребенка, а также отсутствие аускультативных аномалий сердца делают диагноз бронхиолита или астмы более вероятным. Рентгенография грудной клетки при застойной сердечной недостаточности обычно выявляет кардиомегалию, но не обнаруживает всех аномалий, присущих БЛД. Указания на недоношенность и искусственную вентиляцию легких могут помочь в дифференциации врожденного заболевания сердца и БЛД. Правда, встречаются недоношенные младенцы с врожденным пороком сердца и искусственной вентиляцией (в анамнезе), которые имеют БЛД. В случаях неясности диагноза целесообразно проведение ЭКГ. У детей с заболеванием сердца застойная сердечная недостаточность иногда возникает при вирусной инфекции, поэтому у них могут иметь место оба заболевания одновременно.
Трахея или бронхи могут сдавливаться медиастинальными кистами, сосудистыми образованиями и опухолью. Если подозревается сосудистое сдавление, но рентгенография не обнаруживает сдавливающего трахею сосудистого кольца, то исследование с барием может показать констрикцию пищевода на уровне этого кольца. Опухоль или киста средостения имеет на рентгенограмме вид новообразования.
Интоксикация салицилатами или другие метаболические расстройства могут клинически симулировать бронхиолит из-за резкого учащения дыхания. Подобные расстройства могут диагностироваться при целенаправленном сборе анамнеза (например, в отношении приема ацетилсалициловой кислоты), исследовании газов артериальной крови, измерении уровня салицилатов и определении сывороточных электролитов.
Круп, эпиглоттид и другие причинные факторы обструкции верхних дыхательных путей обычно присутствуют при свистящем дыхании (стридор) на вдохе и редко — на выдохе. При сомнениях в диагнозе целесообразно рентгенологическое исследование грудной клетки и боковых отделов шеи. Однако в случае серьезного и обоснованного подозрения на эпиглоттид следует придерживаться госпитальной схемы ведения для данного заболевания и ни в коем случае не оставлять больного без врачебного наблюдения, особенно если предполагается рентгенологическое исследование.
ЗАКЛЮЧЕНИЕ
Астма у детей характеризуется тахипноэ, затруднением дыхания (свистящее дыхание) и кашлем. Она обусловлена множеством факторов, чаше всего воздействием различных раздражителей из окружающей среды, таких как аллергены, вещества, загрязняющие воздух и др. Поскольку многие заболевания у детей сопровождаются затруднением дыхания, важно уметь отличать их от астмы. Когда диагноз астмы поставлен, важной составляющей лечения становится исключение провоцирующего фактора. Фармакотерапия направлена на устранение спазма
гладких мышц и уменьшение отека слизистой оболочки бронхов и продукции вязкой слизи. Обычно это достигается с помощью симпатомиметиков и метилксантинов. Ребенок, не поддающийся стандартному амбулаторному лечению, имеет астматическое состояние и подлежит госпитализации для проведения более интенсивной терапии. После выписки из стационара он должен активно наблюдаться и соответственно лечиться по поводу хронической астмы.
Бронхиолит у младенцев характеризуется учащением дыхания, межреберной ретракцией и затруднением дыхания (свистящее дыхание). Чаще всего он вызывается респираторно-синцитиальным вирусом и обычно возникает в зимние и весенние месяцы. Бронхиолит у младенцев часто путают с бронхиальной астмой, поэтому необходима дифференциальная диагностика этих двух заболеваний. Проводится поддерживающее лечение. Бронхиолит обычно является нетяжелым заболеванием, однако он может обусловить возникновение выраженного респираторного дистресса, что требует госпитализации больного.
Бронхолегочная дисплазия является хроническим заболеванием легких. Обострение БЛД обусловлено гиперреактивностью дыхательных путей и (или) легочным отеком и сопровождается учащением дыхания, втяжением межреберных промежутков при вдохе, свистящими хрипами, гипоксией и гиперкарбией. Указание на недоношенность и применение искусственной вентиляции помогает в идентификации больных. Лечение [бронходилататоры и (или) диуретики] зависит от причины обострения заболевания. У детей с БЛД может быстро возникнуть выраженное затруднение дыхания, что требует госпитализации. Такие дети часто госпитализируются повторно.
ЛИТЕРАТУРА
1. Неотложная медицинская помощь: Пер. с англ./Под Н52 ред. Дж. Э. Тинтиналли, Р. Л. Кроума, Э. Руиза. — М.: Медицина, 2001.
2. Внутренние болезни Елисеев, 1999 год
Похожие работы
... таким способом, чтобы он проникал в дыхательные пути больного. Кроме того, при очень тяжелой астме аэрозольный препарат может не достигать всех отделов бронхиального дерева, как в случае системного применения медикаментов, распространяющихся с кровью. До начала лечения и после каждого применения адренергетиков осуществляется тщательный контроль частоты пульса и дыхания: а также аускультативных ...
... повышенную прозрачность ткани легкого; · горизонтальное положение ребер; · низкое расположение диафрагмы. Важно подчеркнуть, что в педиатрической практике необходима ранняя диагностика заболеваний, которые характеризуются обструктивными нарушениями. Именно такой подход позволяет осуществить рациональную терапию, поскольку происхождение БОС определяет необходимость ...
... ревматизма обусловила значительное снижение заболеваемости — до 0Д8 на 1000 детского населения. В разработку проблемы детского ревматизма внесли большой вклад отечественные педиатры В. И. Молчанов, А. А. Кисель, М. А, Скворцов, А. Б. Воловик, В. П. Бисярина, А. В. Долгополова и др. Эпидемиология, Установлена связь между началом заболевания и перенесенной стрептококковой инфекцией, в основном в ...
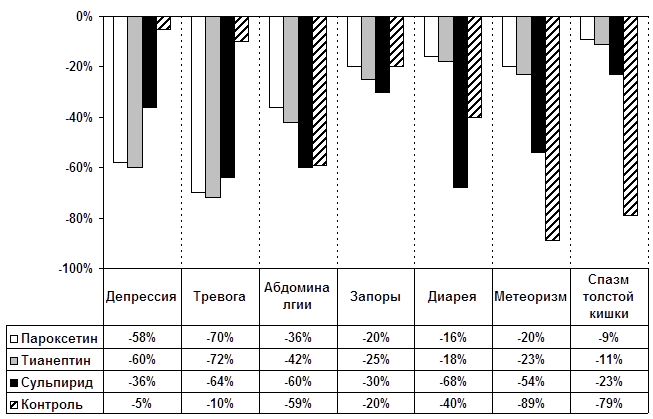
... запоры и упорные, монотонные абдоминалгии в проекции толстой кишки. Различия между СРК и другими изученными органными неврозами реализуются также и на уровне коморбидных соотношений функциональных расстройств ЖКТ как с личностными (непрерывная динамика в рамках психосоматического развития), так и психопатологическими (аффективными и тревожными) расстройствами. Переходя к обсуждению личностной ...
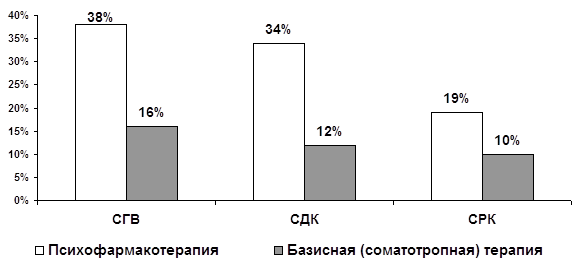
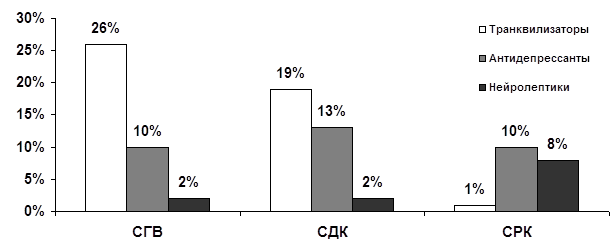
0 комментариев