Навигация
ГИПЕРКАЛЬЦИЕМИЧЕСКИЙ КРИЗ
1. ГИПЕРКАЛЬЦИЕМИЧЕСКИЙ КРИЗ
Обусловлен резким повышением уровня кальция в крови (нормальный уровень 2,1-2,6 ммоль/л). Гиперкальциемия возникает при гиперпаратиреозе, миеломной болезни и при метастазах злокачественных опухолей в кости (саркома, лимфома, рак молочной железы). Непостоянно гиперкальциемия встречается при тиреотоксикозе, передозировке витамина D, приеме препаратов лития, тиазидовых диуретиков, саркоидозе, длительной иммобилизации, острой почечной недостаточности. Редко гиперкальциемия возникает при надпочечниковой недостаточности, птотиреозе, гипофосфатемии, щелочномолочном синдроме (синдром Бернетта), семейной гипокальциурической гиперкальциемии. Ведущие признаки гиперкальциемического криза определяются нарушением функции тех органов, в которых процессы кальциноза выражены в наибольшей степени, например острая сердечная недостаточность или острая почечная недостаточность развиваются вследствие массивного насыщения кальцием миокарда и почек. Для гиперкальциемии характерны следующие симптомы: общая слабость, полидиписия, уменьшение массы тела, снижение аппетита, тошнота, рвота, запоры, признаки нарушения функции центральной нервной системы (снижение способности концентрировать внимание, снижение памяти, сонливость, апатия, головная боль), костно-мышечной системы (оссалгия, миалгия, артралгия) и почек (гематурия, полиурия).
Для гиперкальциемического криза характерно быстрое развитие болей в эпигастральной области (ведущий признак), рвота, жажда, олигурия, высокая температура. Развиваются психоневрологические нарушения в виде спутанности сознания, которая может переходить в ступор или психомоторное возбуждение. Дальнейшее повышение уровня кальция - опасное состояние, при котором наступает глубокое подавление функции ЦНС, угнетение дыхательного и сосудодвигательного центров.
Диагноз гиперкальциемического криза базируется на данных клинической картины, а также экстренного определения в условиях стационара уровней кальция и фосфора в сыворотке крови.
Неотложная помощь. Необходимо начать внутривенное введение 0,9% раствора натрия хлорида со скоростью 10-15 мл в 1 мин; увеличению экскреции кальция с мочой способствует форсированный диурез - одновременное применение петлевых диуретиков (100 мг фуросемида или 50 мг этакриновой кислоты). Тиазидовые диуретики противопоказаны, так как они уменьшают почечный клиренс кальция. Объем внутривенной инфузии изотонического раствора натрия хлорида может при этом достигать 3 л в первые 2-3 ч, а в течение суток - 8-9 л при сохранной функции почек. Рекомендуется повторный прием диуретиков в указанных выше дозах. Такой режим позволяет вывести из организма 500-1000 мг кальция в течение суток, что приводит к снижению уровня кальция в сыворотке крови за этот период на 0,5-1,5 ммоль/л (26 мг%). Необходим постоянный контроль за уровнем не только кальция, но и магния, натрия и калия в сыворотке крови. После того как уровень кальция окажется ниже 3,24 ммоль/л (13 мг%), больному рекомендуется прием таблеток фуросемида (40-160 мг/сут) или этакриновой кислоты (50-200 мг/сут), таблетки поваренной соли (400-600 мэкв/сут) и прием не менее 3 л жидкости в сутки. При снижении уровней калия и магния в сыворотке крови ниже нормальных значений требуется их коррекция. Внутривенная инфузия фосфатов (250-750 мг каждые 6 ч, суточная доза 3-4 г) по эффективности уступает методу форсированного диуреза, однако довольно широко используется для борьбы с гиперкальциемией. Необходимо помнить о возможности развития гипотонии и острой почечной недостаточности, поэтому инфузию фосфатов необходимо проводить под контролем содержания фосфора в сыворотке крови. В тяжелых случаях рекомендуется проведение перитонеального диализа и гемодиализа. В дальнейшем может проводиться лечение индометацином, ацетилсалициловой кислотой, глюкокортикостероидами.
Госпитализация в эндокринологическое или терапевтическое отделение при резком снижении или полном выключении функции коры надпочечников. Выделяют первичную и вторичную надпочечниковую недостаточность. Первичная недостаточность развивается при следующих заболеваниях: аутоиммунном поражении коры надпочечников, инфекции (туберкулез, гистоплазмоз), кровоизлиянии в надпочечники, новообразовании надпочечников, гемохроматозе, И также после адреналэктомии. Существует редкая форма острой надпочечниковой недостаточности - синдром Уотерхауса-Фридериксена, являющийся следствием интранатального кровоизлияния в надпочечники плода во время тяжелых и осложненных родов. Кровоизлияния в надпочечники наблюдаются при менингококковой и другой тяжелой инфекции, как у детей, так и у взрослых, а также при тромбозе сосудов надпочечников и как осложнение лечения антикоагулянтами. Поражения гипоталамуса и гипофиза, вызывая нарушение секреции АКТГ, являются причиной вторичной надпочечниковой недостаточности, для которой характерно уменьшение секреции андрогенов и кортизола при нормальной секреции альдостерона. Вторичная надпочечниковая недостаточность развивается при следующих заболеваниях гипоталамо-гипофизарной системы: опухоли, гранулематозном процессе, а также является следствием гипофизэктомии и инфекции. Лечение глюкокортикостероидами приводит к угнетению гипоталамо-гипофизарно-надпочечниковой системы и может привести к развитию вторичной надпочечниковой недостаточности.
Резкая боль в животе, сопровождающаяся тошнотой и рвотой, частый жидкий стул, резкая мышечная слабость, похолодание конечностей, падение АД, нарушения психики, появление галлюцинаций, делириозного состояния. Рвота и частый жидкий стул вызывают потерю жидкости и электролитов. Снижается содержание натрия и хлоридов в сыворотке крови. Вместе с тем концентрация калия в крови повышается. Повышаются уровни остаточного азота и мочевины в крови, снижается содержание сахара в крови.
Неотложная помощь. Инфузия гидрокортизона в дозе 100 мг каждые 6-8 и вместе с 0,9% раствором натрия хлорида и 5% раствором глюкозы (для коррекции гипогликемии) в таком количестве, чтобы в течение первых суток было введено 3-4 л жидкости. На вторые сутки жидкости вводятся внутрь. В последующем после стабилизации состояния больного дозу гидрокортизона снижают на 1/3 от исходной дозы каждый день до достижения поддерживающих доз (индивидуально для каждого больного) к 5-6-му дню и переходят на прием кортикостероидов. Лечение проводится под контролем уровней электролитов в крови.
Госпитализация срочная в эндокринологическое или терапевтическое отделение.
ЛИТЕРАТУРА
1. «Неотложная медицинская помощь», под ред. Дж. Э. Тинтиналли, Рл. Кроума, Э. Руиза, Перевод с английского д-ра мед. наук В.И.Кандрора, д. м. н. М.В.Неверовой, д-ра мед. наук А.В.Сучкова, к. м. н. А.В.Низового, Ю.Л.Амченкова; под ред. Д.м.н. В.Т. Ивашкина, Д.М.Н. П.Г. Брюсова; Москва «Медицина» 2001
2. Елисеев О.М. (составитель) Справочник по оказанию скорой и неотложной помощи, «Лейла», СПБ, 1996 год
Похожие работы
... ; как правило, боль схваткообразного характера, неопределенной локализации, без признаков раздражения брюшины. Необходимость госпитализации в инфекционное отделение определяется тяжестью заболевания. ПНЕВМОНИЯ. Острая боль в животе, особенно у детей раннего возраста, часто осложняет течение пневмонии. Отличительная особенность боли - усиление при дыхании. Наиболее интенсивная боль в животе ...
... микоплазм представляют собой группу повышенного риска по развитию у них неопластического процесса, однако эти вопросы требуют дальнейшего изучения. Хламидийная инфекция в акушерстве и гинекологии В. Н. Прилепская, И. Ю. Абуд Инфекции, вызываемые микроорганизмом Chlamydia Trachomatis (СТ), в настоящее время признаны одними из наиболее распространенных заболеваний, передаваемых половым путем ...
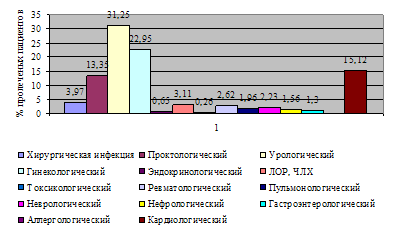
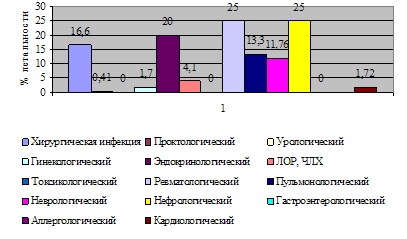
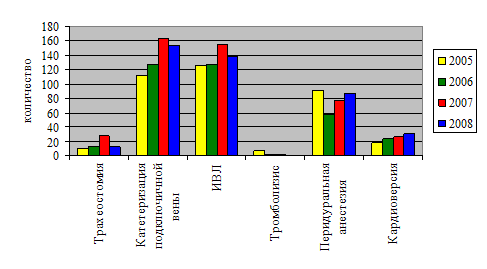
... и лечебных мероприятий, необходимых для поддержания жизненно важных функций пациента. Чтобы представить характер работы персонала отделения анестезиологии-реанимации №2, необходимо знать контингент пациентов. Отделение реанимации является отделением смешанного профиля – хирургического и терапевтического. Хирургический профиль составляют пациенты с урологической, гинекологической и ...
... закончить операцией кесарево сечение. 3.2 Показания к плановому кесореву сечению До настоящего времени абсолютных показаний к плановому кесареву сечению при сахарном диабете не существует. Тем не менее, можно выделить следующие (кроме общепринятых в акушерстве): - Выраженные или прогрессирующие осложнения диабета и беременности. - Тазовое предлежание плода. - Наличие крупного плода. - ...

0 комментариев