Навигация
Дифференциальная диагностика
2. Дифференциальная диагностика
| № | Признаки | ЯБ л ДПК, осложненная кровотечениями | Острые кровотечения при опухолях и полипозах пищ.тракта | Геморрагический гастрит | Синдром Меллори- Вейса | Кровотечения из расширенных вен пищевода |
| 1 | Характер боли | Резкая, кинжальная боль | Слабые, тупые боли | Слабые боли | Ноющие боли | Боль при проглатывании |
| 2 | Локализация боли | В эпигастрии, боль быстро становится разлитой | Локализованная боль | В правой половине эпигастральной области | Гастроэзофагеальный переход | Боль за грудиной во время еды |
| 3 | Иррадиация боли | Обычно нет | Иррадиирует | В подложечной области | Обычно нет | В эпигастральной области |
| 4 | Длительность болевого приступа | Боль исчезает в начале кровотечения | постоянные | Не постоянные | Не постоянные | Постоянные |
| 5 | Рвота с кровью | Может не быть | Цвет крови алая ++ | Изредко | Многократная, упорная | Цвет крови темно вишневая + |
| 6 | Изжога | + | +++ | ++ | + | |
| 7 | Кашель | отсутствует | отсутствует | отсутствует | Астматическое состояние | Сухой кашель |
| 8 | Тошнота | ++ | ++ | Обычно нет | + | + |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 9 | Нарушение аппетита | Аппетит повышен | Полная потеря аппетита | Аппетит сохранен | Аппетит снижен | Из-за болезненности при проглатывании аппетит снижен |
| 10 | Запах изо рта | Обычно нет | Неприятный вкус во рту | + | Обычно нет | +++ |
| 11 | Сухость во рту | ++ | - | + | Обычно нет | - |
| 12 | Потеря сознания | ++ | + | Обычно нет | +++ | |
| 13 | Тенезмы дегтеобразный стул | +++ | Кровь с примесью слизи и гноя | + | ++ | + |
| 14 | АД | снижено | норма | норма | Повышено | |
| 15 | Шок | Характерен для ранней стадии заболевания | Обычно не характерно | Не характерен | характерен | Быстрое развитие шока |
| 16 | Поза больного | На спине, больной не подвижен | На спине, больной беспокоен | На спине, больной внешне спокоен | Поза эмбриона | На спине, больной беспокоен |
| 17 | Изменение в периферической крови | Уменьшение НВ, Эr, увеличение количества ретикулоцитов | Гипертромбоцитоз в моче, высокое содержание 5-гидрооксииндолуксусной кислоты | Отсутствие или снижение содержимого, свободной НСL | ||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 18 | Обзорная рентгенография брюшной полости | Свободный газ в брюшной полости (у 70%) симптомы непроходимости кишечника | Дефект наполнения. Местами могут сохраняться неизмененные складки слизистой оболочки | Гиперемия, отечность, эрозии слизистой оболочки | Разрыв слизистой оболочки желудка в области кардии | Сужение пищевода наличие изъявления. Синюшные расширенные варикозные узлы |
2.1 Диагностика язвенной болезни луковицы ДПК осложненная кровотечениями
При поступлении больного:
1. Анализы крови и мочи
2. Уропепсин в моче
3. ОЦК
4. Гематокрит
5. Протромбиновый индекс
6. Резус-фактор
7. ЭКГ
8. ФГДС
9. УЗИ
Объективные методы исследования:
1. Рентгенологическое исследование органов грудной клетки, пищевода, желудка.
2. Ангиография (по Сельдингеру) селективная, суперселективная.
При продолжающемся кровотечении:
Радионуклеидное исследование, введение в кровь сывороточного альбумина
Степень тяжести кровотечения (Горбашко А.И., 1982)
| Показатели кровопотери | Степень кровопотери | ||
| легкая | средняя | тяжелая | |
| Количество эритроцитов (n*10/л) | >3,5*10/л | 3,5*10/л-2,5*10/л | <2,5*10/л |
| Гемоглобин г/л | >100 | 83-100 | <83 |
| Пульс, уд/мин | До 80 | 80-100 | Более 100 |
| АД систолическое (мм.рт.ст.) | 110 | 100-90 | Менее 90 |
| Гематокрит | Более 0,30 | 0,25-0,30 | Менее 0,25 |
| Гематокритное число, % | >30 | 25-30 | <25 |
| Дефицит ГО, % от должного | До 20% | 20-30% | 30% и более |
Важное значение для установки правильного диагноза Я Б л ДПК являются методы исследования: рентгенологическое, эндоскопическое, а остальные методы исследования имеют меньшее значение и часто выполняются лишь по специальным показаниям.
Рентгенологические признаки Я Б л ДПК позволяют выявить:
1. Характер и степень функциональных расстройств, морфологические изменения в ДПК, их динамику в процессе лечения.
2. Установка точной ее локализации, особенности течения и различные осложнения. ДПК из-за различных отклонений в положении исследуют в прямой, косой и боковой проекциях.
- Морфологические выявления:
1. симптом'' ниши'' (симптом Гаудека); воспалительный вал, конвергенция складок слизистой оболочки, рубцовая деформация стенки ДПК.
2. конвергенция складок слизистой оболочки ДПК
-Функциональные выявления:
1. нарушение тонуса, секреторной и моторноэвакуаторной функции.
2. изменения рельефа слизистой оболочки
3. наличие гастродуоденита
4. локальные болезненные точки
Фиброгастродуоденоскопия.
В ее задачи входит:
1. обнаружение источника кровотечения, уточнение диагноза
2. местная остановка кровотечения
3. профилактика рецидива кровотечения
Эндоскопия помогает установить источник кровотечения и его локализацию в 95-98% случаев. Биопсия, местное лечение язвенного дефекта.
Радионуклеидное исследование позволяет выявить:
· всасывательную и экскреторную функцию желудка.
Лечение больных с Я Б л ДПК, осложненной кровотечениями:
А.Консервативное 1. препараты из группы блокаторов Н2- рецепторов гистамина и ингибиторов протонной помпы (квамател, фамотидин.) и т..д. Вводят парентерально в дозе 40-80 мг 3-4 раза в сутки внутривенно капелъно на протяжении 3-4 дней с последующим переходом на прием внутрь в дозе 40 мг в сутки, для профилактики рецидива кровотечения. Для предотвращения развития эрозивно-язвенных поражений слизистой оболочки желудочно-кишечного тракта получают по 60 мг препарата парентерально в течении 1 сут. перед операцией и 40 мг в течении 2 сут. после нее. Повторная эндоскопия проводится через 3-7 дней. Препараты из группы Н2-блокаторов предотвращают лизирование тромба, создают благоприятный фон для заживления язвы и, таким образом, уменьшают вероятность повторных кровотечений. Механизм протективного действия применяемых препаратов заключается в предотвращении "пикового" выброса соляной кислоты, что может стать разрешающим фактором в развитии эрозивно-язвенных поражений желудка, представляющих угрозу кровотечения.
В. Хирургическое лечение
Если нет повышенного риска:
а. Селективная проксимальная ваготомия + пилоропластика и прошивание кровоточащего сосуда.
б. Стволовая ваготомия + пилоропластика + прошивание кровоточащего сосуда
в. Стволовая ваготомия + Билърот-1
При повышенном риске:
а. Стволовая ваготомия + пилоропластика + прошивание кровоточащего сосуда
б. Стволовая ваготомия + Бильрот -1
1. Ушивание язвы:
Ушивание дефекта производится практически при всех видах оперативных вмешательств, если это возможно технически. Обычно используется двухрядный шов. При размозжении стенки ДПК необходимо иссечь края дефекта. Ушивание производится в поперечном направлении. Для профилактики развития несостоятельности швов проводят декомпрессию ДПК путем интубации ее просвета с помощью зонда, введенного трансназально. В качестве метода декомпрессии, а также при деформациях и стенозировании просвета кишки, возникших вследствие вшивания дефекта, предлагается наложение гастроэнтероанастомоза. Чтобы укрепить линию швов на стенке ДПК, подшивают прядь сальника, петлю тонкой кишки, лоскут брюшины, консервированную твердую мозговую оболочку или серозно-мышечный лоскут из тонкой кишки, используют защиту синтетическим материалом, шовно-клеевой метод.
2. Пилоропластика по Джадду-Танаку
Метод используют при расположении перфоративной язвы на передней стенке луковицы ДПК и угрозе развития стеноза, после простого вшивания Этапы операции:
1. Иссечение язвы передней стенки ДПК овальным разрезом
2. Вшивание образовавшейся раны двумя рядами швов в поперечном направлении
3. Проведение в подслизистой основе желудка пряди большого сальника на сосудистой ножке к месту швов слизистой оболочки. Пластические свойства большого сальника помогают надежному заживлению язвы без последующего рецидива.
3. Стволовая ваготомия
Цель: снижение выработки хлористоводородной кислоты в желудке.
Этапы операции:
Укладка больного с валиком под Тп Х - ТН XI (нижний край валика на уровне мечевидного отростка грудины. Доступ - широкая верхняя срединная лапаротомия с обходом лупка слева (разрез начинается над мечевидным отростком). Коррекция доступа, крючками Сигала. Левую долю печени мобилизуют пересечением левой треугольной и венечной связок и отводят вправо. Брюшину, покрывающую пищевод, рассекают, в поперечном направлении (обязательно введение в желудок толстого зонда). Пищевод аккуратно отделяют от ножек диафрагмы пальцем и обходят его со всех сторон. Оба блуждающих ствола по очереди захватывают пальнем и пересекают ножницами. Можно пересечь и перевязать, потому что каждый ствол тонкий, кровотечения обычно не бывает. Для облегчения манипуляций на пищеводе его берут на держалку (резиновый мочевой катетер) и потягивают в ту или иную сторону в зависимости от того, какую стенку необходимо осмотреть. Проводят питательный гемостаз (с помощью диатермокоагуляции). Завершают операцию эзофагофундорафией, дно желудка подшивают к левой стенке пищевода четырьмя-пятью узловыми швами - этим восстанавливают угол с целым профилактики недостаточности клапанной функции кардиалллю и части и рефлюкс-эзофагита.
4. Резекция желудка по Бильрот-1 Основным преимуществом данной методики резекции желудка является ее бесспорная физиологичность.
Этапы операции:
1. положение больного на спине с валиком под нижними ребрами. Доступ - верхняя срединная лапаротомия с обходом пупка слева.
2. если ДПК длинная и подвижная, можно приступать к пересечению желудка
3. если задняя стенка привратника расположена очень близко к поджелудочной железе или даже лежит забрюшинно, следует ее дополнительно мобилизовать.
4. аккуратно пересечь и перевязать между зажимами тонкими лигатурами тонкие сосудики, которые отходят от гастродуоденалъной артерии к двенадцатиперстной кишке.
5. мобилизация задней стенки ДПК
6. удаление препарата начинают с пересечение ДПК ниже привратника между двумя зажимами Пайра
7. по линии намеченной резекции желудка на малую и большую кривизну накладывают швы-держалки, при этом со стороны малой кривизны нить завязывают, а с противоположной - оставляют свободной, обе держалки берут на зажимы - москиты.
8. дистальные линии резекции накладывают на обе кривизны зажимы, растягивают желудок перпендикулярно большой кривизне накладывают малый зажим Пайра.
9. со стороны малой кривизны по линии резекции накладывают сшивающий аппарат.
10. на удаляемую часть дистальные линии резекции накладывают большой зажим Пайра, после чего скальпелем пересекают желудок по стенке сшивающего аппарата и малого зажима Пайра.
11. линию резекции протирают сухим тампоном и обрабатывают спиртовой настойкой йода.
12. сшивающий аппарат удаляют и линию скрепочного шва коагулируют.
13. скрепочный шов перитонируют серозно-мышечными швами и приступают к формированию гастродуоденоанастомоза. Расстояние между швами 0,5 см и на 1,0см от линии вскрытия просвета ДПК.
14. культю желудка подводят к ДПК и нити по очереди завязывают. Крайние нити берут на зажимы и используют как держалки, остальные срезают.
3. Клинический материал и методы исследования
3.1 Характеристика клинического материала
Представленная работа основана на анализе результатов хирургического лечения 103 больных с кровоточащей язвой луковицы двенадцатиперстной кишки, находившихся на лечении в хирургических отделениях городской клинической больницы № 1 г. Якутска и Республиканском центре экстренной медицинской помощи за период с 1999 по 2003 гг.
Среди обследованных было 89 мужчин и 14 женщины, что составило соотношение по полу 6:1.
Таблица 1. Заболеваемость язвенной болезнью желудка осложненной желудочным кровотечением в Республике Саха (Якутия) за период 1999-2003 года
| Дата | всего | % |
| 1999 | 16 | 15,5 |
| 2000 | 34 | 33,0 |
| 2001 | 20 | 19,0 |
| 2002 | 18 | 17,5 |
| 2003 | 15 | 14,6 |
| Итого: | 103 | 100% |
Таблица 2. Соотношение больных по половому признаку
| ПОЛ | АБС.ЧИСЛО | % |
| Мужской | 89 | 86,4 |
| Женский | 14 | 13,6 |
| Итого | 103 | 100 |
За 1999-2003 гг. мужской пол страдает кровоточащей язвой луковицы двенадцатиперстной кишки чаще (86,4%), чем женский пол (13,6%).
Диаграмма 1. Процентное соотношение больных по половому признаку.
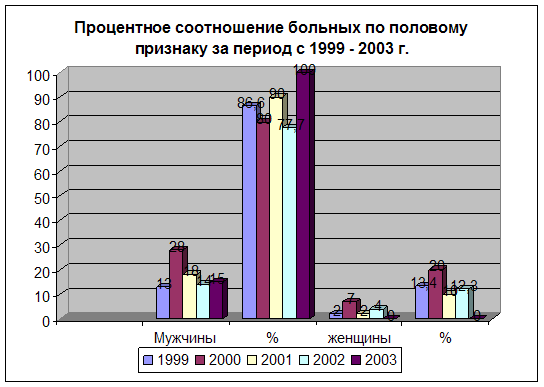
Диаграмма 2. Процентное соотношение больных по возрастному признаку.
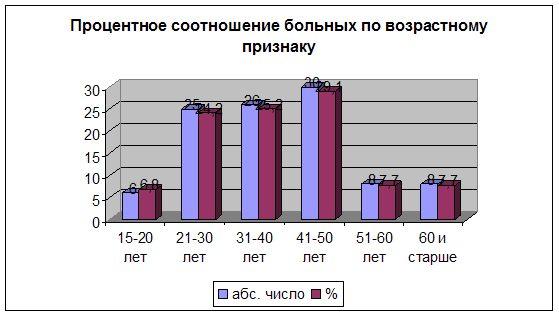
Из диаграммы - 2 видно, что в период обследования преобладали лица возрастных групп 41-50 лет (28,2%) и 31-40 лет (24,3%), при этом больных до 40 лет было 52,4%. Более половины больных до 50 лет, из них 29 человек (28,2%) до 30 лет.
Диаграмма 3. Распределение больных по национальному признаку.
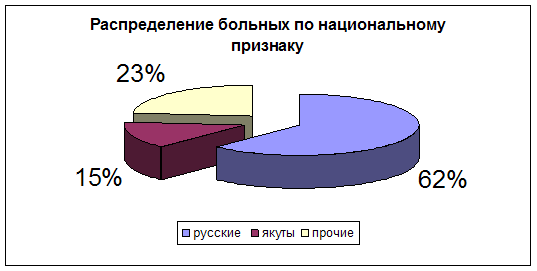
Следует отметить, что наибольший процент больных с кровоточащей язвой луковицы двенадцатиперстной кишки составило русское население - 62%, в большей части у пришлого населения. Согласно мнению исследователей, у русских чаще встречается локализация язвенного процесса в желудке и двенадцатиперстной кишки в равных соотношениях. У больных якутской национальности желудочная локализация процесса в 2 раза превышала дуоденальную.
Таблица 3 Распределение больных по трудовой деятельности.
| Виды | Абсолютное число | % |
| Тяжелый физ.труд | 41,2 | 40,0 |
| Автоводители | 20,6 | 20,0 |
| Интеллект.труд | 10,2 | 10,0 |
| Пенсионеры | 12,0 | 11,6 |
| Неработающие | 19,0 | 18,4 |
| Всего: | 103 | 100% |
Наиболее значительную часть составили представители тяжелого физического труда (40 %), автоводители (20%), представители интеллектуального труда (10%), пенсионеры (11,6%) и неработающие (18,4%).
Анализ сезонности обострений КЯлДПК в условиях Севера.
Тщательный анализ сезонности обострений язвенной болезни позволил отметить, присущую этому заболеванию в условиях Севера, значительную частоту непрерывно рецидивирующего течения. Наряду с этим выявлены периоды с максимальным риском обострений болезни. Так, наибольшее количество обострений было констатировано в марте, апреле и июне, а также после небольшого периода относительного благополучия — в августе и ноябре.
Диаграмма 3. Сезонность обострения язвенной болезни.
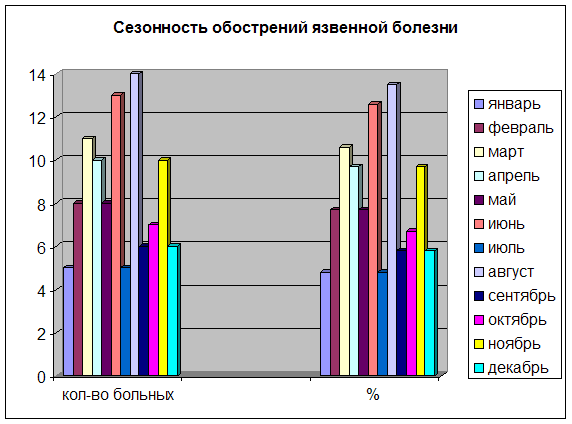
Среди факторов/провоцирующих кровотечение язвы, могут быть выделены нарушение режима питания - (29,9%), (например, систематическое употребление острой и грубой пищи, торопливая еда и еда в сухомятку), стрессовые ситуации - (25,9%),(например, психоэмоциональные перегрузки, недостаточный отдых и сон), физическое перенапряжение, курение и злоупотребление алкоголем, крепким кофе, и их сочетание (16%). Вне связи с видимыми внешними факторами рецидивы болезни имели место в 26,6% случаев.
Наследственная отягощенность была констатирована у 17,0% больных. Среди находившихся под наблюдением больных преобладали лица, имеющие (О) 1 группу крови (47,8%).
Выявлена значительная частота гастрита, сопутствующего язвенной болезни двенадцатиперстной кишки. Согласно данным эндоскопии, поверхностный гастрит был отмечен у 64,4% больных, атрофический процесс - у 30,5% больных, нормальная слизистая желудка - у 5,1% больных.
Уровень заболеваемости КЯЛДПК по различным регионам Республики Саха (Якутия) распределился следующим образом:
Таблица 4 Заболеваемость ЯБлДПК по регионам Республики Саха (Якутия).
| Улусы | Абсолютное число | % |
| Якутск | 84 | 81,5 |
| Марха | 2 | 1,94 |
| Жатай | 4 | 3,8 |
| Хатассы | 1 | 0,97 |
| У-Майский | 1 | 0,97 |
| Чурапчинский | 1 | 0,97 |
| Мирный | 1 | 0,97 |
| Табага | 2 | 1,94 |
| Кангалассы | 2 | 1,94 |
| Алдан | 1 | 0,97 |
| Хандыга | 1 | 0,97 |
| Нерюнгри | 1 | 0,97 |
| Маган | 2 | 1,94 |
Здесь приведены данные по территориям высокого риска. Самый высокий уровень заболеваемости встречается в городе Якутске - 81,5%, а в других улусах и городах встречается меньше.
Похожие работы
... массах, анемия III, данные ФГС: язва луковицы ДПК. Эррозии кардиального отдела), а также проведенной дифдиагностики ставлю окончательный диагноз: Основной: Язвенная болезнь луковицы двенадцатиперстной кишки Сопутствующий: Гастродуоденит Осложнения: Желудочно-кишечное кровотечение. Постгемморагическая анемия III Лечение: Лечение: Режим: Полупостельный. Медикаментозное лечение: ...
... кишки от 4.03.1999. Заключение: Обнаружены множественные язвенные ниши с неровными краями, рубцовая деформация луковицы двенадцатиперстной кишки) можно поставить диагноз: Язвенная болезнь 12-перстной кишки, стадия обострения. Множественные язвы 12-перстной кишки, осложненные пенетрацией в головку поджелудочной железы. Язвенную болезнь 12-перстной кишки необходимо дифференцировать от: - рака ...
... через 2,5 месяца. При тяжелом течении обострения возникают 3-4 раза в год, боли прекращаются спустя 10-14 дней от начала терапии, возможно присоединение осложнений. Диагностика язвенной болезни основывается как на данных объективного исследования и анамнеза, так и на данных лабораторных и инструментальных методов исследования. Прощупывание и простукивание выявляют болезненность в верхней части ...
... и рвоты было у 38% больных детей. Имелись особенности кровотечений. Чаще дети поступали в клинику в связи с впервые возникшем ЖКК: однократное кровотечение было у 63% детей с язвенной болезнью двенадцатиперстной кишки, многократное или рецидивное (от 2 до 5 и более раз) - у 37%. Почти у каждого пятого ребенка кровотечение явилось дебютом заболевания, о котором ранее не подозревали больные и их ...
0 комментариев