Навигация
Острый лейкоз (Leucosis acuta)
РЕФЕРАТ
НА ТЕМУ: ОСТРЫЙ ЛЕЙКОЗ (Leucosis acuta)
2009
ОСТРЫЙ ЛЕЙКОЗ (Leucosis acuta)
Клиника острого лейкоза отличается большим разнообразием и во многом зависит от стадии развития процесса. Начало острого лейкоза не имеет определенной клинической картины. Явные признаки заболевания появляются при значительном распространении опухолевых (лейкозных) клеток в костном мозге, печени, селезенке, лимфатических узлах и других органах и тканях, обусловливающем нарушение их функции. Тотальное замещение костного мозга лейкозными клетками приводит к резкому угнетению (остановке) нормального гемопоэза. Определенную роль при этом играет тормозящее влияние бластных элементов на дифференциацию нормальных стволовых клеток.
Острый лейкоз наблюдается преимущественно в молодом возрасте, несколько чаще среди мужчин. Начало его характеризуется постепенно развивающейся общей слабостью, недомоганием, болью в костях и суставах, субфебрильной температурой. В других случаях заболевание возникает внезапно по типу острого сепсиса, проявляющегося ангиной и геморрагическим диатезом на фоне высокой температуры тела.
В дальнейшем острый лейкоз развивается бурно, с быстрым нарастанием основных симптомов — прогрессирующей анемии, развернутой картины геморрагического диатеза и язвенно-некротических явлений в полости рта и зева. Характерная для начального периода катаральная ангина очень быстро переходит в некротическую, появляется язвенный стоматит, иногда воспалительно-некротический процесс распространяется на слизистую оболочку твердого и мягкого неба, надгортанник и даже трахею. Иногда возможна зубная боль, возникающая вследствие поднадкостничной лейкемической инфильтрации.
Объективно отмечается бледность кожи и слизистых оболочек. Геморрагические проявления в большинстве случаев носят характер обширных кровоизлияний в кожу или профузных кровотечений из слизистых оболочек. В развитии геморрагического диатеза основную роль играет тромбопитопения. Имеет значение также поражение стенки сосудов, обусловленное ее лейкемической инфильтрацией, нарушение коагуляционных свойств крови в связи с дефицитом некоторых прокоагулянтов (V, VII факторов свертывания, протромбина, фибриногена) и повышением фибринолитической и антикоагулянтной активности крови.
В связи с развитием субпериостальных лейкемических инфильтратов появляется болезненность в костях при поколачивании, особенно в грудине (симптом стерналгии). В ряде случаев на коже прощупываются опухолевидные образования различной величины, плотной консистенции, красновато-коричневого или буроватого цвета, представляющие собой скопление лейкемических клеток. Возможно незначительное увеличение периферических лимфатических узлов и селезенки.
Вследствие глубоких дистрофических изменений в миокарде границы сердца расширены, тоны глухие, над верхушкой и сосудами определяется систолический шум, пульс частый, малый, артериальное давление снижено.
Часто наблюдается пневмония. Возможно появление очагов некроза или лейкемической инфильтрации в паренхиме легких. Поражение легких нередко осложняется экссудативным плевритом или накоплением транссудата в полости плевры вследствие сдавления путей оттока увеличенными лимфатическими узлами. В отдельных случаях развитие плеврита связано с лейкемической инфильтрацией плевры.
Возможны изменения функции печени, почек, желудка, кишок, половых и других органов в связи с токсическим или специфическим (лейкемическим) их поражением.
У 12—18 % взрослых больных наблюдается поражение центральной нервной системы — нейролейкоз. Последний обычно не является ранним признаком заболевания и может возникнуть как во время обострения процесса, так и в период ремиссии.
Клиническая картина нейролейкоза развивается постепенно (в отличие от бурно нарастающих проявлений кровоизлияния в мозг) и складывается из симптомов повышения внутричерепного давления и локальной симптоматики, обусловленной специфической инфильтрацией вещества головного мозга и его оболочек. При этом могут наблюдаться менингоэнцефалитический синдром, синдром локального поражения головного мозга, черепных нервов, нервных стволов и корешков.
Диагноз нейролейкоза подтверждается исследованием спинномозговой жидкости, в которой обнаруживается высокий цитоз за счет властных клеток, повышенное содержание белка, положительные пробы Панди и Нонне — Апельта.
Картина крови при остром лейкозе характеризуется следующими признаками: Π появлением в лейкограмме бластных элементов, составляющих основную массу клеток; 2) наличием лейкемического провала (hiatus leukaemicus), выражающегося б отсутствии промежуточных форм между бластными клетками и зрелыми нейтрофильными гранулоцитами; 3) отсутствием в лейкограмме эозинофильных и базофильных гранулоцитов, что при учете лейкемического провала позволяет дифференцировать острый лейкоз с хроническим миелолейкозом, которому свойственна эозинофильнобазофильная ассоциация и отсутствие лейкемического провала; 4) анемией, являющейся своего рода барометром тяжести течения лейкемического процесса, и тромбоцитопенией (часто ниже критического уровня), развитие которых связано с пролиферацией бластных клеток в костном мозге.
Количество лейкоцитов бывает повышенное, нормальное и сниженное (иногда до 1—2 Г/л); СОЭ в начале заболевания нормальная или умеренно увеличенная, в дальнейшем значительно возрастает.
В пунктате костного мозга обращает на себя внимание однотипная клеточная картина за счет бластных клеток и выраженное угнетение эритро- и тромбоиитопоэза.
Большим диагностическим подспорьем служит трепанобиопсия подвздошных костей, позволяющая выявить при остром лейкозе скопление бластов.
Клинические проявления различных форм острого лейкоза во многом одинаковы, однако имеются и некоторые отличительные черты.
Так, при остром лимфобластном лейкозе чаще, чем при других формах, наблюдается увеличение лимфатических узлов, селезенки, печени, поражение нервной системы — нейролейкоз.
При остром миеломонобластном лейкозе чаще встречаются лейкемиды (лейкемоидные инфильтраты под кожей).
При остром миелобластном лейкозе внекостномозговые проявления (увеличение лимфатических узлов, селезенки, печени, инфильтрация кожи, яичек, яичников и других органов) наблюдаются значительно реже и в более позднем периоде — при дальнейшей опухолевой прогрессии.
Миелоидные формы острого лейкоза (по сравнению с лимфобластной) протекают более тяжело. Чаще наблюдаются и более выражены геморрагические, воспалительные и язвенно-некротические проявления, интоксикация. Особенной злокачественностью отличается промиелоцитарная форма, протекающая с тяжелым токсикозом, нередко осложняющаяся симптомами диссеминированного внутрисосудистого микросвертывания с повышенным потреблением фибриногена и тромбоцитов, резкой кровоточивостью.
При остром эритромиелозе ведущими симптомами являются анемия с невысоким ретикулоцитозом и наличие в лейкограмме наряду с миелобластами эритробластов. В костном мозге наблюдается резкое увеличение числа эритроидных элементов, ядра многих из них отличаются атипичной формой.
При малопроцентной форме острого лейкоза в периферической крови и костном мозге количество властных клеток длительное время (в течение ряда месяцев и даже лет) не превышает 10—20 %.
Для дифференциации форм острого лейкоза, проводимой на гистогенетической основе, используются стабильные цитохимические признаки властных клеток, отражающие особенности внутриклеточного обмена: определение содержания липидов, гликогена и других полисахаридов (PAS-реакция), активности пероксидазы, кислой фосфатазы, неспецифической эстеразы, хлорацетатэстеразы и др. (табл. 23).
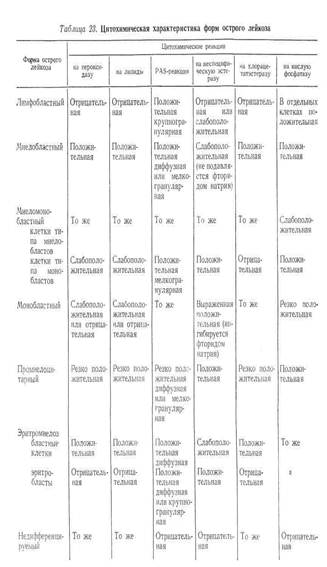
Учитывается также и морфологическая характеристика бластов. При этом следует иметь в виду, что при остром миеломонобластном лейкозе определяется два вида клеток (типа миелобластов и монобластов).
При остром промиелоцитарном лейкозе властные клетки отличаются выраженным полиморфизмом ядра и обильной крупной фиолетово-бурой зернистостью в цитоплазме, что придает им сходство с промиелопитами. Специфической для этой формы острого лейкоза является положительная реакция на выявление кислых сульфатированных мукополисахарилов (с раствором толуидинового синего).
Как видно из табл. 23, ведущими признаками, позволяющими различать две основные группы острого лейкоза — острый лимфобластный и острый миелоидный лейкоз (к которому относится острый миелобластный, миеломонобластный, монобластный, промиелоиитарный лейкоз и эритромиелоз), являются реакции на пероксидазу и липиды. При остром лимфобластном лейкозе эти реакции отрицательные, при миелоидном — положительные. При остром недифференцируемом лейкозе все вышеперечисленные стандартные цитохимические тесты отрицательные.
В течении острого лейкоза различают следующие стадии: начальную (практически недиагностируемую), первую атаку (разгар болезни), ремиссию (полную или частичную), рецидив, терминальную стадию.
Диагноз острого лейкоза ставят на основании клинической картины (кровоточивость, язвенно-некротические процессы, лихорадка), данных исследований периферической крови и костномозгового пунктата (анемия, тромбоцитопения; в гемограмме — властные клетки, лейкемический провал; в миелограмме — повышенное количество бластов, иногда тотальная бластная метаплазия; в трепанате — очаги скопления бластов). Формы острого лейкоза диагностируются с учетом цитохимических данных.
Дифференциальный диагноз острого лейкоза следует проводить с лейкемоидными реакциями, метастазами рака в костный мозг, инфекционным мононуклеозом, гипопластической анемией. Острый эритромиелоз необходимо дифференцировать с острой гемолитической анемией.
Решающее значение в дифференциальной диагностике имеет исследование костномозгового пунктата и трепаната подвздошной кости, позволяющее выявить властную метаплазию костного мозга.
При гипопластической анемии костный мозг опустошен, при гемолитической — наблюдается гиперплазия эритроидного ростка без увеличения количества властных элементов; при метастазах рака в костномозговом пунктате можно найти атипичные опухолевые клетки. Лейкемоидные реакции не сопровождаются выраженным омоложением костного мозга. Для инфекционного мононуклеоза характерно наличие в гемограмме мононуклеаров. Кроме того, клиника каждого из вышеперечисленных заболеваний отличается от клиники острого лейкоза.
Прогноз при остром лейкозе неблагоприятный. Смерть чаще всего обусловлена аутоинтоксикацией, связанной с массовой гибелью лейкоцитов и наводнением организма продуктами распада нуклеиновых соединений, что наряду с анемией и септицемией приводит к необратимым дистрофическим изменениям в различных органах и тканях. Причинами смерти являются также пневмония (возникающая нередко при специфическом лейкозном поражении легких), прогрессирующая недостаточность кровообращения, а также кровоизлияния в мозг.
Лечение. Основными принципами лечения при остром лейкозе являются раннее начало лечения, интенсивное применение цитостатических средств, направленное на полную эрадикацию (уничтожение) лейкозного клона, цикличность применения препаратов с учетом их влияния на фазы клеточного цикла и избирательного действия на различные бласты, составляющие субстрат опухоли.
Лечение при остром лейкозе должно быть комплексным, включающим наряду с цитостатическими средствами кортикостероиды, гемотрансфузии, антибиотики, дезинтоксикационные и другие симптоматические средства.
При лейкозе применяются антиметаболиты, антимитотические средства, алкилирующие соединения, противоопухолевые антибиотики, ферментные препараты и гликокортикоиды.
Антиметаболиты (антагонисты метаболитов — предшественников нуклеиновых кислот — нарушают синтез последних и жизнедеятельность клеток): меркаптопурин — пуринетол (таблетки по 50 мг, внутрь по 60— 120 мг/м2' ежедневно); тиогуанин (таблетки по 40 мг, внутрь по 60— 100 мг/м2 ежедневно); метотрексат— аметоптерин (ампулы по 5 мг, внутримышечно и внутривенно по 20 мг/м2 1 раз в 4 дня и интралюмбально по 12,5 мг/м2; в таблетках (по 2,5—5 мг) применяется редко ввиду слабой эффективности и выраженного побочного действия); цитозин — арабинозид (алексан, цитозар) (ампулы по 40, 100 и 500 мг, внутривенно и внутримышечно по 30—100 мг/м2 ежедневно).
Антимитотические средства (блокируют митоз в стадии метафазы): винкристин — онковин (ампулы по 0,5—1 мг, внутривенно по 2 мг/м2 каждые 7 дней); розевин — винбластин (ампулы по 5 мг, внутривенно по 5—10—15 мг/м2
0 комментариев