Навигация
Алкилирующие соединения (нарушают синтез нуклеиновых кислот): циклофосфан — эндоксан (ампулы по 200 мг, внутривенно или внутримышечно по 250 мг/м2 через день), фопурин (ампулы по 40 мг, внутривенно или внутримышечно по 60—80 мг/м2 ежедневно).
Противоопухолевые антибиотики (подавляют синтез ДНК и РНК): рубомицина гидрохлорид — рубидомицин, дауномицин, даунорубицин (ампулы по 20—40 мг, внутривенно по 40—60 мг/м2 ежедневно в течение 5 дней); карминомицин (ампулы по 5 мг, внутривенно по 7 мг/м2 ежедневно в течение 5 дней); адриамицин (ампулы по 5 мг, внутривенно по 20—30 мг/м2 в течение 3—5 дней).
Из ферментных препаратов применяют L-аспарагиназу (краснитин), которая разлагает аспарагин, лишая лейкозные клетки незаменимой аминокислоты, что ведет к их гибели (ампулы по 10 000 ME, внутривенно по 200—300 МЕ/кг ежедневно в течение 28—30 дней).
Следует отметить избирательность действия препаратов на лейкозные клетки: L-асиарагиназа более эффективна при остром лимфобластном лейкозе, рубомицин, цитозин — арабинозид — при остром миелоидном лейкозе.
Что касается влияния препаратов на (разы клеточного цикла, то большинство из них действует на делящиеся клетки и не влияет на элементы, находящиеся в фазе митотического покоя.
Митотический цикл состоит из четырех фаз: пресинтетической (Gi), синтеза ДНК (S), премитотической (G2) и митоза (М). После окончания митоза часть клеток сразу входит в клеточный цикл, а другая остается в состоянии покоя (Go). Общая продолжительность митотического цикла лейкозных бластов в среднем равна около 80 ч. Действие цитостатических препаратов на лейкозные клетки в различных фазах митотического цикла представлено на рис. 57.
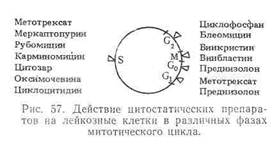
На основании данных клеточной кинетики с учетом действия цитостатических средств на различные фазы митотического цикла разработаны рациональные схемы лечения больных острым лейкозом, включающие комплекс цитостатических препаратов, и установлена цикличность их применения с промежутками между курсами 10—11 дней. Продолжительность перерыва обусловлена временем перехода функционально неактивной покоящейся популяции властных клеток в митотический цикл.
Наиболее распространены схемы ВАМП, ЦАМП, ЦВАМП, АВАМП, ЦОАП, ЦЛАП и др.
В схему ВАМП входят следующие препараты: винкристин (2 мг/м2 во 2-й и 10-й день); аметоптерин (20 мг/м2 в 1-, 5- и 9-й день); меркаптопурин (100 мг/м2 ежедневно); преднизолон (40 мг/м2 ежедневно). Схема ЦАМП включает те же препараты, что и схема ВАМП, только винкристин заменен циклофосфаном (100 мг/м2 ежедневно). Схему ЦВАМП составляют все препараты, входящие в схему ВАМП, с добавлением циклофосфана (200 мг/м2 через день). Комплекс АВАМП состоит из препаратов схемы ВАМП плюс цитозин — арабинозид (50 мг/м2 в 1-й и 8-й день). Продолжительность указанных курсов лечения — 10 дней.
Схема ЦОАП: циклофосфан (40 мг/м2 каждые 8 ч); онковин (2 мг в 1-й день); цитозин—арабинозид (40 мг/м2 каждые 8 ч); преднизолон (200 мг внутрь ежедневно). Курс лечения— 4 дня. Схема ЦЛАП: циклофосфан (200 мг/м2 через день); L-acпарагиназа (8000 МЕ/м2 ежедневно); преднизолон— (40 мг/м2 ежедневно). Курс лечения — 10—14 дней.
Указанные схемы можно применять при всех формах острого лейкоза. Однако при остром лимфобластном лейкозе наиболее эффективны схемы ВАМП, ЦВАМП, ЦАМП, ЦЛАП; при остром миелоидном — АВАМП и другие схемы, содержащие в своем составе цитозин — арабинозид, рубомицин.
Например: цитозар по 100 мг/м2 в день непрерывно 7 дней и рубомицин 45—60 мг/м2 первые три дня (схема «7+3») или те же препараты и в той же суточной дозировке, но цитозар назначается на 5 дней, а рубомицин— на первые два дня (схема «5 + 2»),
В комбинированной цитостатической терапии различают три этапа: 1) индукция ремиссии; 2) консолидация; 3) поддерживающая терапия в периоде ремиссии с курсами реиндукции.
Индукция ремиссии достигается курсовым применением цитостатических средств (ВАМП, ЦАМП, АВАМП и др.) с промежутками между курсами 10—11 дней.
При достижении полной клинико-гематологической ремиссии, подтвержденной исследованием пунктата и трепаната костного мозга, проводится ее закрепление (консолидация), заключающееся в назначении еще одного курса полихимиотерапии, вызвавшей ремиссию.
Поддерживающее лечение осуществляется постоянным применением меркаптопурина и метотрексата с периодическими курсами реиндукции, чаще всего по схеме ВАМП. Курсы реиндукционной, противорецидивной терапии проводятся на 2-, 4-, 6-, 9-, 12-м и далее на каждом 6-м месяце ремиссии.
При рецидиве заболевания вновь назначается курсовая терапия, как при первой атаке.
Лечение при нейролейкозе проводится интралюмбальными введениями метотрексата (12,5 мг/м2) или цитозара (30 мг/м2) через 1—3 дня. При недостаточной эффективности этих препаратов возможно совместное их введение. Рекомендуется также интралюмбальное введение L-ac-парагиназы. При локальных поражениях центральной нервной системы лекарственная терапия комбинируется с дистанционной гамматерапией в разовой дозе 0,5—2 Гр (Гр — грей, 1 Гр = 100 рад) с различных полей через 1—2 дня, на курс — до 24 Гр. Эффективность лечения контролируется исследованием спинномозговой жидкости. При достижении ремиссии нейролейкоза для его профилактики назначаются ежемесячные интралюмбальные введения метотрексата или других средств.
В последние годы изучаются возможности иммунологического воздействия на лейкозный процесс путем мобилизации иммунной системы больного. Различают активную иммунотерапию (введение аллогенных лейкозных клеток, применение вакцины БЦЖ); пассивную (введение АЛС, иммуноглобулинов, аутологичных лейкоцитов и плазмы, полученных у больных в период ремиссии) и адоптивную (пересадка костного мозга и лимфоидных органов).
Иммунотерапия пока не может быть применена в качестве самостоятельного средства для индукции ремиссии в связи с ее недостаточной противолейкозной активностью. Этот метод более перспективен в стадии ремиссии, когда основная масса бластных элементов уничтожена активной химиотерапией. Применение средств иммунотерапии в стадии ремиссии способствует дальнейшей эрадикации лейкозных клеток, оказавшихся устойчивыми к воздействию цитостатических препаратов, и тем самым удлиняет ремиссию.
Немаловажное значение при остром лейкозе имеет симптоматическая терапия, направленная на купирование анемии, кровоточивости и вторичной инфекции: переливания свежезаготовленной крови и ее компонентов (эритроцитной, лейко- и тромбоцитной массы); назначение кровоостанавливающих средств и препаратов, укрепляющих стенку сосудов; применение антибиотиков с учетом чувствительности микробной флоры (бензилпенициллина в больших дозах, до 10 000 000—20 000 000 ЕД в сутки; гентамицина, цефалоридина и др.) в сочетании с нистатином или леворином для предупреждения кандидамикоза; обработка полости рта и зева раствором грамицидина, облепиховым маслом, спиртовой вытяжкой прополиса и другими бактерицидными средствами; назначение иммунокорригирующих и иммуностимулирующих средств (левамизола, продигиозана, гаммаглобулина, тималина, интерферона и др.). Показана активная дезинтоксикационная терапия (гемодез, реополиглюкин, изотонический раствор натрия хлорида, 5 % раствор глюкозы и др.).
При выраженной интоксикации рекомендуется форсированный диурез, методика проведения которого заключается в чередующемся введении растворов с различными коллоидно-осмотическими свойствами для интенсификации обмена между всеми жидкостями внутренней среды организма. Вначале вводят 5 % раствор глюкозы, изотонический раствор натрия хлорида, 3 % раствор калия хлорида, через 40—50 мин — гиперонкотические(полиглюкин, 10 % раствор натрия хлорида. 10 % раствор альбумина и др.), затем — средства, стимулирующие диурез (фуросемид, эуфиллин). Хороший дезинтоксикационный эффект оказывают энтеросорбция и гемосорбция.
В период выраженной гипоплазии кроветворения, являющейся результатом активной химиотерапии и предшествующей появлению ремиссии, проводится комплекс мероприятий, описанный в разделе «Острая недостаточность костного мозга».
Таким образом, принцип непрерывной комплексной терапии позволил значительно улучшить непосредственные результаты лечения больных острым лейкозом, дал возможность увеличить среднюю продолжительность ремиссии до 6— 12 месяцев, а продолжительность жизни — до 1,5—2 и даже 5 лет Опыт показывает, что современная терапия более эффективна при лимфобластной форме лейкоза и в молодом возрасте, тогда как при остром лейкозе миелоидного происхождения и недифференцируемой форме, а также у лиц старшего возраста результаты хуже, ремиссии более редкие и менее продолжительные.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.
0 комментариев