Навигация
Стадия снижения почечного резерва. Снижение способности к максимально достигаемому уровню клубочковой фильтрации
1. Стадия снижения почечного резерва. Снижение способности к максимально достигаемому уровню клубочковой фильтрации.
2. Вторая стадия. Снижение СКФ на 75 % от нормы или клиренса креатинина 20—30 мл/мин. В этот период содержание азотистых шлаков в крови значительно увеличивается. Однако при стабилизации СКФ на уровне 25 мл/мин не всегда регистрируют признаки нарушенного гомеостаза и могут наблюдаться периоды кратковременного снижения концентрации азотистых шлаков. Нарастание тяжести ХПН (снижение СКФ до 10—15 мл/мин) сопровождается высокой азотемией, расстройством водно-электролитного баланса, нарушением концентрирования мочи, гиперволемией, гиперкальциемией, гиперфосфатемией и развитием метаболического ацидоза. Ацидоз обусловлен нарушением процессов ацидогенеза и аммониогенеза в почечных канальцах, а также задержкой в крови кислых продуктов обмена вследствие нарушения фильтрации.
3. Дальнейшее прогрессирование ХПН приводит к третьей стадии или стадии уремии, когда клиренс креатинина падает ниже 15 мл/мин, выражены высокая трудно корректируемая азотемия, расстройство функций многих органов и систем.
Задание 12Этиология и патогенез гломерулонефрита
На данный момент различают три основных клинических формы гломерулонефрита: острый, хронический и быстропрогрессирующий. Они несколько отличаются друг от друга по этиологии и патогенезу.
Острый гломерулонефрит — острое иммуновоспалительное заболевание почек с преимущественным поражением клубочкового аппарата и клинически, как правило, проявляющееся остронефритическим синдромом.
Этиология и патогенез. Наиболее частая причина — перенесённая стрептококковая инфекция (ангина, скарлатина, рожистое воспаление, пневмония). Кроме β-гемолитического стрептококка группы А (выделяют 12-й штамм этого стрептококка, называемый по его тропности к базальной мембране клубочков нефритогенным), острый гломерулонефрит может возникать и при других антигенных воздействиях (введение вакцин, сывороток, ЛС). Важным нефритогенным фактором в ряде случаев выступает охлаждение (особенно совместное воздействие холода и повышенной влажности).
Образование в крови иммунных комплексов и их осаждение на базальной мембране клубочков с повреждением последней обусловливают сложный аутоиммунный воспалительный процесс с усилением сосудистой проницаемости и другими изменениями, определяющими появление симптомов болезни.
Хронический гломерулонефрит — хроническое иммуновоспалительное поражение почек, в исходе которого, как правило, развивается ХПН. Как уже было сказано, термин «гломерулонефрит» подразумевает преимущественное вовлечение в воспалительный процесс клубочков почек, однако при нём также выявляют ту или иную степень изменения тубулоинтерстициальных структур. Если последние преобладают, говорят о тубулоинтерстициальном нефрите (остром или хроническом). В подавляющем большинстве случаев хронический гломерулонефрит имеет скрытое начало, при этом часто изменения в моче и другие клинические признаки болезни обнаруживают случайно (обследование подростков, учащихся, беременных и т.п.).
Этиология. В качестве этиологических факторов хронического гломерулонефрита прежде всего необходимо назвать инфекции (стрептококки, вирусы гепатита В и С, Эпстайна-Барр, кори, краснухи, простого герпеса, цитомегаловирус), паразитарные инвазии (шистосомоз, малярия), а также некоторые лекарственные препараты (препараты золота, пеницилламин, вакцины, сыворотки), алкоголь, органические растворители, вещества, содержащие ртуть, свинец, кадмий и другие металлы. Последние, равно как и антибиотики и ненаркотические анальгетики, вызывают прежде всего тяжёлые повреждения тубулоинтерстициального аппарата почки с развитием клинической картины хронического тубулоинтерстициального нефрита, но в некоторых случаях возможно вовлечение в процесс клубочков почек.
Патогенез. В основе патогенеза хронического гломерулонефрита лежат механизмы, во многом сходные с патогенезом острого гломерулонефрита, прежде всего иммунные. В подавляющем числе наблюдений иммунные комплексы, содержащие разные AT, АТ к ним и комплемент, образуются в крови (циркулирующие иммунные комплексы), и только у небольшой части больных хроническим гломерулонефритом иммунные комплексы формируются на месте (на базальной мембране клубочков), поскольку в этом случае, в отличие от первого варианта, происходит образование AT к самой базальной мембране капилляров клубочков. Вслед за формированием иммунных комплексов возникают известные иммуновоспалительные реакции, приводящие к ряду морфологических изменений клубочков, особенности которых позволяют выделять определённые морфологические типы хронического гломерулонефрита: мезангиальный, мембранозный, фибропластический, а также минимальные изменения клубочков.
В процессах накопления и изменения структуры внеклеточного матрикса и развития склероза клубочка первостепенное значение имеют пролиферация и активация мезангиальных клеток; в дальнейшем прогрессировании гломерулонефрита важную роль играют и неиммунные факторы.
Внутриклубочковая гипертензия и гиперфильтрация способствуют увеличению проницаемости клубочкового фильтра, что сопровождается усилением протеинурии и «токсическим действием» макромолекул плазмы крови на эпителиоциты канальца. Среди неиммунных факторов прогрессирования нефрита большое значение придают протеинурии. Подвергшиеся избыточной фильтрации белки вызывают активацию и высвобождение канальцевыми клетками вазоактивных и провоспалительных факторов, а также интерстициальную реакцию. Отмечена прямая корреляция прогрессирования гломерулонефрита с наличием тубулоинтерстициальных изменений.
Быстропрогрессирующий гломерулонефрит («злокачественный», подострый) — форма гломерулонефрита, характеризующаяся выраженными морфологическими изменениями в виде образования экстракапиллярных полулуний, грубыми повреждениями клубочков, а также канальцев и интерстиция, что обусловливает быстрое нарастание почечной недостаточности.
Этиология. Быстропрогрессирующий гломерулонефрит может развиваться в связи с инфекцией (постстрептококковый гломерулонефрит, быстропрогрессирующий гломерулонефрит при подостром инфекционном эндокардите, сепсисе, вирусных заболеваниях), ревматическими заболеваниями (СКВ, геморрагический васкулит, гранулематоз Вегенера, микроскопический полиангиит), синдромом Гудпасчера, но уточнить его этиологию удаётся не всегда.
Патогенез. Быстропрогрессирующий гломерулонефрит — классический первичный подострый гломерулонефрит с «полулуниями»; его связывают прежде всего с появлением в крови AT к базальной мембране клубочков почек, отложением их в клубочках с одновременным поражением базальной мембраны на всём её протяжении (что обнаруживают при выявлении линейного свечения при иммунофлюоресценции), пролиферацией мезангиальных клеток и другими тяжёлыми поражениями клубочка и нефрона в целом.
Синдром Гудпасчера — почечно-лёгочный синдром, проявляющийся наряду с быстропрогрессирующим гломерулонефритом лёгочными кровотечениями из-за перекрёстного реагирования AT к базальной мембране клубочка с базальными мембранами альвеол.
Кроме того, выделяют быстропрогрессирующий иммунокомплексный гломерулонефрит с выявлением гранулярного свечения иммунных депозитов при иммунофлюоресценции (постстрептококковый гломерулонефрит, гломерулонефрит при СКВ, геморрагическом васкулите, подостром инфекционном эндокардите). Различают также «малоиммунный (пауци-иммунный)» быстропрогрессирующий гломерулонефрит, при котором иммунные депозиты в клубочках не выявляют, но определяют у большинства больных с этим типом гломерулонефрита циркулирующие AT к цитоплазме нейтрофилов (АНЦА), что прежде всего характерно для поражения почек при гранулематозе Вегенера и микроскопическом полиангиите.
Задание 13Механизм снижения температуры при гипотиреозе
Гипотиреоз – клинический синдром, вызванный длительным стойким недостатком гормонов щитовидной железы в организме или снижением из биологического эффекта на тканевом уровне.
Одним из синдромов, на которые можно условно разделить гипотиреоз, является гипотермически-обменный. Он проявляется ожирением и снижением температуры тела. При гипотиреозе наблюдаются следующие нарушения обмена веществ и функций органов.
Энергетический обмен. Уменьшается интенсивность окислительных процессов, снижается основной обмен.
Белковый обмен. Снижена интенсивность синтеза белка. Свидетельством этого является снижение скорости включения метионина в белки тканей. Повышен катаболизм аминокислот, снижено содержание РНК в тканях.
Углеводный обмен. Интенсивность обмена углеводов падает, повышается содержание гликогена в печени в связи со снижением активности фосфорилазы, а в результате ослабления активности гексокина-зы уменьшается всасывание глюкозы в кишечнике. Следствием замедления окислительных процессов в тканях может быть развитие гиперкетонемии.
Обмен жиров. Снижена скорость синтеза холестерина в печени и надпочечниках, однако еще более замедляется его распад, что ведет к гиперхолестеринемии и способствует развитию атеросклероза.
После тиреоидэктомии у собак снижается возбудимость центральной нервной системы. У людей при гипотиреозах отмечаются замедление психических реакций, ослабление памяти, в тяжелых случаях — слабоумие.
Задание 14
Механизм ожирения при синдроме Иценко-Кушинга
Синдром Иценко-Кушинга (гиперкортицизм) – клинический синдром, обусловленный эндогенной гиперпродукцией или длительным экзогенным введением кортикостероидов.
При гиперкортицизме происходит нарушение всех видов обмена, в том числе, жирового. Избыточное отложение жира вызвано, во-первых, гипергликемией, которая активирует синтез триглицеридов и уменьшает катаболизм в жировой ткани и, во-вторых, уменьшением окисления жирных кислот в печени в связи с увеличением в ней гликогена, что тормозит действие СТГ, активирующее окисление жира[7].
Ожирение наблюдается у 90 % больных и является одним из ярких клинических признаков. При гиперкортицизме жир откладывается диспластично (кушингоидный тип ожирения): на животе, груди, шее, лице (лунообразное лицо багрово-красного цвета, иногда с цианотичным оттенком, «матронизм») и спины («климактерический горбик»), при этом одновременно имеется атрофия мышц рук («паучьи пальцы») и ног («скошенные ягодицы»). На тыльной стороне кисти жировая клетчатка и кожа заметно истончаются, при других формах ожирения этого не наблюдается. Даже при отсутствии ожирения (у крайне тяжелых больных) имеется перераспределение подкожной жировой клетчатки. Избирательность ожирения объясняют неодинаковой чувствительностью жировой ткани различных частей тела к глюкокортикоидам[8].
Задание 15
Патогенез вторичного альдостеронизма
Вторичный гиперальдостеронизм (ВГ) — повышение плазменного уровня альдостерона, развивающееся в результате активации ренин—ангиотензин—альдостероновой системы при различных нарушениях водно-электролитного обмена или нарушениях метаболизма альдостерона и, как правило, сочетающееся с адекватно повышенным уровнем ренина.
При вторичном гиперальдостеронизме (в отличие от первичного) сохранены нормальные регуляторные взаимодействия в системе ренин—ангиотензин—альдостерон, т.е. продукция альдостерона происходит не в автономном режиме, а в ответ на стимуляцию ангиотензином II, чему соответствует адекватно повышенный уровень ренина. Маршевая и другие пробы, используемые для исследования автономности секреции альдостерона, при вторичном гиперальдостеронизме отрицательны.
При артериальной гипертензии любого генеза, сердечной недостаточности, стенозе почечных артерий, кровопотере и т.п. снижается перфузионное давление в почке за единицу времени, что является физиологическим стимулом гиперсекреции ренина юкстагломерулярным аппаратом. Последнее сопровождается гиперсекрецией альдостерона. Аналогичный механизм лежит в основе развития вторичного гиперальдостеронизма (в ответ на гипернатрийурез) при длительной терапии мочегонными.
Клиническая картина и лечение в каждом случае определяются конкретным заболеванием. Зачастую вторичный гиперальдостеронизм затрудняет подбор гипотензивной терапии при артериальной гипертензии. Как один из вариантов вторичного гиперальдостеронизма рассматривается синдром Бартера.
Впервые синдром был описан американским эндокринологом Фредериком Ф. Бартером в 1962 г. у двух чернокожих пациентов 5 и 25 лет. После этого наблюдали большое число случаев этого заболевания у людей самого разного возраста, однако чаще это заболевание отмечается у детей и подростков (к началу 90-х годов педиатры описали около 40 случаев). Частота синдрома Бартера составляет примерно 1,2 на 1 млн человек. Чаще других заболеванию подвержены лица афрокарибской этнической группы. Мужчины и женщины болеют одинаково часто.
Патогенез. Синдром Бартера является аутосомно-рецессивно наследуемой тубулопатией, заключающейся в нарушении транспорта ионов хлора в восходящей части петли нефрона (Генле) и секреции ионов калия в дистальной части нефрона, проявляющейся тяжелой гипокалиемией и вторичным гиперальдостеронизмом. Помимо описанных нарушений, определяется гиперпродукция простагландинов. Гиперплазия юкстагломерулярного аппарата и вторичный гиперальдостеронизм развиваются компенсаторно в ответ на полиурию с массивной потерей электролитов и гиповолемию.
Список литературы
1. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. – М.: Медицина, 2000. – 630 с.
2. Марри Р., Греннер Д., Мейес П., Родуэлл В. Биохимия человека. В 2 Т. – М.: «Мир», 1993. Т. 1. 381 с.
3. Мухин Н.А., Моисеев В.С. Пропедевтика внутренних болезней. – М.: ГЭОТАР-Медиа, 2005. – 763 с.
4. Окороков А.Н. Диагностика болезней внутренних органов. В 9 т. – М.: Медицинская литература, 2005. – Т. 1. 548 с., Т. 9. 415 с.
5. Патологическая анатомия. Курс лекций / Под ред. Серова В.В. Пальцева М.А. – М.: Медицина, 1998. – 640 с.
6. Патологическая физиология. Учебник для медицинских вузов / Под ред. Адо А.Д., Адо М.А. и др. – М.: Триада-Х, 2002. – 580 с.
7. Покровский В.М., Коротько Г.Ф., Кобрин В.И. Физиология человека. В 2 т. – М.: Медицина, 1998. – Т.1. 624 с.
8. Сумин С.А. Неотложные состояния. – М.: МИА, 2005. – 751 с.
9. Харкевич Д.А. Фармакология. Учебник для вузов. – М.: ГЭОТАР-Медиа, 2003. – 724 с.
[1] Марри Р., Греннер Д., Мейес П., Родуэлл В. Биохимия человека. В 2 Т. – М.: «Мир», 1993. с. 289.
[2] Окороков А.Н. Диагностика болезней внутренних органов. Т. 9. – М.: Медицинская литература, 2005. – с. 342-343.
[3] Окороков А.Н. Диагностика болезней внутренних органов. Т. 9. – М.: Медицинская литература, 2005. – с. 365.
[4] Покровский В.М., Коротько Г.Ф., Кобрин В.И. Физиология человека. В 2 т. – М.: Медицина, 1998. – Т.1. с. 391-392.
[5] Окороков А.Н. Диагностика болезней внутренних органов. В 9 т. – М.: Медицинская литература, 2002. – Т. 1. с. 280, 283.
[6] Харкевич Д.А. Фармакология. Учебник для вузов. – М.: ГЭОТАР-Медиа, 2003. – с. 447, 551, 643.
[7] Патологическая физиология. Учебник для медицинских вузов / Под ред. Адо А.Д., Адо М.А. и др. – М.: Триада-Х, 2002. – с. 393.
[8] Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. – М.: Медицина, 2000. – с. 256.
Похожие работы
... Лейдену (Leydcn, 1880) и касается погибшей во время приступа бронхиальной астмы 40-летней женщины. Однако даже в новейших руководствах и учебниках по патологической анатомии либо вовсе не упоминается бронхиальная астма, либо ей посвящается лишь несколько строк. Тем не менее за последние десятилетия опубликованы в отечественной и зарубежной периодической литературе результаты детального ...
... агент в месте его внедрении. На МАС, как правило, накладывается ГАС, образованный развивающимися общими явлениями. Наоборот, ГАС вторично влияет на МАС с помощью нейрогуморальных механизмов (например, антивоспалительных гормонов). Шок (англ. shock – удар) – патологический процесс, возникающий при действии на организм сверхсильных патогенных раздражителей и характеризующийся фазным нарушением ...
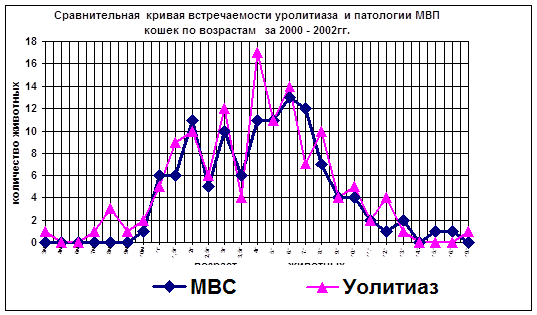
... . На Графике №2 отображена интересная особенность течения МКБ кошек и собак в 2002 году в зависимости от изменения погодных условий. Интересная особенность отмечена нами в процессе обработки статистических данных по 2002 году, которая нашла свое отображение в графике Сезонности уролитиаза кошек и собак за 2002г. На графике видно смещение пиков активности в группе кошек с марта на февраль и с ...
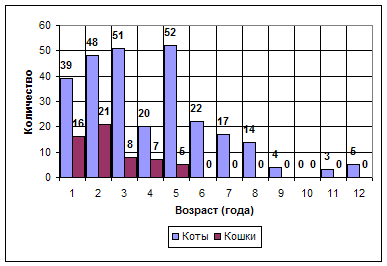
... , как тип кормления, сезонность, порода, пол, вес и возраст животного. 1. Возраст. Анализ возрастной динамики проявления уролитиаза показал, что данная патология наблюдается во всех возрастных группах (диаграмма 1). Диаграмма 1. Распределение мочекаменной болезни по возрастам Чаще всего мочекаменная болезнь регистрируется в возрасте от одного до пяти лет, что ...



0 комментариев