Навигация
Оценка социальной роли медицинского страхования в Свердловской области за период 2003–2007 гг
2. Оценка социальной роли медицинского страхования в Свердловской области за период 2003–2007 гг.
2.1 Динамика развития обязательного медицинского страхования в Свердловской области за период 2003–2007 гг.
Рассмотренная в первой главе модель обязательного медицинского страхования оказалась эффективной для решения главных задач советской медицины в первые десятилетия ее существования. Тут борьба с заразными болезнями, помощь жертвам военных действий и массовая профилактика рахита и авитаминозов. Однако впоследствии эффективность советской модели здравоохранения стала быстро падать. Сейчас бесплатная медицина осталась разве что в поликлиниках, функция которых свелась, по сути, к выдаче больничных листов.
Обеспечение конституционного права личности на охрану общественного здоровья и обеспечение доступности медицинской помощи достаточного объема и качества явилось важной задачей государства при переходе к рыночной экономике. В этих условиях внедрение системы обязательного медицинского страхования, изначально определенной как бюджетно-страховой, должно было сыграть значительную роль в предоставлении жителям России, как и Уральского Федерального округа, бесплатной медицинской помощи. Однако, вместо использования при построении системы обязательного медицинского страхования принципов истинной страховой системы, в настоящее время в основе нее лежит сложное сочетание отдельных элементов медицинского страхования и монопольного государственного здравоохранения.
Общие затраты на здравоохранение складываются из следующих компонентов: бюджет здравоохранения (федеральный и субъектов федерации); средства ОМС; средства, полученные за платные медицинские услуги; расходы населения на лекарства [без учета стоимости биологически активных добавок (БАД) и средств личной гигиены]; нелегитимные платежи населения (табл. 2.1).
Таблица 2.1. Финансирование здравоохранения Свердловской области в млн. руб.
| Статья расходов, млн. руб. | 2004 г. | 2005 г. | 2006 г. | |
| ВВП-16 750 | ВВП-18720 | ВВП-24380 | ||
| Государственные расходы | Федеральный бюджет | 46 | 72 | 128 |
| Бюджет Свердловской области | 242 | 280 | 410 | |
| ФОМС | 192 | 174 (154) | 185 | |
| Итого | 480 | 526 | 723 | |
| % ВВП | 2,9 | 2,8 | 2,9 | |
| Расходы населения | Платные медицинские услуги | 86 | 95 | 110 |
| Приобретение медикаментов | 100 | 120 | 130 | |
| Нелигитимные платежи | 4 | 5 | 5 | |
| Итого | 190 | 220 | 245 | |
| Общие расходы | 670 | 746 | 968 | |
| %ВВП | 4 | 4 | 4 | |
| Расходы на душу населения | 4700 | 5200 | 6800 | |
В этой связи наглядным результатом функционирования медицинского страхования служит демографическая и медицинская статистика. В начале ХХ столетия средняя продолжительность жизни была низкой (практически в два раза меньше, чем сегодня), трудящиеся подвергались высокому риску инфекционных и профессиональных заболеваний, ограниченным оставался доступ к медицинскому обслуживанию.
По состоянию на 1 января 2006 года в области проживает 4 479 296 человек постоянного населения. За январь – декабрь 2005 года в области было зарегистрировано 31 645 родившихся и 68 673 умерших человека. Естественная убыль составила 37 028 человек.
Против 2003 г., число родившихся увеличилось на 2 младенца (0,006%), а число умерших уменьшилось на 1 388 человек (2,0%). Естественная убыль уменьшилась на 1390 человек (3,6%).
На каждую 1000 жителей области пришлось 9,1 рождений и 19,8 смертей (в 2003 г. соответственно 8,9 и 19,8).
Относительные показатели смертности населения в январе – декабре 2004 года остались такими же, как и в 2003 году.
В целом по области уровень смертности превышает рождаемость в 2,2 раза, в том числе в городских поселениях – в 2 и в сельской местности – в 2,9 раза.
Из общего числа умерших 36 238 чел. – мужчины (52,8%) и 32 435 – женщины (47,2%).
Таблица 2.2. Основные причины смертности населения области в 2005 г.
| Наименование болезней | Структура (в %) |
| Болезни системы кровообращения | 62,2 |
| Онкологические заболевания | 11,5 |
| Неестественные причины | 10,4 |
| Неустановленные причины | 5,3 |
| Болезни органов пищеварения | 3,7 |
| Инфекционные и паразитарные болезни | 1,4 |
| Другие заболевания | 2,3 |
За январь – декабрь 2005 г. было зарегистрировано 377 случаев смерти детей первого года жизни или 12,0 на 1000 родившихся (в 2003 г. – 13,6%).
Из общего числа умерших детей 51,7% умерли от состояний, возникающих в перинатальный период; 18,8% – от врожденных аномалий; 4,5% – от гриппа, ОРЗ, пневмоний.
Уровень общей заболеваемости (болезненности) в Свердловской области, по сравнению с предыдущим годом, увеличился на 5,5% и составил 1326,3 на 1000 населения (2003 год – 1257,3 на 1000 населения). При этом рост показателя особенно выражен у взрослых, он увеличился на 6,7% и составил 1138,4 на 1000 населения (2003 год – 1066,0). В возрастной группе детей до 14 лет этот показатель увеличился на 4,6% и составил 2270,7 на 1000 соответствующего населения (2003–2169,3 на 1000 населения). В подростковой группе уровень болезненности изменился незначительно – 1747,4 на 1000 населения (2003–1713,9 на 1000).
Уровень первичной заболеваемости также увеличился на 2,8% и составил 767,7 случаев на 1000 населения (2003 – 746,9 на 1000). В возрастных группах картина следующая: у взрослых показатель первичной заболеваемости увеличился на 2,3% – 549,9 случаев на 1000 населения (2003 год – 537,3 на 1000), у детей увеличение показателя более значительное, почти 7% – 1894,3 случаев на 1000 населения (2003 год – 1770,6). У подростков, напротив, наблюдается некоторое снижение (на 2,5%) уровня первичной заболеваемости: с 1196,5 случаев до 1166,1 случаев на 1000 населения.
В структуре распространенности всех заболеваний в Свердловской области изменений практически не произошло.
Таблица 2.3. Структура распространенности заболеваний в 2005 году
| Болезни органов дыхания | 28,1% |
| Болезни системы кровообращения | 13,6% |
| Травмы и отравления | 7,3% |
| Болезни костно-мышечной системы | 7,3% |
| Болезни глаза и его придаточного аппарата | 6,6%. |
Заболеваемость с временной утратой трудоспособности в 2004 году продолжала снижаться: в случаях на 100 работающих – на 13,8% и составила 50,2 (в 2003 г. – 58,2 случаев); в днях на 100 работающих – на 11,6% и составила 667 (в 2003 г. – 754,9 дней). (Расчет показателей производился на численность населения, занятого в экономике в 2003 г.)
Вместе с тем, показатель средней продолжительности одного случая временной нетрудоспособности вырос на 0,3 дня в 2005 г. по сравнению с предыдущим годом и составил 13,3 дня (в 2003 г. – 13,0).
Ухудшение здоровья нации происходит на фоне постоянно снижающихся и исходно недостаточных государственных затрат на здравоохранение и медицинское страхование (рис. 2.1).
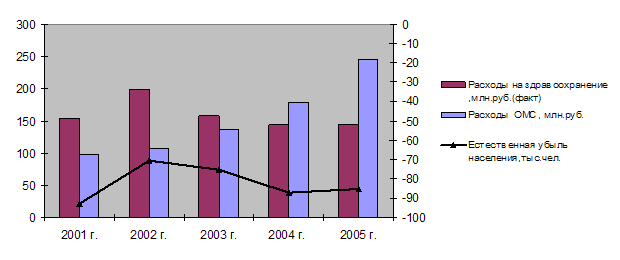
Рис. 2.1 Динамика государственного финансирования здравоохранения в реальном выражении, смертность населения Свердловской области и затраты на обязательное медицинское страхование
Доступ к медицинскому обслуживанию открыт для большинства населения и составляет предмет забот специализированных государственных и страховых организаций.
В результате произошел разрыв между декларируемыми и реальными экономическими условими получения медицинской помощи. Финансирование оказания медицинской помощи в значительной мере переносится на самих граждан и работодателей. Расходы населения на лекарственные средства и медицинские услуги устойчиво растут высокими темпами.
Таблица 2.4. Анализ динамики финансового обеспечения здравоохранения в расчете на одного жителя Свердловской области 2001–2007 гг. и качественных показателей состояния здоровья населения в 2001–2007 гг.
|
| Цепные темпы роста | Темп роста за 2001–2007 гг. | |||
| 2001 | 2003 | 2005 | 2007 | ||
| Расходы системы ОМС | 124.6 | 107,5 | 120,1 | 126,2 | 177,5 |
| Поступления из бюджетной системы РФ на финансирование здравоохранения | 121.3 | 110,2 | 93,0 | 112,5 | 146,0 |
| Всего финансовых ресурсов здравоохранения | 122,2 | 109,3 | 101,8 | 114,6 | 156,4 |
| Продолжительность жизни | 99,1 | 101,5 | - | 99,7 | 99,0 |
| Уровень заболеваемости | 103,6 | 98,6 | - | 108,2 | |
| Уровень смертности | 104,3 | 101,9 | - | 105,8 | 114,9 |
| Уровень младенческой смертности | 90,7 | 95,6 | - | 100,2 | 88,8 |
| Уровень смертности населения в трудоспособном возрасте | 108,1 | 102,3 | - | 97,1 | 122,3 |
| Общая сумма расходов на здравоохранение, к ВВП | 96,5 | 107,1 | 100,0 | 105 | 90,9 |
Из таблицы 2.4. видно, что результаты анализа эффективности здравоохранения свидетельствуют о том, что доля расходов ВВП на данную сферу снизилась за 5 лет на 9,1%. С учетом незначительного колебания этого показателя можно утверждать, что он «замер» на отметке 3%.
Однако расходы в здравоохранении на одного жителя характеризуются положительной динамикой: в среднем растут на 12% в год, в том числе за счет социального страхования – на 15%, бюджетного финансирования – на 11%. В то же время следует отметить замедление темпов роста в 2005 г., но затем их постепенное увеличение в 2007 г.
Недостаточное финансирование медицины на протяжении нескольких десятилетий не могло не отразиться на состоянии здоровья россиян. За анализируемый период продолжительность жизни снизилась на 1%. Причем российская оценка ожидаемой продолжительности жизни (65 лет) выше, чем по методике ВОЗ (1961). В стране растет заболеваемость и смертность (кроме младенческой), причем темп роста смертности трудоспособного населения опережает рост общей смертности.
Нарастание платности медицинской помощи усиливается, несмотря на рост государственного финансирования в последние годы (рис. 2.2).
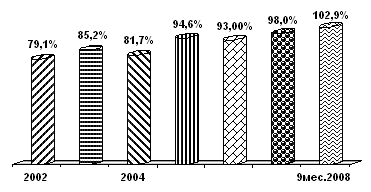
а) Динамика собираемости средств ОМС
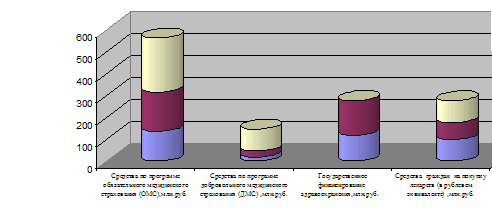
б) Динамика государственных и частных расходов на здравоохранение в Российской Федерации в 2004–2007 гг.
Рис. 2.2 Динамика собираемости средств ОМС(а) и государственных и частных расходов на здравоохранение в Российской Федерации (2004–2007 гг.) (б)
Происходит нерегулируемое замещение государственных расходов частными, снижение качества бесплатной медицинской помощи. В наибольшей мере от этого страдают малообеспеченные слои населения. Увеличивается неравенство возможностей различных социальных групп в получении качественной медицинской помощи.
Проблема усугубляется тем, что подходы к финансированию государственных гарантий оказания медицинской помощи населению не позволяют четко определить зависимость оплаты и качества помощи, которая должна бесплатно предоставляться гражданам. Ссылки на недостаточность государственного финансирования здравоохранения и на неисполнимость декларативных правил бесплатного медицинского обеспечения используются медицинскими работниками и руководителями здравоохранения в качестве оправдания снижения качества медицинских услуг и предоставление за плату услуг, которые реально должны быть оказаны для граждан бесплатно. Поэтому без конкретизации государственных гарантий медицинской помощи, разграничения медицинской помощи на бесплатные и платные медицинские услуги уже нельзя рассчитывать на то, что проблему разрыва между гарантиями и их финансовым обеспечением можно решить лишь путем увеличения размеров государственного финансирования здравоохранения.
Анализируя финансирование ТФОМСом Свердловской области «Программы государственных гарантий – 2007», следует отметить, что отличительной особенностью реализации Программы в 2007 году явилось выполнение основных мероприятий Национального проекта «Здоровье», реализация в 19 субъектах Российской Федерации пилотного проекта, направленного на повышение качества услуг в сфере здравоохранения (постановление Правительства Российской Федерации от 19 мая 2007 г. №296), осуществление обеспечения жизненно необходимыми лекарственными средствами отдельных категорий граждан, ведение медицинскими организациями раздельного учета расходов финансовых средств по источникам финансирования, видам затрат и видам медицинской помощи.
Таблица 2.5. Выполнение ТФОМСом финансирования Программы государственных гарантий (ПГГ) по оказанию гражданам Свердловской области бесплатной медицинской помощи на 2007 год
| Виды медицинской помощи | единицы измерения (число, в тыс.) | Всего | ||
| Федеральные нормативы | Расчетные нормативы на 2007 г. | Фактическое исполнение в 2007 г. | ||
| Скорая медицинская помощь | вызовов | 46849,13 | 46 900,38 | 49 153,24 |
| обслуж. лиц | 34272,27 | 34 466,21 | 50 278,76 | |
| рублей | 57848688,97 | 43 604 016,65 | 43 664 416,98 | |
| Амбулаторно-поликлиническая помощь | посещений | 132363,83 | 1 303349,93 | 1 242 922,69 |
| рублей | 205711800,61 | 190 275 650,56 | 191 171 497,18 | |
| Стационарная помощь | к/дней | 416477,45 | 416 347,94 | 414 192,20 |
| выбыв. больн. | 20511,35 | 20 568,41 | 31 548,94 | |
| рублей | 385406134,06 | 348 391 293,68 | 356 460 811,75 | |
| Медицинская помощь в дневных стационарах всех типов | пациенто-дней | 78801,82 | 76 088,42 | 68 133,34 |
| выбыв. больн. | 4485,86 | 4 295,18 | 5 937,05 | |
| рублей | 23513887,13 | 19 894 154,64 | 16 394 767,10 | |
| Санаторная помощь | к/дней | 8232,97 | 8 634,44 | 9 415,65 |
| выбыв. больн. | 187,39 | 196,10 | 264,39 | |
| рублей | 6013837,83 | 5 856 922,23 | 6 549 508,93 | |
| Прочие виды медицинской помощи и иных услуг | рублей | 121942754,65 | 106 113 212,00 | 100 358 082,43 |
| Высокотехнологичные виды медицинской помощи в федеральных медицинских организациях | рублей | 305647,50 | 604 911,58 | 481 445,29 |
| в медицинских организациях субъекта Российской Федерации | к\дней | 1285,92 | 1 142,90 | 1 100,81 |
| выбыв. больн. | 95,88 | 94,70 | 114,55 | |
| рублей | 5618648,23 | 5 566 025,74 | 6 302 243,69 | |
| Затраты на ведение дела в системе ОМС | рублей | 14254321,89 | 13147072,75 | 11 909 530,62 |
| Итого | рублей | 820615720,87 | 733453259,83 | 733 292 303,96 |
Расходы на Программу из государственных источников финансирования в 2007 году составили 897,3 млрд. руб. и возросли в текущих ценах в 3,8 раза по сравнению с 2001 годом. Программа финансировалась в отчетном году за счет бюджетов всех уровней (63,4%) и средств системы ОМС (36,6%).
Расходы системы обязательного медицинского страхования (как источника финансирования территориальных программ ОМС) возросли за семилетний период в 3,6 раза и составили в 2007 году 328,2 млрд. рублей. Наиболее существенно (в 9 раз) за период 2001–2007 гг. увеличились расходы федерального бюджета на финансирование Программы, которые составили в 2007 году 162,5 млрд. руб. (18,1% всех расходов).
Расходы федерального бюджета включали не только затраты на оказание медицинской помощи в федеральных медицинских организациях (46,7 млрд. рублей), в том числе высокотехнологичной специализированной медицинской помощи (17,3 млрд. рублей), но и расходы на профилактику, выявление и лечение ВИЧ-инфекции и гепатитов В и С (7,7 млрд. рублей), денежные выплаты медицинскому персоналу ФАПов и учреждений скорой медицинской помощи (6,7 млрд. рублей), а также средства, передаваемые ФОМС (90,7 млрд. рублей) и Фонду социального страхования Российской Федерации (10,7 млрд. рублей) на обеспечение отдельных категорий граждан жизненно необходимыми лекарственными средствами и реализацию отдельных направлений национального проекта «Здоровье».
Фонд социального страхования Российской Федерации, как распорядитель финансовых средств, в 2007 году израсходовал 8,7 млрд. рублей на оказание государственной социальной помощи отдельным категориям граждан по санаторно-курортному лечению, дополнительную оплату амбулаторно-поликлинической помощи, оказанной работающим гражданам – 1,5 млрд. рублей (средства ФОМС, переданные бюджету Фонда социального страхования Российской Федерации), дополнительные медицинские осмотры граждан, работающих в отраслях с вредными и (или) опасными производственными условиями – 2,0 млрд. рублей.
Отмечена позитивная тенденция дальнейшего сокращения объемов стационарной медицинской помощи в расчете на одного жителя с 3,002 в 2006 году до 2,911 в 2007 году. Объемы амбулаторно-поликлинической помощи в расчете на одного жителя в отчетном году увеличились с 8,527 посещения в 2006 году до 8,736 посещения в 2007 году.
Возросли объемы медицинской помощи, предоставляемой в дневных стационарах, с 0,456 в 2006 году до 0,479 в 2007 году. Объемы скорой медицинской помощи возрастали на протяжении последних четырех лет и составили в 2007 году 0,345 вызова в расчете на одного жителя (в 2006 году – 0,342).
В отличие от других видов социального страхования ОМС является всеобщим, охватывает как экономическим активное население, так и неработающее (пенсионеров, детей, учащихся, студентов, безработных) (ст. 2 Закона о медицинском страховании граждан).
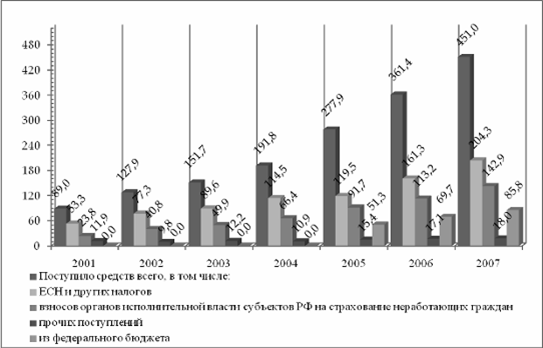
По моему мнению, медицинское страхование выступает формой страхования расходов на медицинскую помощь, то есть позволяет защищать доходы населения на случай несения повышенных социально значимых расходов. Страхование становится возможным только в том случае, если все охваченные им лица подвержены страховому риску примерно в равной степени. Поэтому в системе ОМС осуществляется покрытие только расходов, связанных с оказанием медицинской помощи, предусмотренной Программой ОМС, которая не включает лечение некоторых видов заболеваний, которые проводятся за счет средств бюджетов различных уровней. Главным изъяном является несбалансированность программ ОМС с размерами страховых платежей. Система ОМС аккумулирует лишь 41,9%(2004 год) – 45,3%(2006 год) совокупного объема государственного финансирования здравоохранения (рис. 2.3).
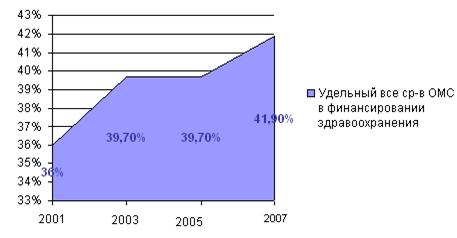
а) Удельный вес средств ОМС в финансировании здравоохранения Свердловской области в 2001–2007 гг. (в %)
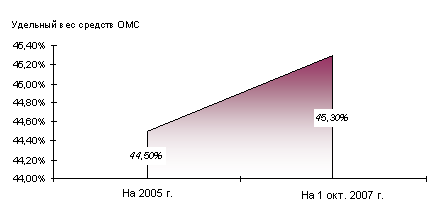
б) Удельный вес средств ОМС в финансировании здравоохранения Свердловской области в 2005–2007 гг. (в%)
Рис. 2.3 Удельный вес средств ОМС в финансировании здравоохранения Свердловской области в 2001–2007 гг. (а) (в %) и в 2005–1-м полугодии 2007 года (б)
В качестве двух основных источников финансирования ОМС были определены: страховые взносы работодателей, вносимые ими за наемных работников; за неработающее население предполагалось получить ресурсы из бюджетов (федерального и региональных), которые вдвое должны были превышать платежи работодателей.
Страховые тарифы увязывались с учетом численности и состава населения, состояния здоровья граждан и других факторов и их величина (при условии полного покрытия расходов на уровне субъектов Федерации) оценивались в диапазоне 7–18% фонда оплаты труда.
На практике страховой тариф был установлен на уровне всего 3,6% фонда оплаты труда, что по крайней мере в 2,5–3,0 раза меньше требуемой величины. Что касается уплаты страховых взносов за неработающее население на постоянной основе и в приемлемых объемах, то эта задача не решена: отсутствует ее законодательное решение, не сформированы экономические и организационные механизмы.
Это приводит к тому, что медицинское страхование внедрено в усеченном и не страховом виде, оно не дополняет государственную медицинскую помощь, а замещает ее.
Основная причина сложившегося положения дел состоит в том, что совокупные расходы на функционирование здравоохранения (государственные и страховые) крайне низки и достигают порядка 2.8 – 3.0% ВВП, тогда как по рекомендациям Всемирной организации здравоохранения (ВОЗ) и международной организации труда (МОТ) их минимально-допустимый уровень должен составлять не менее 5% ВВП.
Для России с ее территориальной спецификой рассредоточения малонаселенных пунктов и мест проживания этот минимальный порог объемов финансирования должен быть существенно выше.
Развитые страны в среднем тратят около 6–8% ВВП на медицинское обслуживание населения, что в абсолютном выражении в расчете на одного жителя равняется примерно 2,0–2,5 тысяч долларов в год, по сравнению с 100 долларами в России.
Более того, такой важный бюджетоформирующий показатель, как расчетный норматив Минздрава России по оказанию медицинской помощи населению за счет бюджетных средств, составляет всего 1544 руб. в год на душу населения, то есть всего 50 долларов.
Поскольку местные бюджеты образуются за счет налоговых поступлений, в системе ОМС осуществляется перераспределение средств между поколениями. Статистика свидетельствует о том, что в России из 127,1 млн. человек (на 01.06.2006 года 86,7% населения, охваченного ОМС), 55 млн. (37,5%) составляют работающие и 72,1 млн. (49,2%) неработающие. Удельный вес страховых платежей за неработающее население в финансовой системе ОМС – 23,4%, в то время, как доля неработающих в общей массе населения – 57%.
Такая ситуация обусловлена в том числе демографическим кризисом: старением населения, падением рождаемости и т.д. Отсюда – стремление увеличить финансовую нагрузку на работающее население. При введении ОМС в 1992 г. было определено, что для финансирования программы обязательного медицинского страхования тариф взносов должен был составить 8%, а по отдельным субъектам РФ показали, что тариф должен составлять от 7 до 18% фонда оплаты труда с учетом численности и состава населения, состояния здоровья граждан и других факторов. Установление гораздо более низкого тарифа было обусловлено тем, что общая социально-страховая нагрузка не должна, по оценкам экономистов, превышать 40% фонда оплаты труда.
При достаточно высокой страховой нагрузке (и особенно для работодателей) уровень большинства социальных выплат и, прежде всего пенсий, явно недостаточен и не увязан с объемом вносимых страховых средств. То есть отсутствует должная зависимость уровня выплачиваемых пособий от размеров взносов. Для дисциплинированных плательщиков страховых взносов с заработной платы средних и высоких размеров размер коэффициентов замещения составляет всего 10–20%, что является крайне заниженной величиной.
Во многом это объясняется тем, что за счет налогообложения фонда оплаты труда в форме единого социального налога (ЕСН) финансируются выплаты как страхового, так и нестрахового характера, что свидетельствует об отсутствии реального разделения системы социального страхования и системы социальной помощи.
Таблица 2.6. Существующая модель распределения страховых взносов по видам обязательного социального страхования (в % от фонда зарплаты)
| Вид страхования | Работодатели | Работники | Государство | Всего |
| Пенсионное страхование | 20,0 | - | - | 20,0 |
| Медицинское страхование | 2,8 | - | - | 2,8 |
Для решения проблемы страховых платежей за неработающее население начиная с 2003 года применяется новая схема, которая предполагает заключение соглашений между органами исполнительной власти субъекта РФ и Пенсионным фондом России (далее – ПФР). В соответствии с соглашениями из ПФР перечисляются дополнительные платежи за неработающих пенсионеров, которые получают трудовые пенсии по старости при условии уплаты органами исполнительной власти страховых платежей на ОМС неработающего населения в объеме не ниже платежей ПФР.
За счет дополнительных финансовых ресурсов должна оказываться адресная медицинская помощь указанным категориям пенсионеров. Если в 2003 году в бюджете ПФР на эти цели было предусмотрено 1,5 млрд. руб., то в 2004 году – уже 6,5 млрд. руб. (в расчете на одного пенсионера – 580 руб.). С 18 до 50 увеличится число регионов-участников эксперимента. Несмотря на положительную оценку его результатов в СМИ, данный эксперимент наглядно демонстрирует наличие свободных финансовых ресурсов в пенсионном страховании и их нецелевое использование, что не способствует достижению целей пенсионной реформы.
Однако, коэффициенты пенсий и пособий (соотношение пенсий к предшествующим размерам заработной плате) составляют всего 10–20%, что нельзя признать справедливым способом в организации социального медицинского страхования.
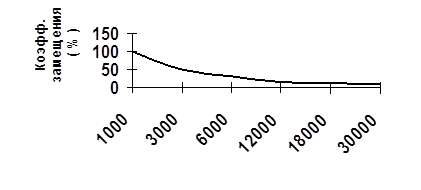
Рис. 2.4 Соотношение коэффициента замещения и размера заработной платы
Государственные и муниципальные лечебно-профилактические учреждения получают примерно от 50 до 60% средств в виде бюджетного финансирования содержания учреждения, от 30 до 50% – из системы ОМС в виде оплаты оказанной медицинской помощи и от 5 до 15% – в виде доходов от оказания платных медицинских услуг населению. Согласно федеральным рекомендациям, бюджетные и страховые средства должны использоваться для покрытия разных статей расходов. На практике же нередко отдельные статьи расходов лечебно-профилактических учреждений покрываются одновременно из двух указанных источников финансирования. Это создает у учреждений заинтересованность в затратном хозяйствовании, а не в более эффективном использовании ресурсов.
Хотя в системе ОМС был хорошо отлажен механизм сбора взносов на ОМС и оплаты медицинской помощи, оказываемой населению, хотя врачи прикладывали и прикладывают большие усилия, показатели здоровья россиян оставляют желать лучшего. Почему? Потому что система здравоохранения лишь на 10–12% может оказать влияние на состояние здоровья населения, а остальные 90% обусловлены другими факторами: социально-экономическими, биологическими, климатическими и другими. Но в самой системе медицинского страхования до настоящего времени отсутствуют два важнейших звена: профилактика заболеваний и реабилитация после перенесенного заболевания. Если реабилитация после инсульта или инфаркта проводится, то почему бы не реабилитировать людей, перенесших пневмонию или тяжелые эмоциональные потрясения.
В 2007 году в Территориальном фонде обязательного медицинского страхования страховых медицинских организациях Свердловской области зарегистрировано 775 обращений, что на 251 или 24% меньше, чем в 2006 г. Из них, в ТФОМС поступило 512 (в 2006 г. – 214 или 21%), в СМО поступило 263 или 34% всех обращений (в 2006 г. – 812 или 79%).
Таблица 2.7. Динамика обращений в ТФОМС Свердловской области по вопросам ОМС
| Форма обращения | Поступило обращений | |||||
| Всего в % | В том числе в ТФ ОМС | в СМО | ||||
| 2006 | 2007 | 2006 | 2007 | 2006 | 2007 | |
| Все виды | 100 | 100 | 21 | 66 | 79 | 34 |
| Письменные | 5,8 | 10,1 | 4,2 | 1,9 | 6,3 | 25,8 |
| Устные | 94,2 | 89,9 | 95,8 | 98,1 | 93,7 | 74,2 |
Территориальным фондом ОМС и страховыми медицинскими организациями на письменные и устные обращения граждан по вопросам обязательного медицинского страхования было дано 325 консультаций, что в структуре обращений составляет 42%. Обоснованными признано 352 обращения или 45,4% от общего количества обращений.

Рис. 2.5 Динамика обращений в ТФОМС в 2007 году
В ТФОМС обращаются так же и в случае нарушений работы медицинских учреждений различного профиля (рис. 2.6).
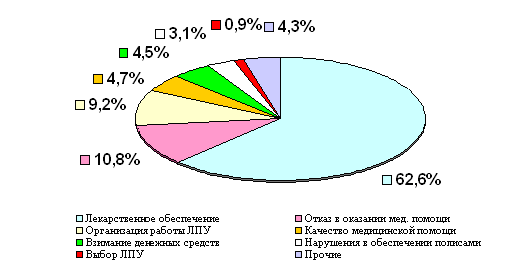
Рис. 2.6 Структура обращений по нарушениям медицинского обслуживания населения в 2007 году (%)
Здравоохранение – достаточно затратная сфера. Дешевле заниматься профилактикой, не допускать болезни, а также проводить реабилитацию, отодвигая тем самым формирование хронических процессов или устойчивой утраты трудоспособности (инвалидности).
Кроме того, органы управления здравоохранением практически подчинили себе все правовые рычаги управления медицинскими учреждениями – лицензирование и аккредитацию ЛПУ и предприятий обслуживания медтехники, аттестацию персонала, подготовку и переподготовку кадров.
Таким образом, система ОМС практически сливается с производителем медицинской помощи, тем самым, лишаясь возможности защищать права застрахованных, экономическими методами.
Переход к страхованию здоровья потребует перераспределения финансовых потоков. Если сегодня на медицинскую профилактику расходуется всего 6–7% средств ОМС, на реабилитацию – 0%, а на лечение больных людей направляется 94%(!) средств ОМС, то при страховании здоровья (согласно мировой практике) на лечение заболеваний необходимо будет направлять только 50% средств, но при этом на профилактику потребуется 30% финансовых ресурсов, а на реабилитацию – 20% средств.
Требуется ли при таком подходе участие страховых компаний? При проведении профилактики заболеваний и реабилитации пациентов после перенесенных недугов можно обойтись и без страховых компаний. Когда же речь идет о лечении пациентов, присутствие страховых компаний желательно, потому что здесь они выполняют роль арбитра, защищающего права граждан на бесплатную медицинскую помощь. Страховщик проводит экспертизу качества предоставляемой медицинской помощи, проверяет – в достаточном ли объеме проведена диагностика, и, если права граждан нарушаются, страховщик вправе рублем наказать проштрафившееся лечебное учреждение.
Для перехода от медицинского страхования к страхованию здоровья, кроме перераспределения финансовых потоков необходимо, во-первых, принятие решения на государственном уровне, во-вторых, введение дифференциации страховых взносов.
Дифференциация страховых взносов означает, что чем ниже показатель заболеваемости в трудовом коллективе, тем меньше размер страхового взноса платит предприятие, а оставшиеся средства от базового тарифа остаются в распоряжении работодателя и направляются на оздоровление трудового коллектива), в-третьих, экономическое стимулирование работодателей и застрахованных граждан. Всем известна аксиома: если каждому человеку будет выгодно вести здоровый образ жизни, население в целом будет осуществлять индивидуальные меры профилактики для того, чтобы меньше болеть. Тем самым удастся достичь одной из главных целей страхования здоровья – снижения заболеваемости и укрепления здоровья застрахованных.
Похожие работы
... и диссертации 50. Закиров, P. P. МВД как участник страховых правоотношений (гражданско-правовой аспект) : дис. ... канд. юрид. наук / P. P. Закиров. - СПб., 2004. 51. Логвина, Н. В. Правовое регулирование страхования в Российской Федерации : дис. ... канд. юрид. наук / Н. В. Логвина. - М., 1998. 52. Шакиров, Т. С. Страхование и проблемы его осуществления в системе МВД России : дис. ... канд ...
... , как способ реформирования отечественного здравоохранения в целом, имеет в России крайне ограниченную социальную базу. В течение десяти лет обязательное медицинское страхование в субъектах Российской Федерации развивалось и функционировало в виде нескольких моделей, обусловленных различной инфраструктурой страховщиков, что приводило к абсолютно различным механизмам финансирования медицинской ...
... и детей, оставшихся без попечения родителей 290 600,0 Средства федерального бюджета, передаваемые бюджету Федерального фонда обязательного медицинского страхования на проведение пилотного проекта в субъектах Российской Федерации, направленного на повышение качества услуг в сфере здравоохранения 4 000 000,0 Средства федерального бюджета, передаваемые бюджету Федерального фонда ...
... Таким образом, страховую медицину искусственно держат на голодном пайке, существенно сокращая возможности улучшения качества медицинского обслуживания. медицинский страхование добровольный обязательный Глава 2. Добровольное медицинское страхование в России 2.1 Правовые и организационные особенности ДМС В отличие от обязательного, добровольное медицинское страхование основано на принципе ...




0 комментариев