Навигация
Заболевания периферической нервной системы
Кафедра неврологии педиатрического факультета
Методическая разработка для преподавателя практического занятия на тему: «Заболевание периферической нервной системы.»
Цель занятия: изучить этиологию, вопросы патогенеза и классификацию заболеваний периферической нервной системы.
Освоить: клинику, диагностику, принципы лечения заболеваний периферической нервной системы.
Ознакомиться с дополнительными методами исследования заболеваний периферической нервной системы.
Содержание задания:Введение
Общие представления о периферической нервной системе в норме и патологии.
Топическая диагностика поражения периферической нервной системы.
ЭМГ- диагностика поражений периферической нервной системы.
Классификация заболеваний периферической нервной системы.
Клиническая картина и диагностика.
Множественное поражение корешков и нервов (полирадикулиты, полирадикулопатии, полиневриты, полиневропатии).
Монорадикулиты, монорадикулопатии. Мононевриты, мононевропатии.
3. Поражение черепных нервов.
Радикуло-ганглиониты.
Травматические поражения периферических нервов.
Лечение заболеваний периферической нервной системы.
Вертеброгенные заболевания периферической нервной системы
Анатомия и функция позвоночно-двигательного сегмента в норме.
Этиология.
Дистрофические поражения и изменения позвоночника.
Основные патогенетические варианты вертеброгенных синдромов.
Основные вертеброгенные синдромы.
Клинико-рентгенологические параллели.
Остеохондроз позвоночника у детей.
Лечение неврологических синдромов осложненного остеохондроза позвоночника.
Вопросы для контроля.
Список литературы.
Одной из важнейших проблем клинической неврологии являются заболевания периферической нервной системы. Они составляют почти половину неврологической заболеваемости взрослых. До недавнего времени существовало устойчивое представление о невритах и полиневритах. За последнее десятилетие сделан серьезный вклад в изучение этиологии и патогенеза заболеваний периферической нервной системы. Следует отметить успешную борьбу с инфекциями (сифилис, туберкулез, малярия, полиомиелит, дифтерия и др.). Открыты и успешно изучаются системные соединительно-тканные заболевания, есть определенные достижения в исследовании генетических болезней активно ведется анализ общих метаболических нарушений, оказывающих влияние на нервную систему. Установлено вертеброгенное происхождение абсолютного большинства заболеваний периферической нервной системы. Бурно развивается учение о туннельных синдромах. Все это предопределило существенное снижение роли инфекций при поражении периферической нервной системы. Получили распространение термины невропатии, радикулопатии, полиневропатии, под которыми понимаются поражение периферической нервной системы преимущественно инфекционной этиологии. Характеризующие уровень поражения и подчеркивающие многофакторность этиологических причин. Это позволило принципиально по новому поставить вопросы, связанные с лечением указанных заболеваний.
Общее представление о периферической нервной системе в норме и патологии.
К периферической нервной системе относится задние и передние корешки спинного мозга, межпозвоночные спинальные ганглии, спинномозговые нервы, их сплетения, периферические нервы, а также корешки и ганглии черепных нервов и черепные нервы.
Формирование периферического нерва происходит следующим образом. Задние и передние корешки, сближаясь, образуют до межпозвоночного ганглия так называемый корешковый нерв, после ганглия, который расположен в межпозвонковом отверстии, следует спинальный нерв. Выходя из межпозвоночного отверстия спинальные нервы делятся на задние ветви, иннервирующие мышцы и кожу задней поверхности спины и шеи, и передние более мощные иннервирующие мышцы и кожу вентральных отделов туловища и конечностей. Передние ветви грудных сегментов образуют межреберные мышцы; ветви шейных поясничных и крестцовых сегментов вступают в определенные соединения, образуя пучки сплетений: шейного, плечевого, поясничного, крестцового. От пучков сплетений отходят периферические нервные стволы или периферические нервы.
Периферические нервы являются в большинстве своем смешанными и состоят из двигательных волокон передних корешков (аксонов клеток передних рогов), чувствительных волокон (дендритов клеток межпозвонковых узлов) и вазомоторно-секреторно-трофических волокон (симпатических и парасимпатических) от соответствующих клеток серого вещества боковых рогов спинного мозга и ганглиев симпатического пограничного ствола.
Нервное волокно, входящее в состав периферического нерва, состоит из осевого цилиндра, расположенного в центре волокна, миелиновой или мякотной оболочки, одевающей осевой цилиндр и швановской оболочки.
Миелиновая оболочка нервного волокна местами прерывается, образуя так называемые перехваты Ранье. В области перехватов осевой цилиндр прилежит непосредственно к швановской оболочке. Миелиновая оболочка обеспечивает роль электрического изолятора, предполагается ее участие в процессах обмена осевого цилиндра. Швановские клетки имеют общее происхождение с нервными элементами. Они сопровождают осевой цилиндр периферического нервного волокна подобно тому, как глиозные элементы сопровождают осевые цилиндры в центральной нервной системе, поэтому швановские клетки иногда называют периферической глией.
Соединительная ткань в периферических нервах представлена оболочками, одевающими нервный ствол (эпиневрий), отдельные его пучки (периневрий) и нервные волокна (эндоневрий). В оболочках проходят сосуды, питающие нерв.
ПАТОМОРФОЛОГИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВВыделяют следующие варианты патологических процессов в периферических нервах.
Валлеровское перерождение (реакция на пересечение нерва)
Атрофия и дегенерация аксона (аксонопатия)
Сегментарная демиелинизация (миелинопатия)
Развитие валлеровского перерождения происходит в результате предшествующего механического повреждения периферического нерва. Дистально от места повреждения происходит дегенерация аксонов и миелиновых оболочек. Это нисходящее, или вторичное валлеровское перерождение развивается по определенным закономерностям.
Уже через 24 часа после перерезки периферического нерва в дистальных отрезках волокон намечаются дегенеративные изменения осевого цилиндра и мякотной оболочки, которые неуклонно нарастают, ведя к некрозу волокна. Швановские клетки претерпевают в начальных стадиях процесса прогрессивные изменения: протоплазма их разрастается, ядро клетки увеличивается, содержит хорошо окрашенные частицы хроматина и несколько крупных ядрышек. С 4-5 дня начинается кариокинетическое деление швановских клеток. Они играют роль фагоцитов, поглощающих продукты распада миелиновой оболочки и осевого цилиндра. Все погибшие составные части нервного волокна фагоцитируются и выводятся по направлению к сосудам, так что на месте волокна остаются пустые швановские футляры, в которые прорастают регенерирующие осевые цилиндры. Регенерация нерва совершается за счет роста центральных отрезков волокон, сохранивших свою связь с нервными клетками. В первые дни скорость роста в дистальном направлении составляет 3-4 мм/день, в дальнейшем темпы роста замедляются.
Процесс валлеровского перерождения характеризуется двумя основными чертами: 1) при нем с самого начала страдает не только миелин, но и осевой цилиндр; 2) процесс этот необратимый, неуклонно ведущий к некрозу всего участка волокна от места перерезки до периферического концевого аппарата (синапса) включительно.
Хотя валлеровское перерождение обычно является результатом непосредственной травмы ствола нерва, существуют и другие причины. К наиболее частым следует отнести ишемию ствола нерва, которая способна вызвать фокальное повреждение аксона и дистальное валлеровское перерождение.
В основе аксональной дегенерации (аксонопатии) лежат метаболические нарушения в нейронах, приводящие к дистальному распаду аксонов. Развитие аксонной дегенерации наблюдается при метаболических заболеваниях и действии экзо- и эндогенных токсинов.
Клинически это находит выражение в дистальной симметричной полиневропатии с вялым парезом, полиневритическим типом нарушение чувствительности.
Сегментарная демиелинизация (миелинопатия) означает повреждение миелиновых оболочек при сохранности аксонов. Наиболее существенным функциональным проявлением демиелинизации является блокада проводимости. Функциональная недостаточность в блокированном аксоне проявляется также, как и при пересечении аксона. Не смотря на то, что пересечение нерва и блокада проводимости при демиелинезации обнаруживают сходство по остроте развития двигательных и чувствительных расстройств, между ними имеются различия. Так при демиелинезирующих невропатиях блокада проводимости часто бывает преходящей и ремиелинезация может протекать быстро в течении нескольких дней или недель, нередко заканчиваясь выздоровлением. Таким образом, при этом процессе прогноз благоприятнее и восстановление идет быстрее, нежели течение восстановления при Валлеровском перерождении.
III. ТОПИЧЕСКАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ. ЭЛЕКТРОФИЗИОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ.
Поражение спинномозговых корешков (корешковый синдром)Поражение передних корешков вызывает периферический паралич мышц, иннервируемых этими корешками.
Поражение задних корешков обуславливает расстройства чувствительности. В участках кожи, иннервируемыми пораженными корешками, появляются разнообразные парестезии, боли, гиперестезии и анестезии в зависимости от характера процесса. Боли могут возникать приступообразно или быть постоянными, могут иррадиировать в ноги или руки при соответствующей локализации основного процесса.
Корешковые гиперестезии, гипестезии и анестезии имеют форму полос – продольных на конечностях и циркулярных на туловище. Поражение задних корешков может вызвать понижение или исчезновение некоторых рефлексов вследствие выпадения функции нервных аппаратов, осуществляющих рефлекс.
В клинической практике часто встречается одновременное поражение передних и задних спинномозговых корешков на определенном уровне.
Поражение нервного сплетения.
Поражение нервного сплетения вызывает двигательные, чувствительные и вегетативные расстройства, поскольку стволы сплетения содержат двигательные, чувствительные и вегетативные нервные волокна. Характерным является периферический паралич (парез) одной конечности сочетающейся с болями и другими нарушениями чувствительности. В клинике нередко встречаются частичные поражения сплетения, вызывающие двигательные и чувствительные расстройства напоминающие корешковые.
Поражение периферического нерва (мононевритический синдром).
Поражение периферического нерва вызывает только двигательные расстройства, если это моторный нерв, только чувствительные расстройства, если пострадал какой-либо кожный нерв, а чаще – двигательные, чувствительные и вегетативные расстройства, поскольку большинство нервов являются смешанными. Наступает периферический паралич мышц, иннервируемых пораженным нервом. В соответствующих мышцах развивается атрофия, наступает реакция перерождения мышечного волокна, исчезают рефлексы, осуществление которых связанно с пораженным нервом. Анестезия отмечается в автономной зоне пораженного нерва, гипестезия – в смежной зоне. Обычно наблюдаются боли по ходу ствола нерва и болезненность при его пальпации.
Множественные поражения периферических нервов
(полиневритический синдром).
Множественное симметричное поражение периферических нервов, в независимости от этиологии клинически проявляются рядом стандартных симптомов – так называемым полиневритическим синдромом.
В типичных случаях полиневритический синдром проявляется наличием у больного периферического паралича верхних и нижних конечностей (тетрапаралича или тетрапареза), сочетающегося с болями в конечностях, гипестезия по периферическому полиневритическому типу, болезненности нервных стволов и мышц при надавливании на них, повышенной потливостью кистей и стоп, нарушением трофики кожи и ногтей. Нервы туловища при этом обычно не страдают. Деятельность тазовых органов в большинстве случаев не расстраивается. Черепные нервы вовлекаются редко, наиболее характерное их поражение при дифтеритном полиневрите и полиневрите Гейна-Барре.
ЭМГ – диагностика поражений периферической нервной системы.
Наиболее информативным методом диагностики заболеваний периферической нервной системы является электромиография. Это метод графической и акустической регистрации потенциалов действия двигательных единиц (ПДДЕ).
Двигательная единица (ДЕ) – это функциональная единица нейромоторного аппарата, представляющая собой группу мышечных волокон, иннервируемых одним мотонейроном. В состав ДЕ входит один мотонейрон, аксон, синапсы и N-ое количество мышечных волокон.
Принципиальная схема строения отдельной моторной единицы.
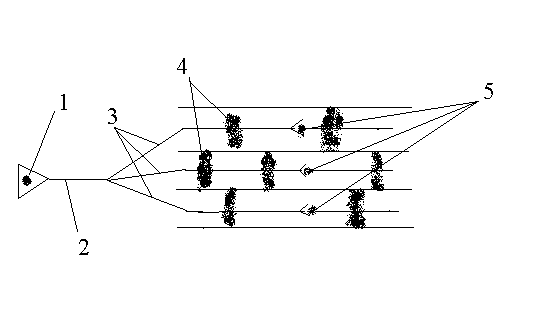
спинальный моторный неврон
аксон
ветви аксона
мышечные волокна
синапсы
ЭМГ – исследование проводится, либо с помощью поверхностных электродов, прикрепляемых к поверхности кожи над исследуемой мышцей, либо игольчатыми электродами, которые вводят в брюшко мышцы. Кроме этого выделяют стимуляционную ЭМГ, дающую информацию об активности мышцы в ответ на раздражение нерва электрическим током. Стимуляционная ЭМГ (электронейрономиография) дает возможность определить скорость проведения нервного импульса по двигательным и чувствительным волокнам, тем самым позволяя определить скорость проведения нервного импульса по двигательным и чувствительным волокнам, уровень поражения периферического двигательного нейрона.
Синдром нейропатии, диагностируемый с помощью ЭМГ, складывается из поражения аксона, дистальных терминалей и вторичного страдания мышцы.
Игольчатая ЭМГ дает значительно больше информации при синдроме нейропатии, чем глобальная миография. С помощью электрода введенного в двигательную точку мышцы удается зарегистрировать потенциалы фибриляций (ПФ) на самых ранних стадиях денервации. ПФ – это единичное сокращение мышечного волокна, возникающее в следствии изменения мембранного потенциала клетки и регистрируемое в покое при потере мышцей иннервационного контроля.
Спонтанные потенциалы целой двигательной единицы в условиях покоя мышцы называют фасцикуляциями. Генез формирования потенциалов фасцикуляций связан с транснейрональной дегенерацией спинного мозга.
Следующий этап – это исследование в условиях слабого произвольного мышечного сокращения в изометрическом режиме. На этой стадии оценивается длительность ПДЕ, стадия денервационного – реннервационного процесса /Гехт Б.М. и др., 1980/, которая помогает дифференцировать мио- и невропатию.
Скорость распространения возбуждения (СРВ) по нервам отражает состояние только быстро проводящих волокон. Для определения СРВ вначале измеряется время наступления М-ответа (суммарное сокращение мышечных волокон в ответ на раздражение электрическим током) при стимуляции двигательного нерва возле самой мышцы и на некотором расстоянии в проксимальной точке. Из разницы латентного времени и расстояния между двумя точками стимуляции вычисляется скорость проведения. Для большинства нервов СРВ в норме составляет 45-60 м/сек. При аксонных дегенерациях скорость проведения снижается незначительно хотя амплитуда М-ответа прогрессивно уменьшается по мере того, как одно за другим полностью поражаются волокна. При демиелинезирующей невропатии СРВ снижается в гораздо большей степени – до 60% и более от нормы. С электрофизиологической точки зрения демиелинизация характеризуется некоторыми особенностями. Они включают в себя замедление H- и F- ответов (потенциалов действия направляющихся к спинному мозгу и возвращающихся назад к мышце) и блокаду проводимости. Блокада проводимости определяется по внезапному резкому падению амплитуды М-ответа при стимуляции нерва в точках, проксимальных от регистрирующего электрода. Для оценки функционального состояния корешков спинного мозга на шейном и поясничном уровне используют показатель скорости распространения F- волны (на проксимальном участке корешка).
КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЙ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ.Существует несколько принципов классификации заболеваний периферической нервной системы: а) по топографо-анатомическому принципу; б) по этиологии; в) по патогенезу; г) по патогенезу и патоморфологии; д) по течению.
По топографо-анатомическому принципу различают:
радикулиты (воспаление корешков);
фуникулиты (воспаление канатиков);
плекситы (воспаление сплетений);
мононевриты (воспаление периферических нервов);
полиневриты (множественное воспаление периферических нервов);
мультиневриты или множественные мононевриты при которых поражаются несколько периферических нервов, часто асимметрично.
По этиологии заболевания периферической нервной системы разделяются на :
Инфекционные:
вирусные (полиневрит Гийена-Барре, при вирусных заболеваниях, гриппе, ангине, инфекционном мононуклеоз и др.);
микробные (при скарлатине, бруцеллезе, сифилисе, лептоспирозе и др.).
Инфекционно-аллергические (при детских экзантемных инфекциях: корь, краснуха и др.)
Токсические
при хронических интоксикациях (алкоголизм, свинец и др.);
при токсикоинфекциях (ботулизм, дифтерия);
бластоматозный (при раке легких, желудка и др.).
Аллергические (вакцинальные, сывороточные и др.).
Дисметаболические: при дефиците витаминов, при эндокринных заболеваниях (сахарный диабет) и др.
Дисциркуляторные: при узелковом периартериите, ревматических и других васкулитах.
Идиопатические и наследственные (невральная амиотрофия Шарко-Мари и др.).
Травматические поражения периферической нервной системы.
Компрессионно-ишемические поражения отдельных периферических нервов (синдром запястного канала, синдром тарзального канала и др.).
Вертеброгенные поражения.
О принципах классификации вертеброгенных заболеваний периферической нервной системы см. главу VIII.
Заболевания периферической нервной системы различной этиологии могут быть первичными (полиневрит Гийена-Барре, проказа, сифилис, лептоспироз и др.) и вторичными (вертеброгенные, после детских экзантемных инфекций, инфекционного мононуклеоза, при узелковом периартериите, ревматизме и др.).
По патогенезу и патоморфологии заболевания периферической нервной системы подразделяются на невриты (радикулиты), невропатии (радикулопатии) и невралгии.
Невриты (радикулиты) – воспаление периферических нервов и корешков. По характеру поражения нервных стволов различают паренхиматозные невриты (с преимущественным поражением нервных волокон) и интерстициальные (с поражением в основном эндо- и периневральной соединительной ткани). Паренхиматозные невриты разграничиваются в зависимости от типа пораженных волокон на моторные, сенсорные и вегетативные, а также на аксональные (патология осевых цилиндров) и демиелинизирующие (патология миелиновых оболочек).
Исследования последних лет свидетельствуют о более редком, чем ранее предполагалось, истинно воспалительном поражении периферической нервной системы. Морфологическим субстратом поражения периферических нервов часто являются не воспалительные, а дистрофические изменения аксонов, миелиновых оболочек и интерстициальной соединительной ткани. В связи с этим различные по природе и характеру поражения периферических нервов преимущественно неинфекционного происхождения объединяют термином невропатия (полиневропатии), наряду с традиционными терминами неврит и полиневрит.
Группа полиневропатий (невропатий) включает сосудистые, аллергические, токсические, метаболические поражения периферической нервной системы, а также повреждения, обусловленные воздействием различных физических факторов – механических, температурных радиационных.
Невралгия – это заболевание характеризующееся спонтанными пароксизмами нестерпимых болей в зоне иннервации определенных нервов с образовании сверх возбудимых курковых зон кожи и слизистых оболочек, раздражение которых, например, прикосновение вызывает очередной приступ боли. В промежутках между приступами ни субъективных, ни объективных симптомов раздражения или выпадения функций пораженного нерва не отмечается.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА.Множественное поражение корешков и нервов. Полирадикулоневриты. Полирадикулопатии. Полиневриты. Полиневропатии (ПН, ПРН).
ПН и ПРН представляют собой большую полиэтиологическую группу болезней, характеризующуюся множественным поражением корешков спинного мозга и периферических нервов. Причины множественного поражения периферической нервной системы могут быть самыми различными: инфекционные (вирусы гриппа, Коксаки, эпидемического паротита, а также микробы дифтерии, дизентерии, тифов и др.); инфекционно-аллергические как первичные, так и вторичные (поствакцинальные и параинфекционные); токсические: эндогенные (при заболеваниях почек, печени и др.) и экзогенные (инсектициды, алкоголь, медикаменты и др.); метаболические (при авитаминозах, эндокринных заболеваниях, особенно при сахарном диабете); сосудистые (в том числе при коллагенозах); наследственные (невральные амиотрофии).
Механизмы повреждения периферической нервной системы многообразны и зависят от этиологии заболевания. В детском возрасте в основе патогенеза чаще лежат инфекционные нейроаллергические реакции. В таких случаях пусковым толчком к развитию болезни являются различные возбудители, часто вирусного происхождения. Под их влиянием формируются новые антигены, способствующие развитию иммунопатологических гуморальных и клеточных реакций, или гиперчувствительности немедленного и замедленного типов. При этом поражается преимущественно периферическая нервная система, но возможны также изменения головного и спинного мозга. При инфекционных заболеваниях любой ПН является по сути ПРН, так как патологический процесс в начали локализуется в корешках и лишь за тем распространяется на периферические нервы (и центральную нервную систему). Большое значение для развития патологического процесса имеют возникающие сосудистые нарушения и демиелинезация. Существенную роль играет также реактивность организма и проницаемость гематоэнцефалического барьера, на которые влияют многие провоцирующие факторы.
ПН и ПРН у детей встречаются реже, чем у взрослых. В детском возрасте преобладают первичные и вторичные инфекционно-аллергические ПРН. При всех видах ПН и ПРН развивается однотипный синдром, характеризующийся следующими основными симптомами: вялым тетрапарезом, более выраженным в дистальных отделах конечностей, болями и нарушениями чувствительности по периферическому полиневритическому типу, различными преимущественно дистальными вегетативными расстройствами.
При множественном поражении корешков с их оболочечными манжетками (содержащими ликвор) в клинической картине появляются черты вовлечения оболочек. При воспалительном процессе выявляются менингеальные мышечно-тонические симптомы, в ликворе повышение содержания клеточных элементов. При аллергических ПРН возникает белково-клеточная диссоциация в отличии от воспалительного ПРН. Повышение содержание белка при нормальном клеточном составе происходит вследствие порозности капиляров. При этом клетки их эндотелия расходятся на столько, что белки сыворотки крови начинают проникать через щели в ликвор, а клетки крови проникнуть еще не могут.
Следует отметить, что в случае преобладания в патологическом процессе невритического компонента указанные нарушения локализуются в дистальных отделах верхних и нижних конечностях; если превалирует поражение корешков, преобладают проксимальные парезы и негрубые расстройства чувствительности.
Инфекционные и инфекционно-аллергические ПН и ПРН.Первичный инфекционный вирусный ПРН Гийена-Барре характеризуется следующими особенностями. Болеют дети, как правило, старше 2-3 лет. Заболевание нередко провоцирует различные факторы, особенно переохлаждение и ОРЗ. Клиническая картина развивается чаще остро (в течении недели), реже подостро и хронически (на протяжении 2-6 недель и более). Заболевание может начинаться с повышения температуры тела, головной боли. Главным неврологическим синдромом является полирадикулоневритический синдром. В начале обычно появляются парестезии и боли, затем присоединяются выпадения двигательных и чувствительных функций. У преобладающей части больных бывает восходящий тип поражения; реже парезы возникают одновременно во всех конечностях или по нисходящему типу. Иногда они захватывают только ноги, в редких случаях – лишь руки. Характерна симметричность симптоматики. Помимо спинальных нервов в процесс очень часто вовлекаются черепные нервы, особенно VII, IX, X, XII, реже V и III, иногда II пары. Особое место в клинической картине занимают расстройства дыхания и сердечно-сосудистые нарушения при вовлечении в патологический процесс каудальной группы черепных нервов. В спинномозговой жидкости у большинства больных отмечается белково-клеточная диссоциация, которая может сохраняться в течении нескольких месяцев. Примерно у трети детей регистрируются ускоренное СОЭ и небольшой лейкоцитоз. Возможны пневмонии, в редких случаях миокардит.
Первичный инфекционный ПРН, форма Маргулиса, отличается наличием синдрома менингомиелополирадикулоневрита, что проявляется возникновением патологических рефлексов, тазовыми нарушениями по центральному типу, увеличением в ликворе не только уровня белка, но и цитоза. В остальном клиническая картина идентична таковой при болезни Гийена-Барре.
Вторичный инфекционно-аллергический ПРН развиваются как осложнение экзантемных инфекций или профилактических вакцинаций. Неврологические симптомы появляются в сроке от нескольких дней до нескольких недель от начала основного заболевания. Клиническая картина первичных и вторичных ПРН идентичны.
Первичные инфекционные и вторичные инфекционно-аллергические ПНР в большинстве своем протекают доброкачественно и оканчиваются полным выздоровлением. Различают острый период (2-4 недели), восстановительный период (до 2 лет), период резидуальных явлений(после 2 лет). Могут быть летальные исходы вследствие бульбарного паралича, развившегося при быстром прогрессировании ПРН по типу восходящего паралича Ландри.
Другие острые ПН, ПРН. Эти заболевания могут быть первичными и вторичными. Вопрос о вирусной или микробной природе первичных полирадикулоневритов весьма сложен и окончательно не решен. Известно, что нейротропные вирусы поражают избирательно нервную систему, например, вирусы клещевого энцефалита. Логично ожидать, что периферические нервы также должны поражаться определенными вирусами не только вторично, после их воздействия на другие ткани, но и первично.
Дифтерийный полирадикулоневрит.Дифтерийный ПРН – вызывается поражением корешков и периферических нервов дифтерийным токсином. Дифтерийный токсин фиксируется в основном в периферической нервной системе. Страдают преимущественно передние корешки и корешковые нервы, меньше – более дистальные отделы. Возникает сегментарная демиелинизация без вовлечения в процесс осевого цилиндра, чем можно объяснить регресс параличей.
Ранние параличи развиваются одновременно или через короткие промежутки времени после первых, обычно тяжелых проявлений дифтерии. Они возникают поблизости от первичного инфекционного очага в результате непосредственного контактного связывания токсина нервными веточками, находящимися в пораженных тканях.
Поздние параличи развиваются спустя 1—2 месяца после начала заболевания. По широко принятому мнению, они возникают вследствие проникновения нейротоксина через кровь. Однако и поздние параличи локализуются в зонах, близких к местному очагу дифтерии.
Поражение периферических нервов при дифтерии может иметь ограниченный характер мононевритов или же распространенных полиневритов. При мононевритических формах обнаруживается вовлечение в патологический процесс IX, X, XII пар черепных нервов, иногда страдает и диафрагмальный нерв, с возможным параличом диафрагмы. Наблюдается аспирационная пневмония, которая возникает в результате анестезии зева, гортани, паралича надгортанника, дисфагия.
При ранних формах часто поражаются сердечные ветви блуждающего нерва, появляется брадикардия, затем тахикардия, аритмия; возникают изменения миокарда (причина возможной внезапной смерти). Несколько позже могут присоединиться параличи глазных мышц. Чаще всего избирательно поражаются волокна VIII пары черепных нервов, идущих к аккомодационным мышцам, главным образом m. ciliaris. Клинически это выражается в нарушении процесса чтения при сохранении реакции зрачков на свет, реже наблюдается поражение отводящего и блоковидного нервов.
Полиневритическая форма развивается обычно через несколько недель после острого периода, т.е. в период угасания инфекций. Ей может предшествовать стадия мононевритов или же она возникает самостоятельно. Можно выделить две основные формы дифтерийного полиневрита: амиотрофическую и псевдотабетическую, или атактическую. При первой основными симптомами являются вялые параличи конечностей, иногда распространяющиеся на мышцы шеи и туловища; сухожильные рефлексы обычно исчезают. Нередко к двигательным симптомам присоединяются разной выраженности расстройства поверхностной и глубокой чувствительности, но боли отсутствуют. При псевдотабетической форме параличи отступают на задний план, а в картине болезни преобладают расстройства координации в виде локомоторной и статической атаксии и отсутствия сухожильных рефлексов. Нередко единственным симптомом полиневрита является отсутствие коленных и ахиловых рефлексов. Общая продолжительность дифтерийного полиневрита колеблется от нескольких месяцев до года и больше. Восстановление идет быстрее при атактических и медленнее при паралитических формах. Прогноз становится исключительно серьезным при поражении блуждающего и диафрагмального нервов.
Гриппозный полиневрит. Возможность проникновения вируса гриппа в периферические нервы не доказана. Признаки токсического (отек, стазы, плазморагии) поражения обнаруживались в периферических нервах больных, умерших от гриппа. Однако, описаны истинные полиневриты, развивающиеся обычно спустя 7-14 дней, иногда раньше, после острого периода гриппа.
Развитию полиневрита предшествуют традиционные проявления гриппа. Затем в течении нескольких дней – 1-2 недель возникают признаки вовлечения периферических нервов. Появляются ощущения онемения и боли в дистальных отделах конечностей с постепенным распространением на проксимальные. Наиболее характерны сенсорные формы без парезов, со снижением рефлексов и поверхностных видов чувствительности по полиневритическому типу при относительной сохранности глубокой чувствительности. Иногда обнаруживаются легкие вялые тетрапарезы с чувствительными нарушениями по дистальному типу. Отмечают и вегетативные нарушения: сухость или влажность кожи кистей и подошв, похолодание конечностей, изменение кожной температуры. В крови отмечается ускорение СОЭ, увеличение числа лейкоцитов, чаще без изменения состава форменных элементов.
Состояние больных улучшается уже на 2-3 недели заболевания. Восстановление функций обычно занимает не более 1-2 мес. За это время все клинические проявления могут сгладиться и остаются лишь легкое снижение чувствительности и гипорефлексия.
Ботулиническая полиневропатия сопровождается поражением ряда двигательных функций, но местом воздействия микробных токсинов являются не нервные стволы, а зоны окончаний нервных волокон.
Ботулинический яд – сильнейший из ядов, всегда смертельный при соприкосновении с мозгом. Однако, при приеме внутрь яд не проникает в центральную нервную систему, так как не преодолевает гематоэнцефалический барьер. Местом действия ботулинического токсина остается лишь зона нервно-мышечной передачи. Ботулиническая полиневропатия – не осложнение заболевания, а его проявление. Это по существу первичная полиневропатия, которую долгое время ошибочно относили к токсическим энцефалитам, а в основе описываемого ранее «бульбарного синдрома» (а в действительности полиневропатического) лежит медиаторный нервно-мышечный дефект.
Клинические проявления начинаются уже через несколько часов после употребления недоброкачественных консервов, колбас, в которых размножается бактерия ботулизма. Появляется рвота, понос, боли в животе, сухость слизистых оболочек и кожи. В скоре присоединяются паралич аккомодации, рефлекторная неподвижность, расширенность зрачков, диплопия, расстройства фонации, глотания, слабость мышц шеи. При отсутствии адекватного лечения в 50-60% случаев наступает смерть.
Начинающийся регресс симптомов обычно заканчивается полным выздоровлением.
В начальной стадии болезни решающим фактором для диагностики служит исследование крови для выявления токсина и его типа с помощью биологической пробы на мышах. Брать кровь у больных надо до введения антитоксической сыворотки. Целесообразно исследовать продукты рвотные массы больного.
Дифференциальный диагноз следует проводить с некоторыми энцефалитами, другими полиневропатиями. Особый интерес представляет дифференциальный диагноз с миастенией, проявляющейся синдромом «бульбарного паралича».
Коллагенозные полиневриты (полиневриты иммунных комплексов). Это группа заболеваний связана с патологией соединительной такни, которая, с одной стороны, составляет важную часть сосудистой стенки, а с другой – входит в состав нервных стволов и окружают их. В связи с этим коллагенозы нередко сопровождаются поражением периферической нервной системы. Периферическая нервная система при узелковом периартериите вовлекается в процесс в 25-27% наблюдений, чаще болеют лица мужского пола. Полиневриты при узелковом периартериите протекают, как правило, как множественные асимметричные мононевриты, или как поэтапные множественные мононевриты.
Клиническая картина полиневрита при узелковом периартериите нередко дебютирует как полиневромиозит: появляются стреляющие, жгучие, зачастую невыносимые боли в мышцах и фиброзных тканях. Боли могут предшествовать двигательным нарушениям, но обычно уже в своем начале неврит является смешанным и протекает с двигательными и чувствительными нарушениями. Чаще с разной последовательностью и асимметрично поражаются седалищный, большеберцовый, срединный и локтевой нервы. Нередко встречается преимущественное поражение руки на одной стороне и ноги на другой. Описаны случаи развития полиневрита по типу восходящего паралича Ландри.
Полиневриты при системной красной волчанке наблюдаются у 10-13% больных. Поражения нервной системы при этой болезни обусловлено изменениями мезенхимной ткани, главным образом, сосудов центральной и периферической нервной системы.
Обычно на фоне подострого и хронического течения системной красной волчанки с высокой активностью процесса, во время одного обострения постепенно развиваются симптомы поражения корешков и периферических нервов. Появляются ощущения покалывания, жжения, ползания мурашек в дистальных областях конечностей. Эти ощущения не сопровождаются болями и выраженными двигательными расстройствами. Отмечаются симметричные нарушения преимущественно поверхностных видов чувствительности в дистальных отделах, изредка расстроена и глубокая чувствительность. Иногда процесс охватывает группу каудальных нервов ствола, что влечет за собой бульбарные симптомы. Двигательные расстройства, как правило, незначительные и выражаются в слабости дистальных отделов конечностей; больные жалуются на повышенную утомляемость ног при ходьбе и переносе тяжести. Отмечаются незначительные атрофии мелких мышц кистей, стоп, иногда мышц голени, снижение сухожильных рефлексов. Поражения периферической нервной системы при красной волчанке генерализованные, отличаются большой внезапностью и стойкостью. Вегетативные нарушения при полиневритах при СКВ особенно выражены у детей.
Экзогенно-токсические невропатии.Различают интоксикации острые (в результате однократного воздействия токсических доз вещества), подострые (при повторном кратковременном воздействии токсического вещества) и хронические (при систематическом воздействии малых доз, вследствие чего постепенно нарастают симптомы отравления).
Характер токсического действия яда определяется не только его физико-химическими свойствами, дозой и продолжительностью действия, но и организменными факторами: путями проникновения яда и индивидуальной чувствительности к нему.
Основная роль в поражении периферических нервов отводится аллергическим реакциям, инактивации ферментов или взаимодействию яда с ко-ферментами, содержащими витамины группы В, необходимыми для поддержания нормальной структуры и функции нервов, нарушению метаболизма липидов и генетических факторов.
Токсический фактор при остром или продолжительном воздействии редко ограничивается патологическим влиянием на одни лишь периферические нервы. Развивается миелополиневропатия или энцефаломиелополирадикулоневропатия. При этом в одних случаях преобладают поражения головного или спинного мозга, в других – периферических нервов.
При экзогенно-токсических полиневропатиях в клинической картине наблюдается полиневритический синдром с двигательными, чувствительными и вегетативными расстройствами. Однако, при отравлении различными токсическими веществами могут преобладать двигательные, или чувствительные, или вегетативные нарушения.
Примером преимущественно двигательной полиневропатии могут служить поражения при отравлении хлорофосом, свинцом, триортокрезилфосфатом.
Примером преимущественно чувствительной и трофической полиневропатии могут служить поражения при отравлении органическими соединениями мышьяка при хроническом алкоголизме.
При отравлении ртуть содержащим инсектофунгицидом гранозаном на фоне токсической полиневропатии с грубыми двигательными, чувствительными и трофическими нарушениями нередко формируется картина рассеянного цереброспинального поражения.
Эндокринные полиневропатии.Наиболее частой причиной периферической невропатии гормонального характера является сахарный диабет.
Клинические проявления диабетической полиневропатии варьируют в зависимости от типа и локализации поражения. Клинических признаков патогномоничных для диабетической полиневропатии не существует.
Различают невропатию черепных и спинномозговых нервов (дистальная невропатия). При сахарном диабете преобладают чувствительные невропатии. Из черепных нервов чаще страдают чувствительные функции I, II, V, IX, X нервов. Синдром проявляется умеренным двусторонним (не всегда симметричным) снижением обоняния, вкуса, слуха, зрения, возбудимости периферического вестибулярного аппарата. Лишь в редких случаях вовлекаются двигательные (III, V, XI, XII) черепные нервы.
Основным видом поражения спинномозговых нервов является дистальная полиневропатия с гиперестезиями и гипестезиями сначала на ногах, затем на руках. Двигательные расстройства развиваются реже и позже чувствительных. Вегетативные нарушения при диабетической полиневропатии весьма различны по характеру и тяжести (от одной лишь сухости, шелушения и истончения кожи до расшатывания зубов, выпадения волос и трофических язв). Наряду с типичным (дистальным) типом полиневропатии при диабете встречается иногда проксимальный тип.
Наследственные невропатии и поражения периферического отдела вегетативной нервной системы будут рассмотрены в соответствующих методических разработках.
2. МОНОРАДИКУЛИТЫ, МОНОРАДИКУЛОПАТИИ. МОНОНЕВРИТЫ, МОНОНЕВРОПАТИИ.В клинической практике мононевропатии встречаются наиболее часто при туннельных синдромах. Туннельные синдромы в широком смысле слова – это компрессионные мононевропатии. Традиционный термин «неврит» не соответствует существу процесса. Термин «туннельные или капканные синдромы» применяют к компрессиям нервного ствола в соединительно-тканных каналах, отверстиях при уменьшении их диаметра из-за отека или гипертрофии в условиях утолщения нервного ствола.
При любой компрессии нервных стволов необходимо учитывать не только механическое воздействие непосредственно на них, но и нарушение кровообращения в них, ибо вместе с нервными стволами сдавливанию подвергаются и сосуды. Возникновению туннельного синдрома способствуют различные общие заболевания, а также состояние местных структур. Основным фактором местного патологического воздействия является перенапряжение связочного аппарата и мышц, окружающих нерв. При этом возможно как сдавление, так и растяжение нерва. Возникает набухание или асептическое воспаление влагалищ сухожилия, пролиферация соединительно-тканных элементов стенок каналов, гиперплазии фиброзных тканей в местах их прикрепления к костным выступам (остеофиброз).
При обозначении туннельных синдромов подчеркивают либо название канала, через который проходит нерв (синдромы карпального, тарзального каналов), либо название соединительно-тканных и мышечных структур сдавливающих его. Единого мнения по данному вопросу нет.
Приведем примеры некоторых из туннельных синдромов.
Синдром запястного канала (синдром ущемления срединного нерва в запястном канале или стенозирующий лигаментоз поперечных связок).
Этот наиболее часто встречающийся туннельный синдром связан с компрессией срединного нерва в запястном канале отечной и гипертрофированной поперечной связкой, натянутой между лучевыми и локтевыми возвышениями запястья.
В норме срединный нерв не подвергается сдавлению в карпальном канале и движение сухожилий не нарушают его функции. От срединного нерва до входа в карпальный канал отделяется кожная ладонная ветвь нерва, которая распадается в дистальной части канала на мелкие веточки, иннервирующие кожу ладонной поверхности первых трех и половины четвертого пальцев, тыльной поверхности концевых фаланг I-III пальцев, короткую отводящую мышцу I пальца, противопоставляющую мышцу I пальца и червеобразные мышцы II и III пальцев. Кроме того, к поперечной связке фиксирован фиброзными пучками локтевой нерв. В условиях компрессии наступают изменения в ветвях срединного, а нередко и локтевого нерва.
Жалобы сводятся к ночным парестезиям в области кисти, обычно I-III пальцев, а иногда и всех пальцев руки. Больные просыпаются от чувства онемения пальцев, от ощущения распирания в них. Парестезии несколько уменьшаются при опускании руки, после встряхивания ею. Боли усиливаются в горизонтальном положении или при поднимании руки вверх (постуральная провокация) – вероятно, уменьшается гидростатическое давление в капиллярах, питающих срединный нерв, а также при перкуссии или пальпации поперечной связки запястья (симптом Тинеля). Сгибание кисти в течении 2 минут резко усиливает симптоматику (признак Фалена). Чаще наблюдается гипестезия, реже – гиперестезия на ладонной поверхности пальцев и на тыльной поверхности концевых фаланг пальцев. У длительно болеющих развиваются слабость и гипотрофия большого возвышения ладони, у многих изменяется цвет пальцев (цианоз на больной руке).
Заболевание чаще наблюдается у женщин, занимающихся тяжелым ручным трудом (доярки, уборщицы, грузчики, полировщики, каменщики и др.). Реже, чем длительная травматизация, причиной синдрома могут служить остеоартрозы лучезапястного сустава. В развитии дистрофических изменений в поперечной связке ладони, возможно, участвует и вертебральный фактор.
Синдром ущемления большеберцового нерва в пазухе предплюсны (синдром тарзального канала)
На медиальной поверхности голеностопного сустава большеберцовый нерв может быть сдавлен в пазухе предплюсны – в так называемом пяточном канале Рише. Нижний этаж канала с наружи ограничен внутренней поверхностью пяточной кости, а изнутри дупликатурой кольцеобразной связки, образующейся в результате слиянии поверхностного и глубинного апоневроза голени. В дупликатуре располагается приводящая мышца большого пальца. В канале проходят сухожилия задней большеберцовой мышцы, длинного сгибателя пальцев и длинного сгибателя большого пальца. Между двумя последними в верхнем этаже канала и располагается сосудисто-нервный пучок (находящийся в фиброзном влагалище большеберцовый нерв, артерия и вены) нерв лежит снаружи и кзади от артерии, проецируясь на равном расстоянии от ахилового сухожилия и внутренней лодыжки. В нижнем этаже большеберцовый нерв делится на внутренний и наружный подошвенный нервы, иннервирующий кожу подошвы кпереди от пятки и расположенные здесь короткие мышцы.
Компрессия большеберцового нерва в фиброзном влагалище возможно при варикозном стазе, при набухании близлежащего сухожилия и влагалища сгибателя большого пальца особенно при травмах стопы и голени, при форсированной пронации стопы. Указывают на роль длительного стояния, вальгусного плоскостопия, форсированной ходьбы. Описан синдром у больных с тендовагинитом влагалища сухожилий задней большеберцовой мышцы и длинного сгибателя пальцев, с ревматоидным артритом.
Клинические проявления сводятся к жгучим или ноющим болям в области подошвы и пальцев, иногда и в задних отделах голени к ощущениям ползания мурашек, покалывания, жжения, онемения и гипестезии, нередко с гиперпатией в зоне иннервации подошвенных ветвей. Боль может иррадиировать вверх вплоть до коленного сустава. Как и парестезия, она возникает чаще ночью, иногда при ходьбе, нажатии на педали автомобиля. Болевые ощущения усиливаются при сдавливании канала, при поколачивании, а также при пронации и экстензии стопы, резком сгибании в коленном суставе или сдавлении голени манжеткой тонометра в течении минуты (элевационная и туринкетная пробы). Отмечаются легкие парезы сгибателей пальцев, негрубые нарушения потоотделения и трофики кожи на стопе, а иногда и легкая припухлость позади и ниже лодыжки.
Похожие работы
... правильное положение позвоночного столба, поэтому рекомендуется подкладывать под матрац деревянный щит. Постель больного должна быть жесткой и ровной. Наряду с общепринятыми методами лечения заболеваний периферической нервной системы применяют скелетное вытяжение, в том числе подводное. Плексит — поражение нервного сплетения, может возникнуть вследствие травмы, инфекции, интоксикации и других ...
... годы для лечения больных с поражениями периферической нервной системы широко применяется иглорефлексотерапии. 4. Программы физической реабилитации при заболеваниях периферической нервной системы В комплексном лечении больных с заболеваниями периферической нервной системы важное место занимают ЛФК, массаж и физиотерапия. Как мононевриты, так и полиневриты (травматические, инфекционные, ...
еская нервная система?/топическая диагностика/ передний КОРЕШОК задний радикулитКОРЕШКОВЫЙ НЕРВ до ганглиев ганглионеврит ОБЩАЯ СИМПТОМАТОЛОГИЯ СПИНАЛЬНЫЙ НЕРВ до вегетативных фуникулит волокон двигательные/ПП/ ПЕРИФЕРИЧЕСКИЙ неврит чувствительные/боли,парестезии НЕРВНЫЙ СТВОЛ ...
... обычно уже диагностированное. Может быть показано лечение кортикостероидами. Рассеянный склероз Рассеянный склероз, конечно же, не относится к заболеваниям периферической нервной системы, однако его проявления часто связаны с симптомами поражения периферических нервов. Как известно, рассеянный склероз является дегенеративным заболеванием, гнездно поражающим миелиновую субстанцию ЦНС. Заболевание ...
0 комментариев