Навигация
2. Показания к операции
Для неопущенного яичка в настоящее время есть лишь один метод лечения - хирургический. Хирургическое лечение служит методом выбора в следующих случаях: 1) все варианты эктопических яичек; 2) при наличии сопутствующей грыжи; 3) все варианты ретенции яичка с убедительной симптоматикой, подтверждаемой физикальным и другими видами исследований; 4) ятрогенный (рецидивный) крипторхизм; 5) пубертатный возраст впервые обратившегося к врачу больного с неопущенным яичком.
В плане решения ведущей цели лечения, - сохранения фертильности, - современные возможности в отношении крипторхизма с учетом его гетерогенности могут быть ориентировочно классифицированы в следующие группы; лечения в соответствии с известной схемой Burger a. de Kretser (1981):
I. Рациональное лечение:
1) вторичная тестикулярная патология (дистопия),
2) обструктивная азооспермия (включая полную сепарацию придатка и яичка),
3) сексоневроз.
II. Эмпирическое лечение:
1) олитоспермия,
2) низкая подвижность спермиев.
III. Никакого лечения:
1) первичная тестикулярная патология (дисгенезия),
2) агенезия придатка, семявыносящего протока,
3) редкие врожденные синдромы.
Значение схемы заключается в констатации реальных возможностей хирургии, к сожалению, пока довольно ограниченных, и, по-видимому, ни по одному другому вопросу это так демонстративно не проявляется, как по вопросу сохранения сперматогенеза в низведенном яичке.
3. Низведение яичка в мошонку
Оперативное вмешательство при кринторхизме включает в себя несколько этапов: а)выбор оперативного доступа; б)мобилизация элементов семенного канатика; в)создание ложа яичку; г)орхиофиксация.
А) Выбор доступа
Повсеместно применяется традиционный паховый доступ, описанный для орхиопексии Schuller в 1881 г., а также Langerhans (цит. по Morger a. Gysler, 1977). Поскольку низведение яичка и грыжесечение - одни из наиболее частых операций в детской хирургии, то рутинность применения пахового доступа представляется сама собой разумеющейся, хотя при этом затушевываются особенности той и другой операции. Прежде всего, косой надпаховый разрез, применяемый при грыжесечении у взрослых или же рекомендуемый кожный разрез от лобкового бугорка по направлению к верхней подвздошной ости (Redman, 1980) не отвечают косметическим целям. Предпочтительнее разрез 4-6 см по нижней брюшной косой мышцы живота и рассекается по ходу волокон через поверхностное паховое кольцо. Преимущества этого разреза в том, что с наступлением пубертатности лобковые волосы маскируют почти весь послеоперационный рубец. Кроме того, при этом разрезе не отмечено келлоидных рубцов, тогда как при надпаховом разрезе такое осложнение бывает.
B условиях ограниченности паховым доступом нет иного выхода, кроме как попытаться расширить его пересечением в латеральном направлении внутренней косой и поперечной мышц, поперечной фасции, что известно как расширенный паховый доступ по Gross (1956). Этот доступ использовал Redman (1980) в поисках высоко ретенированного яичка. В случаях короткости тестикулярных сосудов Коор (1977) предложил из пахового доступа рассекать апоневроз наружной косой мышцы по ходу его волокон, а затем внутреннюю косую мышцу до внутреннего пахового кольца, но без рассечения поверхностного пахового кольца. Этот доступ использовали Gibbons a. oth. (1979), Woodard a. Trulock (1983), а у нас в стране – А. А. Гайбуллаев (1984). Mengel a. Hecker (1983) для получения достаточного простора для мобилизации пересекали на расстоянии 2 см элекгроножом внутреннюю косую и поперечную мышцы от внутреннего пахового кольца.
Гораздо менее травматичным, отвечающим требованиям высокой забрюшинной мобилизации элементов семенного канатика является предбрюшинный доступ, предложенный в герниологии хирургом госпиталя Королевского Колледжа в Лондоне G. Lenthal Cheatle (1920, 1921).
Предбрюшинный доступ осуществляется следующим образом. Хирург располагается с противоположной разрезу стороны операционного стола. Кожный разрез ориентирован горизонтально и проводится на 2 см выше точки проекционной локализации глубокого пахового кольца, находящейся на середине условной линии между лобковым бугорком и передней верхней подвздошной остью. В целях косметики разрез проводится по хорошо видимой кожной надлобковой складке до середины прямой мышцы живота и в этом отношении он совпадает с "бикини-разрезом" при аппендэкгомии. Разделяется подкожная клетчатка до апоневроза наружной косой мышцы, который рассекается вдоль волокон до обнажения полулунной линии. Последняя рассекается скальпелем, медиально ножницами вскрывается влагалище прямой мышцы живота, а латерально внутренняя косая и поперечная мышцы живота разделяются тупым путем вдоль волокон. Осторожно рассекается поперечная фасция, поскольку толщина предбрюшинного жира может оказаться незначительной и при грубых манипуляциях можно вскрыть брюшинный мешок, что осложнит операцию. В рану вводят крючки Фарабефа: один - в латеральный угол, а другим оттягивают кверху нижний край раны. При этом становится заметным брюшинно-паховый отросток, уходящий в глубокое паховое кольцо. Далее приступают к этапу мобилизации элементов семенного канатика.
К применению пахового и предбрюшинного доступов должны быть четкие показания, что и позволит приблизиться к индивидуализации хирургического пособия больному с крипторхизмом.
Алгоритм выбора доступа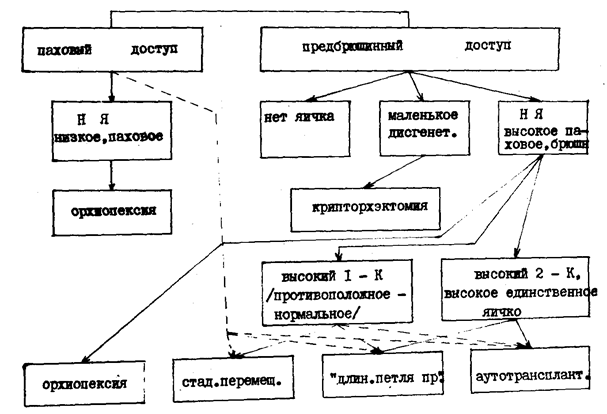
![]()
Б) Мобилизация элементов семенного канатика
He противопоставляя один этап операции другому, тем не менее надо подчеркнуть, что мобилизация элементов семенного канатика представляет собой не просто этап в ходе операции, а ключ к расшифровке всей идеи технического замысла, ключ к ее выполнению. На всех этапах, начиная с выбора доступа и завершая тем или иным способом орхиофиксацию, доминирует идея достижения максимально возможной длины элементов семенного канатика без их натяжения.
При паховом доступе апоневроз наружной косой мышцы рассекается вдоль хода волокон книзу через поверхностное паховое кольцо с предосторожностью в отношении подвздошно-пахового нерва. Яичко с окружающим его брюшинно-паховым отростком вначале отделяется от проводникового тяжа и других соединигельнотканных тяжей, идущих, к лобку и верхней части мошонки, что позволяет высвободить яичко. Кремастерная мышца бережно отделяется от элементов семенного канатика до уровня глубокого пахового кольца. Когда выделен семенной канатик, брюшинно-паховый отросток (грыжевой мешок) идентифицируется по его передне-латеральному краю сразу дистальнее глубокого пахового кольца. Брюшинно-паховый отросток вскрывают, после гидравлической препарковки пересекают поперечно, брюшинную воронку мобилизуют до глубокого пахового кольца. При обработке брюшинно-пахового отростка удобнее пользоваться зажимами Бильрота, а не "москитами", как это рекомендуется. Последние, крепко захватывая ткани на ограниченном участке, проявляют тенденцию к разрывам хрупкого брюшинного листка. Яичко и элементы семенного канатика удерживаются в трех точках: зажимами по краям вскрытого брюшинно-пахового отростка и за яичко рукой ассистента. Коор (1977) удачно сравнивает это с растяжкой пожарной сети.
По мере поперечного пересечения брюшинно-пахового отростка последовательно захватывают зажимами проксимальную часть воронки, соблюдая прием "растяжки пожарной сети". Пересечение тяжей кремастерной фасции, которыми спаяны элементы семенного канатика и брюшинно-паховый отросток, не представляет сложностей. При хрупкой, легко рвущейся стенке брюшинно-пахового отростка иногда пользуются следующим приемом. Захватывают в зажим не только рассекаемую часть стенки, но и переднюю стенку, усиливая таким образом прочность тканей за счет этой дополнительной прокладки. Надрывы брюшинно-пахового отростка наступают тогда, когда часть его над элементами семенного канатика по какой-либо причине взялась в складку. В этих условиях остаются узкие непересеченные участки, которые и служат причиной надрыва брюшинного листка. Когда замечен надрыв, тщательно проверяют, нет ли такой складки брюшинно-пахового отростка, и если есть, то пересекают ее, после чего удается легко восстановить непрерывность брюшинно-пахового отростка. Несоблюдение этой мелкой детали может стать причиной ненужных технических осложнений, препятствует выполнению мобилизации, так как не удается удлинить элементы семенного канатика. Отвернув брюшинную воронку кверху, стремятся обязательно мобилизовать элементы семенного канатика выше глубокого пахового кольца, пересекая идущие латерально or тестикулярных сосудов тяжи, представляющие нижний участок боковой семенной связки, описанной Prentiss (1955). Тяжи этой связки удерживают тестикупярные сосуды по ходу верхнего катета семенного хирургического треугольника. У больных более старшего возраста до закрытия брюшинно-пахового отростка вводят через него указательный палец, которым изнутри ощупывают дно пахового канала с целью определить его состояние, для исключения прямой грыжи. У младенцев же, как известно, обычно нет необходимости в пластическом восстановлении глубокого кольца. У всех больных проведенным в брюшную полость указательным пальцем выводят кпереди в поле зрения глубокое паховое кольцо, что помогает отделить шейку брюшинно-пахового отростка от связки Гессельбаха. У латеральной ножки глубокого пахового кольца проходит кремастерная артерия, вены и генитальная ветвь n. genitofemoialis. Предварительное лигирование кремастерных сосудов позволяет избежать глубоких паховых гематом.
Мобилизация элементов семенного канатика в забрюшинном пространстве должна осуществляться под контролем зрения, а различные приемы слепой мобилизации по Gray (1930) малоэффективны и небезопасны. А.Г. Пугачев и А.М. Фельдман (1979), наоборот, положительно оценивают прием слепой забрюшинной мобилизации, утверждая, что с его помощью удается получить дополнительное удлинение на 1,5-2 см. Если это и так, то еще больше должна быть надежда на эффективность удлинения под визуальным контролем в условиях нетравматичного доступа. При паховом доступе удается мобилизация тес-тикулярных сосудов не выше 2-3 см над глубоким кольцом, что дает удлинение не более 0,2-0,3 см, но нельзя пренебрегать и этими миллиметрами.
После завершения выделения брюшинной воронки последняя захватывается, по Коор (1977), изогнутым зажимом Бильрота, поворачивается на 180°, прошивается в точке перекрута швом Лоусон-Тэта неабсорбируемым материалом. Выполняют пластику пахового канала (детям до 3 лет послойно ушиваются ткани) до орхиофиксации. Если же поступить наоборот, то при пластике пахового канала или его ушивании манипуляции крючками могут незаметно для хирурга создавать эпизоды тракции за яичко кверху, что при уже произведенной орхиофиксации нежелательно.
Мобилизация элементов семенного канатика в условиях предбрюшинного доступа имеет свои особенности.
Для выделения брюшинно-пахового отростка не нужна специальная диссекция в паху, о чем пишут некоторые авторы (Георгиев Г.М., 1966).
По задне-боковой поверхности брюшинно-пахового отростка располагаются тестикулярные сосуды. Рекомендуют разделить эти элементы и только после этого пересечь брюшинно-паховый отросток (Jirasex, 1970), однако намного проще вскрыть брюшинно-паховый отросток ближе к брюшинному мешку, извлечь яичко из брюшной полости, пересечь поперечно брюшинно-паховый отросток, мобилизовать и иссечь брюшинную воронку. Предбрюшинный доступ позволяет безо всяких усилий сделать в отношении брюшинно-пахового отростка то, что при паховом доступе представляется как высокая мобилизация брюшинной воронки, и иссечь ее полностью, ликвидируя тем самым малейшую анатомическую предпосылку к формированию грыжи. После этого приступают к мобилизации тестикулярных сосудов, при этом угол операционного действия не превышает 60-90°, тогда как при паховом доступе он доходит до 30". Предбрюшинный доступ дает возможность ликвидировать верхний катет семенного хирургического треугольника. Рассекают боковую семенную связку сечениями ножниц вдоль наружного края сосудистого пучка.
Для отделения тестикулярных сосудов от задней стенки брюшины кверху Mengel a. Hecker (1983) рекомендуют поднимать брюшину ретрактором Лангенбека. При предбрюшинном доступе определяется такого же вида связка, фиксирующая семявыносящий проток, уходящий книзу за мочевой пузырь, ранее не описанная. Ее также пересекают. Восстанавливаем общую влагалищную оболочку по Nicoladoni (1895), исходя из данных об участии оболочек в процессе теплообмена (Михалаш В.Л., 1971; Domiini, 1957), а также взглядов на сосуды оболочек как своеобразное запасное кровеносное русло для самого органа (Куприянов В.В. и др., 1975). Воссоздание нормальных соотношений яичка и его оболочек важно дня отправления множества функций яичка, и в этом отношении надо обратить внимание не только на роль оболочек, но и самого яичка. Восстановленная общая влагалищная оболочка призвана обеспечить подвижность яичку, предупредить возможность адгезивного процесса с исходом в констрикцию. Акцентирование особой опасности описываемого процесса оправдывается тем, что за последние годы выяснилось, что белочная оболочка в действительности может значить больше, чем просто наружный остов, в первую очередь в связи с открытием феномена сокращений яичка. Выявлены сокращения не только капсулы, но и интактного целого яичка in vitro и in vito. Сокращения капсулы способствуют лимфатическому и венозному дренажу, вызывают ритмические изменения межуточного давления в яичке, независимо от АД. и дыхания.
По завершении забрюшинной диссекции выводят яичко через нео-отверстие над лобковым бугорком через среднюю паховую ямку.
Таким образом сокращается путь семенного канатика до мошонки, поскольку поверхностное паховое кольцо лежит прямо по фронту нового глубокого кольца. При выведении яичка через нео-отверстие следят, чтобы элементы семенного канатика не подверглись перекруту. После этого можно ушить изнутри любой имеющийся дефект задней стенки пахового канала. Послойно ушивают рану до подкожной клетчатки, апоневроз ушивают одиночными капроновыми швами узелками внутрь.
Описанные пути мобилизации элементов семенного канатика направлены на достижение максимально возможной длины тестикулярных сосудов с тем, чтобы избежать их натяжения при перемещении яичка в мошонку. Пересечение боковой семенной связки лишь высвобождает семенные сосуды, делает их вместе с низводимым яичком доступными для дальнейших хирургических мероприятий, из которых наиболее выгодным представляется укорочение их пути следования в мошонку. Нетрудно заметить значительную вариабельность недостаточности длины тестикулярных сосудов, в зависимости от которой есть смысл строить план предстоящей операции.
Чрезвычайными методами, признанными решить проблему абсолютной недостаточности длины тестикулярных сосудов, выступают операции "длинной петли протока", стадийного перемещения, микрохирургической аутотрансплантации. По этой причине упомянутые операции обозначаются как особые, специальные, признанные в конечном счете решить изначальную проблему обеспечения достаточности длины тестикулярных сосудов. Разберем эти операции.
Операция «длинной петли протока»Надо признать, что встречаются больные, у которых самое педантичное и настойчивое выполнение мобилизации элементов семенного канатика, в том числе осуществляемое предбрюшинным доступом, не позволяет низвести яичко без натяжения тестикулярных сосудов, длина которых в этих случаях признается абсолютно недостаточной. Это необходимо знать каждому хирургу, приступающему к операции у больного с непальпируемым яичком и быть готовым ко встрече с указанной ситуацией.
За последние годы интерес хирургов вызвала операция "длинной петли протока», разработаная Fowler a. Stephens (1963).
Современный вариант методики пересечения тестикулярных сосудов предполагает максимальное щажение коллатералей с тестикулярной артерией. Длинный проток и сопровождающие его сосуды выходят через наружное кольцо и могут простираться дальше к поверхностному паховому карману или в мошонку до того, как сделают петлю назад для соединения с яичком. Этот тип протока Fowler a. Stephens (1959) назвали "длинной петлей" и, по их мнению, он является наиболее подходящим для операции пересечения тестикулярных сосудов. Весь расчет при пересечении тестикулярной артерии строится на кровоснабжении за счет коллатералей от артерии семявыносящего протока. При этом надо иметь в виду, что средняя цифра кровотока в яичке на единицу веса в 3 раза больше, чем в покоящейся мышце, но ниже, чем в печени или коре почки (Setchel, 1969), а чувствительность спераматогенеза к ишемии сравнима с таковой коры головного мозга.
Опыт показывает, что необходимо различать, когда операция «длинной петли протока» выполняется после высокой забрюшинной диссекции, убеждающей в тщетности низведения без натяжения тестикулярных сосудов, и наблюдениями, которые можно определить как преднамеренная операция "длинной петли протока". Прежде всего важно, чтобы решение об операции "длинной петли протока" принималось в ходе ревизии, а ие после диссекции элементов семенного каиатнка, как "поздно пришедшая в голову мысль". Императивом к принятию решения о преднамеренной операции "длинной петли протока" считают выявляемую при ревизии абсолютную недостаточность длины тестикулярных сосудов, когда неопущенное яичко удается лишь подтянуть в рану. Несколько раз, когда этот практически выявляемый ориентир игнорировался и приступали к мобилизации, включая пересечение связки Гессельбаха при паховом доступе, убеждались, что обычные методы получения достаточной длины тестикулярных сосудов в указанных ситуациях несостоятельны. При пробной попытке мобилизации элементов семенного канатика нарушается принцип максимального щажения коллатералей с тестикулярной артерией, после чего само пересечение тестикулярной артерии завершает разгром кровоснабжения неопущенного яичка.
Полемичным остается вопрос, на каком уровне пересекать тестикулярную артерию над яичком: на 1,5 см (Георгиева М., 1977), 5 см (Woodard, Trulock, 1983). Здесь следует иметь в виду важность сохранения не только межартериальных коллатералей, но и венозных. В нижней части семенного канатика происходит анастомозирование между венами. Лигирование вен в гроздевидном сплетении ниже анастомозов значительно тяжелее нарушает циркуляцию в яичке.чем лигирование одной внутренней семенной (яичковой) вены высоко в забрюшинной области.
Анализ показывает, что при операции "длинной петли протока" самое большее, чего удается добиться, это сохранение коллатералей от протоковой артерии. Кремастерная артерия неизбежно пересекается при выделении комплекса яичка и элементов семенного канатика при паховой ретенции, а при брюшном крипторхизме кремастера нет и, по-видимому, в ряде случаев нет и самой кремастерной артерии (Шишов И.Ф., 1937). Также повреждаются и коллатерали от артерии Гунтерова тяжа.
Тем более строгими должны быть показания к выбору операции "длинной петли протока". Операция противопоказана: 1) в случаях короткости семявыносящего протока; 2) при явно гипопластичном виде неопущенного яичка, когда нет уверенности, что имеются сосудистые анастомозы; 3) при полной сепарации яичка с придатком.
Стадийное перемещение
Одной из альтернатив в выборе метода, когда не удается низведение яичка без натяжения тестикулярных сосудов, служит метод стадийного перемещения по Cabot a. Nesbit (1931). На первом этапе, иногда называемом как подкожная экстрериорнзация неопущенного яичка (Zer а. oth., 1975), в зависимости от длины тестикулярных сосудов яичко фиксируется к лобку, паховой связке или верхней части мошонки. Неизменным остается требование, чтобы при этом не было никакой тракции за яичко во избежание его атрофии. На следующем этапе предпринимается попытка переместить яичко из его промежуточного пункта пребывания до дна мошонки.
В литературе обсуждается вопрос минимально допустимом интервале времени между двумя стадиями. На этот счет имеются различные рекомендации: 6 месяцев или 1 год. Однако опыт показывает (Ерохин А. П.), что достаточно выждать 1 год после первой стадии, но не менее, чтобы получить длину тестикулярных сосудов, приемлемую для низведения яичка в мошонку.
Вполне уместны вопросы, что означает указанный минимальный интервал между стадиями, что происходит в это время с тестикулярными сосудами и др. Конечно, тракция при этом есть и именно под ее воздействием удлиняются сосуды. Вместо того, чтобы одномоментно насильно оттянуть яичко в мошонку, хирург при стадийном перемещении расчленяет этот процесс, а, значит, и тяга за яичко всякий раз меньше, и при этом вся надежда, что при такой уменьшенной, но пролонгированной тяге резкой атрофии не произойдет. В то же время формообразовательный процесс удлинения тестикулярных сосудов не есть что-то исключительное, доказательством чему служит известная ситуация, когда при гигантских мошоночных грыжах семенной канатик настолько удлинен, что может достигать колен больного.
Микрохирургическая аутотрансплантация
Сколь бы ни были остроумными технические уловки компенсировать за счет коллатералей прекращение кровотока в тестикулярных сосудах, как это имеет место в операции "длинной петли протока", или же добиться удлинения тестикулярных сосудов стадийным перемещением, исход этих операций, которые есть основания отнести к разряду операций отчаяния, непредсказуем, но угроза атрофии вполне реальна. Данные литературы, показывают, что имеется примерно 5 % брюшных яичек, где абсолютная недостаточность длины тестикулярных сосудов не может быть преодолена обычными способами. В эти ситуациях крипторхэктомия остается последним средством, а вышеприведенные методы (операция "длинной петли протока", стадийное Перемещение), как считают Giuliant a. oth. (1984), означают только позже сделать то, что другой сделает в первый раз, имея в виду орхиэктомию. Разработанный в последние два десятилетия метод микрососудистого анастомоза впервые дал надежное средство поддержания артериального снабжения при абсолютной недостаточности длины тестикулярных сосудов. Приоритет идеи операции в общем виде как "переключения кровоснабжения" желез с внутренней секрецией высказал проф. И.А. Голяницкий еще на 19-м съезде Российских хирургов (1927). В 1976 г. Silber a. Kelly из Мельбурна (Австралия) сообщили об успешной аутотрансплантации яичка из брюшной полости в мошонку у 9-летнего мальчика с синдромом prune belly. Семенная артерия была соединена посредством микрохирургического анастомоза с нижней надчревной артерией, а семенная вена - с ветвью большой подкожной вены.
Техники операции. После обнаружения яичка паховым или предбрюшинным доступом производят забрюшинную диссекцию семенных сосудов до уровня нижнего полюса почки. Выделение семенных сосудов как можно выше необходимо по следующим причинам: 1) чем выше пересечены сосуды, тем шире их просвет; 2) семенные сосуды могут быть рассыпного типа, и чем выше они прослежены, тем больше вероятность получить для анастомозов основные стволы, а не ветви; 3) чем ближе к яичку, тем более обширно гроздевидное сплетение и, поскольку тестикулярная артерии всегда покрыта венами этого сплетения, то возникают трудности в изолировании его вблизи яичка; 4) чем длиннее будет сосудистая ножка перемещаемого яичка, тем больше возможность после переключения кровоснабжения поместить яичко в мошонку без натяжения. До пересечения сосудистой ножки метят тестикулярную артерию и вены лигатурами разной длины, а раздельное пересечение производят непосредственно перед формированием сосудистых анастомозов. До этого выделяют и мобилизуют нижние надчревные сосуды в их паховом отрезке, что в дальнейшем окажется полезным. Нижние надчревные сосуды располагаются на 0,1-1,5 см медиальное связки Гессельбаха, и они хорошо видны после выпячивания в рану задней стенки пахового канала пальцем, введенного через глубокое паховое кольцо. Паравазально рассекается поперечная фасция, и сосуды берутся на резиновую держалку. Производят параректальный разрез ниже пупка длиной 7-8 см, но он не соединяется с паховым разрезом. После пересечения 5-8 боковых веточек удается мобилизовать нижние надчревные сосуды и перевести в паховую рану с помощью ранее наложенной держалки. Пересекают семенные сосуды. Первым начинают формирование венозного анастомоза с тем, чтобы после завершения артериального анастомоза можно было сразу восстановить кровоциркуляцию в яичке. При постоянном орошении сосудистых концов под увеличением х25 крат одиночными швами черного моиофиламентного полиамнда 9/0 - 10/0 4-6 стежками формируют венозный анастомоз "конец-в-конец". После этого приступают к созданию артериального анастомоза, при этом диаметр тестикулярной артерии не превышает 0,8-1 мм, а диаметр нижней надчревной артерии - 1,2-1,4 мм. Надсекая продольно тестикулярную артерию для увеличения ее периметра, накладывают анастомоз "конец-в-конец", хотя имеются, по-видимому, обоснованные рекомендации анастомозировать "конец-в-бок" или же "конец-в-конец" тестикулярной артерии с одной из боковых ветвей надчревной артерии подходящего калибра (O' Briea a. oth., 1982). После завершения артериального анастомоза сразу включают кровоток. О реваскуляризации судим по характеру кровотечения из места биопсии яичка, из концов оставшихся нелигированными вен гроздевидного сплетения, по характеру пульсации тестикулярной артерии. Время тепловой ишемии составляет обычно 60±10 мин. Длительность операции - в среднем до 4 часов.
По Upton a. oth. (1983), тестикулярная аутотранспланатация относится к числу самых трудных микрохирургических операций из-за малого калибра сшиваемых сосудов. Тем более строгими должны быть показания к этой неординарной операции. Низведение в мошонку с микрососудистым анастомозом показано в случаях единственного и двусторонних высоко ретенированных яичек.
В) Создание ложа яичку
Следующим обязательным шагом операции является подготовка в мошонке места для яичка. Общепринят метод насильственного растяжения мошонки пальцами, тумфером или корнцангом. Ерохин А. П. предлогает прием Vermooten в несколько упрощенном варианте. Указательным пальцем инвагинируют мошонку так, чтобы ее дно было видно в паховой ране. Скальпелем пересекают по пальцу все мягкие ткани мошонки до кожи. Для этого удобно, как это предложили Emond a. Houle (1985), на инвагинирующий палец одевать наперсток.
После этого тугим препаровочным тупфером смещают все ткани в стороны, по-прежнему используя инвагинирующий указательный палец, а особенности поверхности наперстка способствуют удержанию кожи мошонки от скольжения. Показателем правильности и достаточности подготовки ложа для яичка служит отделение тканей до волосяных фолликул, заметных у подростков и юношей как темные точки на розовом фоне кожи. У детей таких ориентиров нет, и в этом случае ничто не может заменить тактильную чувствительность пальца хирурга, естественно, без наперстка.
Г) ОрхиофиксацияОрхиофиксация представляет собой интегральную часть операции низведения яичка в мошонку. Обилие методов и модификаций свидетельствует об их несовершенстве, в ряде случаев патогенетической необоснованности, выраженном эмпиризме в применении. Не случайно, что многие из этих методов расцениваются как варварски.
Представленные ниже методы орхиофиксации наиболее распространены в хирургической практике.
Методы временной орхиофиксации
Метод Микстера
Фиксация низведенного яичка в мошонку прошивной лигатурой к коже ипсилатерального бедра четко описана у Mixter(1924). Важным моментом для этого и многих других способов орхиофиксации является такая деталь операции, как техника проведения фиксирующей («якорной») лигатуры. Фиксирующую лигатуру проводят в области перехода белочной оболочки в собственную оболочку яичка у нижнего полюса. Выбор дистальной точки фиксации определяется предварительной «примеркой», исходя из такого положения яичка, при котором нет тяги за тестикулярные сосуды.
Метод КитляТехническое выполнение операции временной орхиопексии с созданием кожной мошоночно-бедренной манжетки (анастомоз) осуществляется в определенной последовательности. После создания ложа для яичка на дне мошонки делают разрез длиной 2-2,5 см. Уровень разреза на бедре ставят в зависимость от степени удавшейся мобилизации элементов семенного канатика, что тоже делается с помощью примерки. На заднюю губу анастомоза накладывают швы из рассасывающего материала, после чего якорным швом фиксируют яичко и ушивают переднюю губу анастомоза. На уголки анастомоза накладывают швы по Тоrek. Разъединение анастомоза производится через 6-8 нед.
Метод ФоулераОдним из шагов по пути отказа от способов ригидной орхиофиксации к бедру было применение метода Fowler (1972). Техника его выполнения состоит в том, что лигатура, ранее наложенная в избранной точке, проводится через нижнюю часть мошонки, после чего прошивается промежностный шов позади мошонки так, чтобы при последующем завязывании шва не было тракции за тестикулярные сосуды. Указанием на имеющуюся тракцию служит натяжение промежностного шва. При фиксации по Фоулеру яичко почти всегда несколько оттягивается к задней поверхности мошонки, не давая характерного выпячивания ее контуров. Якорный шов снимается на 6-е сут.
Метод БивенаФиксация низведенного в мошонку яичка производится прошивной лигатурой, оба конца которой выведены через мошонку и завязаны на трубке. Трубку и нить удаляют на 7-е сутки после операции.
Методы постоянной орхиофиксации
Метод Петривальского-Шемакера
Метод предложенный более полустолетия назад обрел много сторонников у нас в стране.
Выполняется он так. После завершения мобилизации элементов семенного канатика указательный палец проводится через пахово-мошоночный туннель до дна мошонки, которая с помощью первого пальца этой же руки подтягивается в рану. Вблизи дна мошонки вводят раствор новокаина для гидравлической препаровки мясистой оболочки от кожи (подкожного жира в мошонке нет). Здесь же над пальцем делают поперечный разрез кожи соответственно поперечному (короткому) диаметру яичка, обычно 2-2,5 см.
Тупой диссекцией, используя изогнутый зажим Бильрота или ножницы, формируют ложе для яичка между кожей мошонки и мясистой оболочкой. Образовавшийся карман имеет колоколообразную форму, причем его величина должна быть достаточной для свободной аккомодации яичка. Мясистая оболочка захватывается двумя зажимами, между которыми рассекается. Теперь изогнутый зажим проводится через мошонку в паховую рану, захватывает концы лигатуры, прошитой через оболочки, и яичко выводится в мошоночную рану.
С обеих сторон на разрез мясистой оболочки еще до выведения яичка в мошонку накладывают капроновые швы таким образом, чтобы оставляемое отверстие не позволило яичку выскользнуть кверху, но не было настолько узким, чтобы стать причиной гемоциркуляторных расстройств в яичке. Лигатурами, наложенными на мясистую оболочку, не прошивают яичко или его оболочки (Ерохин А. П.), как это делают другие авторы. Этот метод также часто сочетается с другими способами орхиофикспции (Фоулер, Бивен). Якорный шов при дополнительной фиксации как по Фоулеру, так и по Бивену-Бенсону-Лотфи сниммается на 6-7-е сутки после операции.
Метод ОмбреданияМетод основан на фиксации яичка к перегородке мошонки. Продолжительность выполнения операции низведения по Омбреданну занимает 40 минут, что не отличается по времени и усилиям от производства операции по другим методам постоянной орхиофиксации.
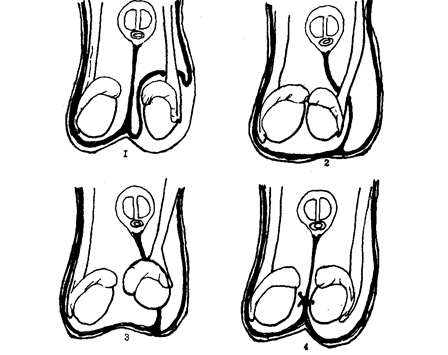
Некоторые способы постоянной внугримошоночной орхиофиксации (схема 1):
1 - Petriwalasky (1932), Schoemaker (1931)
2 - Ombiedaime (1910)
3 - Welch (1972)
4 - Perrone, Signorelli (1963)
ОрхиосептопексияРассматривая возможные варианты использования перегородки мошонки, можно без особых натяжек заметить логическую последовательность от способа Ombredanne (1910) транссепгального перемещения неопущенного яичка за перегородку мошонки к способу Welch (1972) "оконной септопексии" - фиксации низведенного яичка в самой перегородке мошонки (схема 1 - 3) и затем к фиксации в ипсилатеральной половине мошонки к перегородке (схема 1 - 4).
Способ, названный орхиосептопексией, предельно прост для технического выполнения. Указательным пальцем, введенным со стороны дна мошонки, выпячивают перегородку мошонки в паховую рану, проводят и завязывают лигатуру. Убирая палец, перемещают яичко вместе с мошонкой в ортотопическое положение. Достоинством способа является отсутствие манипуляций на перегородке, кроме фиксации одним швом из нерассасывающегося материала. Тем самым учтено предостережение об опасности циркулягорной недостаточности при наложении многих фиксирующих швов.
Хорошо зарекомендовал себя такой метод орхиофиксации, как орхиосептоадгезия. Суть метода заключается в том, что спомощью тканевого клея МК-7 производят приклеивание общей влагалищной оболочки яичка к перегородке мошонки.
При освещении оперативного вмешательства при крипторхизме следует затронуть некоторые особенности лечения других разновидностей этого заболевания.
Так двустороний крипторхизм рекомендуется оперировать раздельно и делать перерыв между операциями с одной и другой стороны не менее чем в 6-8 месяцев. Это связано с тем, что хирург не застрахован от случайных осложнений, связанных с операцией, и неудачный исход операции и атрофия обоих яичек равносильно кастрации. Имеет значение и продолжительность опарации, которая часто проводиться под местной анастезией и тяжело переноситься мобильной психикой больного.
Многие хирурги и урологи весьма сдержанно относятся к оперативному лечению и двусторонней абдоминальной ретенции. Так как многие высказывают мысль, что всякое яичко расположенное в брюшной полости является неполноценным. Однака в пользу хирургического лечения двустороннего абдоминального крипторхизма говорят и убедительные статистические данные. При нелеченном двустороннем крипторхизме примерно в 10% случаев сохраняется сперматогенез. При своевременной удачной операции эта цифра достигает 70-80%.
Орхиофуникулез
Крайней позицией в стремлении исключить малейшую возможность тракции за элементы семенного канатика выступает отказ от орхиофиксации. Сторонник этой точки зрения Williams (1973) считает, что подчеркивание фиксации яичка отвлекает внимание от адекватной диссекции и мобилизации элементов канатика в области внутреннего пахового кольца и выше. Сторонники отказа от фиксации считают это возможным после успешного выполнения самым тщательным образом этапа мобилизации. Такую операцию Beltrame (1954), Laughlin (1957) называли орхиофуниколизом, 'Williams (1973) -. орхиолизом, van Essen (1971) - орхиохалазией. Истоки идеи уходят вглубь истории хирургии крипторхизма. Bevan (1903), дав подробное описание техники мобилизации элементов семенного канатика, не рекомендовал какую бы то ни было фиксацию для удержания яичка в мошонке, но позднее включил в свою методику кисетный шов вокруг шейки мошонки, призванный в определенной мере застопорить ретракцию яичка.
Выбор показаний к методике орхиофуниколиза - это, по преимуществу, преодоление хирургом психологического барьера. Фиксация яичка к перегородке мошонки швом или клеем настолько проста, безопасна, быстро выполнима, что представляется тем компромиссом, который может вполне устроить как сторонников, так и противников принципа орхиофиксации.
Похожие работы
... партнеров, в цервикальной слизи или в семенной плазме. 7. Комбинированное обследование: посткоитальная проба и проба контакта спермы с цервикальной слизью. Женское бесплодие Патология маточных труб - 20% случаев бесплодия. Воспалительный процесс -> фиброз -> сужение просвета трубы, перитубарные и яичниковые спайки, уменьшение числа ресничек эндосальпинкса -> нарушение приема яйцеклетки ...
... всего органа, то в возрасте 50-60 лет она составляет всего 10%! На основании многолетних исследований Т. Мейкинедан и М. Кей опубликовали в 1980 г. поразительные данные: оказывается, у здорового человека к 50 годам активность клеточного иммунитета снижается почти на 50% (!), что значительно, как показывает клиническая практика, способствует увеличению частоты возникновения различных форм рака. ...
... -эякуляторные нарушения; обструктивная азооспермия; некрозооспермия; эндокринные заболевания и расстройства (гипогонадизм, гиперпролактинемия, тестостерондефицитные состояния). К дополнительным причинам мужского бесплодия относятся: привычные интоксикации (злоупотребление алкоголем и никотином); профессиональные вредности (контакт с органическими и неорганическими веществами, воздействие ...
... даже в самых, казалось бы, безвыходных ситуациях современная медицина может предложить пути решения проблемы. Вспомогательные репродуктивные технологии. ЭКО (экстракорпоральное оплодотворение) – метод лечения бесплодия, при котором взаимодействие сперматозоида с яйцеклеткой, а также раннее развитие эмбрионов осуществляется вне организма женщины. Такой метод лечения применяется практически при ...


0 комментариев