Навигация
ЗМІСТ
Вступ
Анатомія підшлункової залози
Фізіологія підшлункової залози
Етіологія та патогенез гострого панкреатиту
Класифікація гострого панкреатиту
Клініка гострого панкреатиту
Додаткові методи діагностики гострого панкреатиту
Консервативне лікування гострого панкреатиту
Оперативне лікування гострого панкреатиту
Список літератури
ВСТУП
Однією з найбільш важливих проблем хірургічної гастроентерології є лікування гострого панкреатиту (ГП). В структурі гострої патології органів черевної порожнини це захворювання займає третє місце після гострого апендициту та холециститу. У Європі число хворих на гострий панкреатит складає 10-11 на 100 000 населення. В пошуках оптимального методу лікування захворювання клініцисти постійно вдосконалювали його тактику від консервативно-вичікувальної до активної хірургічної. Це пов'язано не тільки з тим, що захворювання дуже поширене, але й з тим, що воно важке у діагностиці та виборі лікувальної тактики. Останніми роками виникають різноманітні концепції етіології та патогенезу цього захворювання, пропонуються різні тактико-технічні напрямки лікування.
Лікувальна тактика стала більш цілеспрямованою та патогенетично обґрунтованою, уніфіковані покази до окремих методів інструментальної діагностики та різноманітних видів хірургічних втручань. Більш широке застосування отримали операції на підшлунковій залозі при деструктивних формах гострого панкреатиту.
АНАТОМІЯ ПІДШЛУНКОВОЇ ЗАЛОЗИ
Підшлункова залоза (рancreas, ПЗ) – непарний залозистий орган, розміщений в позаочеревинному просторі на рівні І-ІІ поперекових хребців. Рancreas витягнута у вигляді тяжа довжиною 15-25 см, шириною 3-9 см і товщиною 2-3 см, середня маса 80-100 г. У ній виділяють 3 анатомічних відділи: головку, тіло та хвіст. Головка розміщена у підкові дванадцятипалої кишки (ДПК). Тіло підшлункової залози передньою своєю поверхнею прилягає до задньої поверхні шлунка. Ці органи відділені одне від одного вузькою щілиною - сальниковою сумкою. Хвіст досягає воріт селезінки. До нього прилягає спереду селезінковий кут ободової кишки. Хвіст залози інколи покритий очеревиною з усіх боків, що інколи пов'язується з наявністю добре вираженої lig. pancreaticolienale.
На рівні переднього краю ПЗ міститься корінь брижі поперечної ободової кишки, листки якого у цьому місці розходяться: один – доверху, інший – донизу. Передня поверхня тіла залози лежить вище кореня брижі. Продовжуючись вправо, корінь брижі пересікає головку залози приблизно на рівні її середини.
Позаду ПЗ розміщуються: 1) в ділянці головки – нижня порожниста вена, початковий відділ ворітної вени; 2) в ділянці тіла – верхні брижові судини, аорта, частина сонячного сплетення; 3 ) в ділянці хвоста – ліва нирка.
Верхні брижові судини пересікають залозу зверху вниз, виходять з-під її нижнього краю та лягають на передню поверхню дванадцятипалої кишки. Біля верхнього краю залози від аорти відходить черевний стовбур, а вздовж нього вліво проходить селезінкова артерія. Остання разом із розміщеною під нею селезінковою веною переходить на передню поверхню хвоста, досягаючи селезінки.
Всередині залози проходить головна панкреатична протока (ductus pancreaticus Wirsungi), яка утворюється шляхом злиття долькових протоків та проходить в товщі органа від хвоста до головки, ближче до задньої поверхні органа. Її довжина складає 18-20 см, діаметр у дорослої людини 1-2 мм у ділянці хвоста і тіла та 3-4 мм у ділянці головки. В головці головна протока з'єднується з додатковою протокою підшлункової залози (ductus Santorini), а потім впадає в загальну жовчну протоку, утворюючи ампулу фатерова соска ДПК. Додаткова протока підшлункової залози в 10% випадків відкривається на малому сосочку на 2 см вище від великого дуоденального сосочка.
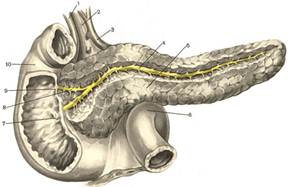
Малюнок 1 - Вивідні протоки підшлункової залози та місця їх впадіння у дванадцятипалу кишку:
1 — ductus choledochus; 2 — v. portae; 3 — a. hepatica communis; 4 — ductus pancreaticus; 5 — pancreas; 6 — flexura duodenojejunalis; 7 — papilla duodeni major; 8 — ductus pancreaticus accessorius; 9 — papilla duodeni minor; 10 — duodenum
Інтрамуральні відділи загальної жовчної протоки та протоки підшлункової залози, а також ампула фатерова сосочка оточені гладком'язовими волокнами, які формують сфінктер Одді, що регулює порційне надходження жовчі та панкреатичного соку в ДПК.
Кровопостачання. Тіло та хвіст отримують кров з селезінкової артерії. Кровопостачання головки підшлункової залози здійснюється через верхні та нижні панкреато-дуоденальні артерії. Верхня панкреатодуоденальна артерія — гілка шлунково-дуоденальної артерії, нижня — гілка верхньої брижової артерії. Гілки артерій широко анастомозують в тканині підшлункової залози.
Вени проходять разом з артеріями. Із тіла та хвоста кров по дрібних панкреатичних венах відтікає через селезінкову вену у ворітну. Відтік крові з головки здійснюється по верхній панкреатодуоденальній вені, яка впадає у кінцеву частину селезінкової вени, та нижній панкреатодуоденальній вені, яка впадає у верхню брижову вену. Зі селезінкової та верхньої брижової вени кров відтікає у ворітну вену.
Лімфатичні судини. На своєму шляху лімфатичні судини ПЗ супроводжують кровоносні судини та вивідні протоки, утворюючи густу сітку, широко анастомозуючи з лімфатичними судинами жовчного міхура та загальної жовчної протоки. Лімфатичні судини підшлункової залози впадають у панкреатичні, панкреатодуоденальні, пілоричні та поперекові лімфатичні вузли. Регіонарними вузлами першого етапу є в основному передні та задні підшлунково-дванадцятипалі вузли та вузли, що лежать в ділянці хвоста залози по ходу селезінкової артерії. Регіонарними вузлами другого етапу є черевні вузли.
Іннервація ПЗ здійснюється гілками блукаючих нервів та пятьох сплетень (сонячного, печінкового, селезінкового, верхнього брижового та лівого ниркового). Іннервація ПЗ здійснюється в основному лівим блукаючим нервом та постгангліонарними волокнами лівих черевних нервів. Вважають, що всі нерви підшлункової залози змішані – симпатичні та парасимпатичні.
Тканина підшлункової залози має альвеолярно-трубчасту будову, вона розділена сполучною тканиною на часточки. Залоза складається з ендокринної та екзокринної частин.
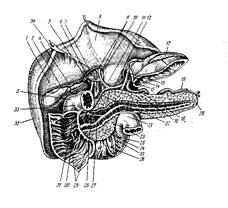
Малюнок 2 - Підшлункова залоза з її головними судинами та протоками (за В. П. Воробйовим):
1 — lobus quadratus; 2 — vesica fellea, 3 — duodenum-, 4 — a. cystica; S — ductus cysticus; 6 — ductus choledochus; 7 — ductus hepaticus; 8 — lobus sinister; 9 — porta hepatis; 10 — v. portae; 11 — a. hepatica propria; 12 — a. hepatica communis; 13 — a. gastrica sinistra; 14 — v. coronaria ventriculi; 15 — a. eoeliaca; 16 — aorta; П — fundus ventriculi; IS — corpus pancreatis; 19 — a. lienalis; 20 — cauda pancreatis; 21 — flexura duodeno-jejunalis; 22 — a. gastroduodenalis; 23 — processus uncinatus (pancreas Winslowi); 24 — a. mesenterica superior; 25 — aa. untestinalis; 26 — v. mesenterica superior; 27 — ductus pancreaticus (Wirsungi); 28 — ductus pancreaticus accessorius (Saritorini); 29 — plicae circulares (Kerkringi); 30 — plica longitudinalis duodeni; 31 — papilla accessoria duodeni; 32 — lobus dexter; 33 — pylorus; 24 — lig. teres hepatis
Ендокринна частина утворена групами панкреатичних острівців (insulae pancreatici) (острівці Лангерганса), оточених густими капілярними сітками. Загальна кількість острівців коливається в межах від одного до двох млн, а діаметр кожного 100 – 300 мкм. Переважають В-клітини (60- 80%), які секретують інсулін, А-клітини (10-30%) виробляють глюкагон, D-клітини (близько 10%) синтезують соматостатин. Чисельні В-клітини займають внутрішню частину острівця. А-клітини розміщуються групами по всьому острівцю.
Екзокринна частина являє собою складну альвеолярно–трубчасту залозу, розділену на часточки дуже тонкими сполучнотканними перегородками, які відходять від капсули. В часточках тісно лежать ацинуси розмірами 100-150 мкм, утворені одним шаром ациноцитів пірамідальної форми числом 10-12. Ацинус із вставною протокою є структурно – функціональною одиницею екзокринної частини підшлункової залози . Секрет надходить в просвіт ацинуса через апікальну поверхню клітини (мерокринна секреція). У центрі ацинуса розташовуються центроацинозні епітеліоцити, які утворюють стінку вставної протоки.
ФІЗІОЛОГІЯ ПІДШЛУНКОВОЇ ЗАЛОЗИ
Підшлункова залоза – одна з найважливіших залоз травного тракту, яка впливає не тільки на травлення, але й на інші сторони метаболізму. Вона має зовнішню та внутрішню секрецію.
Зовнішня секреція полягає у виділенні у дванадцятипалу кишку панкреатичного соку, який відіграє важливу роль у процесі травлення. Секрет ПЗ виділяється в часточках паренхіми в кількості 30 – 50 мл/год, що складає 1,5 – 2 л на добу, та відіграє важливу роль у процесі травлення. Панкреатичний сік має лужний характер (рН 8,3-8,9) та суворе співвідношення аніонів (155 ммоль) і катіонів (СО2 карбонатів, бікарбонатів та хлоридів).
Виділення його стимулюється та регулюється нейрогуморальним шляхом: 1) блукаючим та симпатичним нервами; 2) гуморально: а) соляною кислотою шлункового соку; б) хімічними медіаторами – секретином та панкреозиміном, які виробляються в кишечнику.
Механізм панкреатичної секреції подвійний - нервовий та гуморальний, діють одночасно та синергічно.
Існують три фази панкреатичної секреції: мозкова, шлункова та інтестинальна.
Мозкова (перша) фаза має складний рефлекторний механізм, який реалізується через ЦНС шляхом умовних і безумовних рефлексів. Фаза стимулюється виглядом, смаком або запахом їжі через холінергічну іннервацію блукаючого нерва. Секреція в цій фазі має невеликий об'єм (до 15% від стимульованої секреції). Основним механізмом стимуляції секреції є холінергичний вплив блукаючих нервів на М-холінорецептори панкреатоцитів. Панкреатичний сік, який виділяється при цьому, містить велику кількість ферментів.
Шлункова (друга) фаза секреції має більш складні механізми та супроводжується виділенням близько 10% загальної стимульованої секреції. Настає у відповідь на розширення шлунка і також через вагальний холінергічний рефлекс. Панкреатичний сік має рідку консистенцію і містить невелику кількість ферментів.
Основний період панкреатичної секреції після приймання їжі виникає в інтестинальну фазу. Ця фаза відповідає за 70-80 % панкреатичної секреції та регулюється шляхом викиду секретину або холецистокініну (ХК). Секретин, який надходить в циркуляцію з ДПК, відповідає за секрецію бікарбонатів та води дуктальними клітинами ПЗ. ХК в основному відповідає за секрецію ензимів (протеаз) в ацинарних клітинах.
Панкреатичний сік містить ряд ферментів:
1 Амілази (діастази) – виділяються в активному стані, розщеплюють вуглеводи, викликають гідроліз крохмалю та перехід його в мальтозу.
2 Ліпаза (стеапсин) – виділяється в напівактивному стані, активатором є жовчні кислоти та солі кальцію – розщеплює жири на жирні кислоти і гліцерин.
3 Протеази – протеолітичні ферменти, які розщеплюють білки до амінокислот: а) трипсиноген; б) карбопептидаза; в) колагеназа; г) дезнуклеаза; д) хімотрипсин.
Інкреторна функція підшлункової залози забезпечує регуляцію водного обміну, бере участь у жировому обміні та регуляції кровообігу.
Внутрішньосекреторна діяльність підшлункової залози полягає у виробленні гормонів. Основними з них є інсулин, соматостатин, глюкагон. Інкрет виробляється в острівцях Лангерганса, які розміщуються серед клітин паренхіми залози, більшою частиною в хвості і тілі, не мають протоків, виділяють інкрет безпосередньо в кров.
А-клітини виробляють глюкагон. В-клітини є місцем синтезу та депонування інсуліну. D-клітини продукують соматостатин.
Основну роль в регуляції вуглеводного обміну виконує інсулін, який знижує рівень цукру в крові, сприяє відкладенню глікогену в печінці, поглинанню його тканинами та зменшенню ліпемії. Порушення продукції інсуліну викликає підвищення цукру в крові та развиток цукрового діабету. Глюкагон – антагоніст інсуліну. Він викликає розпад глікогену в печінці та виділення глюкози в кров і може бути другою причиною развитку діабету. Функція цих двох гормонів тонко координується. Їх секреція визначається рівнем цукру у крові.
Таким чином, підшлункова залоза є складним життєво- важливим органом, патологічні зміни якого супроводжуються глибокими порушеннями травлення та обміну речовин.
ЕТІОЛОГІЯ ТА ПАТОГЕНЕЗ ГОСТРОГО ПАНКРЕАТИТУ
Гострий панкреатит – захворювання поліетіологічне. Процес має аутокаталітичний характер та часто закінчується самоперетравленням органу. Ураження підшлункової залози клінічно може проявлятися від незначних больових відчуттів до важкого ферментативного шоку.
Безпосередніми етіологічними факторами є:
· зловживання алкоголем та переїдання;
· приймання жирної, гострої їжі;
· жовчні конкременти та поліпи протоки підшлункової залози;
· механічне ушкодження підшлункової залози при трав-
мах та хірургічних втручаннях;
· інфекційні захворювання;
· отруєння, інтоксикації.
У даний час причинні фактори гострого панкреатиту прийнято розділяти на дві основні групи:
1) які викликають затруднення відтоку панкреатичного секрету та внутрішньопротокову гіпертензію;
2) які призводять до первинного ураження ацинарних клітин.
Виділяють три патогенетичних варіанти гострого панкреатиту:
I Гіпертензивний.
II Рефлюксний.
ІІІ Первинно альтеративний.
І Виділяють два варіанти гіпертензивного панкреатиту:
а) обтураційний; б) гіперсекреторний.
Причиною обтураційного панкреатиту є блокада фатерова соска, який розвивається при спазмі та дискінезії сфінктера Одді, холедохолітіазі, запальних та рубцевих звуженнях папіли, папіломах великого дуоденального соска та ін. Причиною підвищення тиску у протоках залози є різке збільшення секреції підшлункового соку (жирна їжа, алкоголь, які стимулюють утворення секретину та холецистокінін-панкреозиміну), коли панкреатичні протоки не можуть швидко пропустити весь сік, який утворився (відносна недостатність протоків). Підвищений тиск соку є причиною пошкодження клітин, які вистилають протоки залози. Це призводить до виходу лізосомальных ферментів та активації трипсиногену з подальшою реалізацією аутокаталітичного механізму. В цьому випадку мають значення анатомо-фізіологічні особливості вивідних протоків залози, тому панкреатит у такій формі може виникнути не у всіх.
ІІ Рефлюксний варіант гострого панкреатиту виникає у результаті рефлюксу в протоки підшлункової залози вмісту дванадцятипалої кишки або жовчі.
Дуоденопанкреатичний рефлюкс виникає при збільшенні внутрішньодуоденального тиску (дуоденостазі, механічній дуоденальній непрохідності, викликаній кільцеподібною підшлунковою залозою, рубцевим стенозом та пухлиною, виразковою хворобою та дивертикулом, артеріомезентеріальною непрохідністю, синдромом привідної петлі та ін.) або розслабленні сфінктера Одді. Ініціатором передчасної активації ферментів підшлункової залози у цьому випадку є ентерокіназа — протеолітичний фермент, який виробляється слизовою оболонкою дванадцятипалої кишки.
Умовами виникнення жовчно-панкреатичного рефлюксу є спільна кінцева ділянка панкреатичного та загальної жовчної протоки (загальна ампула). При цьому жовчні кислоти, потрапляючи в протоки підшлункової залози, пошкоджують їх клітини. Із останнніх виходять лізосомальні ферменти, які і запускають процес активації панкреатичних ферментів. Крім того, жовчні кислоти можуть активувати ліпазу підшлункового соку.
Причинними факторами ІІІ групи, які діють в умовах нормального внутрішньопротокового тиску та призводять до первинного ураження ацинарних клітин, є: розлад кровообігу у підшлунковій залозі, алергія, метаболічні порушення, гормональні зрушення, різні токсичні впливи, інфекції та травма.
Найбільш важкі форми гострого панкреатиту розвиваються при поєднанні 3 факторів:
1 Гострої внутрішньопротокової гіпертензії.
2 Гіперсекреції.
3 Внутрішньоканальцевої активації панкреатичних ферментів.
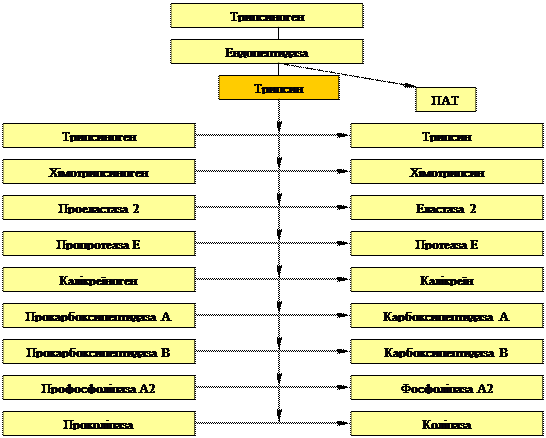
Основною є ферментативна теорія патогенезу гострого панкреатиту. Провідним механізмом развитку гострого панкреатиту будь-якої етіології є передчасна активація ферментів підшлункового соку в протоках підшлункової залози.
Найбільше значення має активація трипсину, тобто утворення його із трипсиногену під дією активних протеолітичних ферментів клітинного чи кишкового походження. Особливістю активації ферментів у протоках підшлункової залози є те, що цей процес має лавиноподібний характер та, виникнувши в одному місці залози, швидко охоплює всі її протоки. Це обумовлено аутокаталітичними реакціями, у процесі яких молекули активних энзимів (трипсину, хімотрипсину) перетворюють неактивні ферменти (трипсиноген, хімотрипсиноген) у активні.
Таким чином, для ініціювання гострого панкреатиту потрібна "іскра", якою можуть стати навіть одиничні молекули активних протеаз, які потрапили у протоки залози із ушкоджених клітин або кишківника.
При гострому панкреатиті найранішими та типовими місцевими змінами є пошкодження судин і порушення кровотоку на рівні мікроваскулярного русла, повязані із дією вазоактивних речовин. При цьому відбуваються зміни просвіту судин, проникності судинної стінки та характеру кровотоку, особливо зміну капілярного кровотоку.
Суттєві порушення мікрогемоциркуляції виникають і в інших органах (печінка, нирки та ін.), але дещо пізніше.
Пошкодження ендотелію, різке сповільнення кровотоку, аж до повного стазу, та підвищення згортальної функції крові є причиною раннього утворення тромбів передусім у малих венозних судинах. В умовах порушеного місцевого кровообігу виникають вогнища некрозу паренхіми підшлункової залози. Цьому сприяє тромбоутворення у судинах, яке найбільш характерно для геморагічних форм панкреатиту.
У міру дальшої загибелі клітин паренхіми залози виникає все більша кількість активних ферментів, які викликають ще більше порушення кровообігу в залозі та появу нових вогнищ некрозу тканини залози. Гине не тільки паренхіма (залозиста тканина) підшлункової залози, але й жирова тканина. Виникає паренхіматозний та жировий некроз.
Паренхіматозний некроз за своїм походженням є ішемічним та пов'язаний з дією протеолітичних ферментів (трипсин, еластаза та ін.) та цілої групи біологічно активних речовин (калікреїн, кінін, гістамін, серотонін, плазмін та ін.), які утворюються під їх впливом. Цей вид некрозу відносять до колікваційного та супроводжується відносно слабкою перифокальною лейкоцитарною реакцією. Мертві тканини паренхіми залози мають властивість швидко розплавлятися, утворюючи гноєподібну сіру масу з великим вмістом протеолітичних ферментів, яка, розсмоктуючись, викликає явища вираженої інтоксикації.
Жировий некроз викликається безпосередньо дією на жирову тканину залози ліполітичних ферментів (ліпази, фосфоліпази) та в найбільшому ступені развивається в умовах лімфостазу, який у міру розвитку панкреатиту наростає. Жировий некроз відносять до розділу сухого (коагуляційного). Він викликає різко виражену перифокальну лейкоцитарну реакцію, тому об'єм та щільність залози при поширених вогнищах стеатонекрозу збільшується. Тканини, які зазнали жирового некрозу, в асептичних умовах не розплавляються та не є джерелом інтоксикації, але за наявності великої маси протеолітичних ферментів вони легко секвеструються.
У клінічній практикці зазвичай трапляються змішані види некрозу, але частіше із переважанням того або іншого.
Крім зазначених, можна виділити некрози асептичні та інфіковані. При гострому панкреатиті значно частіше трапляються асептичні види некрозу, які відносно легко інфікуються.
Для гострого панкреатиту характерний фазовий розвиток. При прогресуючих формах початкова фаза серозного, а потім геморагічного набряку змінюється фазою паренхіматозного та жирового некрозу, після чого настає фаза розплавлення та секвестрації змертвілих ділянок підшлункової залози та позаочеревинної клітковини.
Таким чином, ці три фази створюють три періоди розвитку хвороби.
Уявлення про гострий панкреатит як при ізольованому ураженні підшлункової залози потрібно вважати помилковим. При гострому некротичному панкреатиті виражені патологічні зміни виникають не тільки в самій підшлунковій залозі, але й у позаочеревинній клітковині навколо залози (парапанкреатит), сальниковій сумці (оментобурсит), очеревині (перитоніт), сальнику (оментит). Таке поширення патологічного процесу у черевній порожнині та позаочеревинному просторі обумовлено дією ферментів підшлункової залози та інших біологічно активних речовин.
При важких формах геморагічного панкреатиту у звязку із генералізованою дією на судинне русло біологічно активних речовин дуже швидко виникають значні розлади кровообігу на всіх рівнях: тканинному, органному та системному. Циркуляторні розлади у внутрішніх органах (легені, серце, печінка, нирки та ін.) призводять до дистрофічних, некробіотичних і навіть явних некротичних змін у них, після чого виникає вторинне запалення.
При гострому панкреатиті значна ексудація у тканини та порожнини, блювота, глибокі функціональні зміни у внутрішніх органах та ін. причини призводять до виражених обмінних порушень.
При важких формах хвороби страждають всі види обміну: вуглеводний, білковий, жировий, водно-електролітний.
Зміни у вуглеводному обміні повязані в основному із ураженням підшлункової залози та печінки і проявляються гіпо- або гіперглікемією (при деструктивних змінах в підшлунковій залозі). У зв'язку з гіперглікемією у хворих на панкреатит часто виявляється глюкозурія.
Білковий обмін починає страждати при важких формах панкреатиту уже в ранні строки. Настає диспротеїнемія у вигляді гіпоальбумінемії та гіперглобулінемії, а потім розвивається і гіпопротеїнемія. Білковий обмін порушується більшою мірою у фазі некрозу та секвестрації.
При гострому панкреатиті порушується жировий обмін. Вивчення функціонального стану печінки показало підвищення вмісту у крові ліпопротеїдів та загального холестерину, особливо у хворих із некротичним панкреатитом.
Порушення електролітного складу крові характерно для важких форм панкреатиту. При геморагічному панкреонекрозі у перші години захворювання спостерігаються гіпокаліємія та гіпокальціємія. Основними причинами гіпокаліємії є втрата калію при блюванні та виділення його у великій кількості разом із транссудатом у тканини та порожнини.
Причиною гіпокальціємії є вогнища жирових некрозів, в яких відкладається кальцій.
Різноманітні обмінні порушення, які поєднуються із функціональною недостатністю життєво важливих органів призводять до виражених змін в кислотно-лужній рівновазі.
У набряковій фазі панкреатиту частіше спостерігають зсув у бік метаболічного алкалозу, а метаболічний ацидоз трапляється при некрозі та секвестрації підшлункової залози.
Якщо у ранньому періоді розвитку гострого панкреатиту основною причиною важкого стану хворих є ензиматична (ферментативна) ендогенна інтоксикація, то у подальшому важкі розлади функції організму підтримуються всмоктуванням у кров'яне русло продуктів некрозу та гнійного запалення підшлункової залози та позаочеревинної клітковини.
Дихальна недостатність - часта ознака гострого панкреатиту, яка розвивається у зв'язку з наявністю реактивного плеврального випоту, пневмонії, набряку легень, високого стояння діафрагми та обмеженні її рухливості.
Розвиток гіпоксії в тканинах сприяє переходу набрякової стадії панкреатиту у деструктивну, прогресуванню захворювання. Це обумовлює важливість боротьби з артеріальною гипоксією ще в початкових стадіях захворювання.
Таким чином, при гострому панкреатиті внаслідок впливу ферментів підшлункової залози та інших біологічно активних речовин виникають патологічні зміни в різних життєво важливих органах. Розлад обміну речовин з накопиченням значної кількості недоокислених продуктів стають причиною подальшого поглиблення функціонально-морфологічних змін в органах та системах. Період циркуляторних розладів у паренхіматозних органах змінюється періодом важких дистрофічних і навіть некротичних процесів. Все це, а також ускладнення, які виникають, викликають серцево-судинну, дыхальну, печінкову, ниркову, мозкову та інші види важкої функціональної недостатності.
Класифікація гострого панкреатиту
Гострим панкреатитом називають захворювання підшлункової залози, в основі якого лежать дегенеративно-запальні процеси, викликані аутолізом її тканин власними ферментами.
Класифікація О.О. Шалімова (1990)
І За морфологічними змінами:
1) набряковий панкреатит:
а) серозний;
б) серозно-геморагічний;
2) некротичний (панкреонекроз):
а) геморагічний (дрібновогнищевий, великовог- нищевий, субтотальний і тотальний);
б) жировий (дрібновогнищевий, великовогнищевий, субтотальний і тотальний з переважанням геморагічного чи жирового процесу);
3) гнійний панкреатит:
а) первнногнійний;
б) вторинногнійний;
в) загострення хронічного гнійного панкреатиту.
ІІ За ступенем важкості:
1) легкий;
2) середній;
3) важкий ;
4) блискавичний.
ІІІ За клінічним перебігом:
1) регресуючий;
2) прогресуючий;
3) рецидивний.
ІV За наявністю ускладнень:
1) місцеві ускладнення, ускладнення з боку самої залози;
2) внутрішньочеревні ускладнення;
3) позачеревні ускладнення.
У клінічній практиці окремими формами чи варіантами перебігу гострого панкреатиту розглядають ускладнення панкреонекрозу. В.С. Савельєв (1983) вважає, що виділення ускладнень дозволяє не тільки кардинально змінити принципи лікувальної тактики, але й більш об'єктивно оцінити результати лікування. Він виділяє ранні - токсичні і пізні – пост- некротичні ускладнення.
Токсичні ускладнення: панкреатогенний шок; панкреатогенна токсична дистрофія печінки; панкреатогенна токсична дистрофія нирок; панкреатогенний ерозивно-геморагічний гастроентерит; панкреатогенний деліріозний синдром; панкреатогенна кома.
Постнекротичні ускладнення
Похожие работы
... самостійно вивчено критерії важкості СПОН, їх оцінку та вплив на системи, підготувлено статтю до друку). АНОТАЦІЯ Коробко Л.Р. Вибір лікувальної тактики та об’єму оперативного втручання у хворих на гострий панкреатит із супровідною серцево-судинною патологією. – Рукопис. Дисертація на здобуття наукового ступеня кандидата медичних наук за спеціальністю – 14.01.03 – хірургія. Вінницький ...
... хирургов Украины.-Харьков, 1995.-С.201-203.. Дисертантом виконано розробку способу профілактики ускладнень панкреонекрозу. АНОТАЦІЯ Синєпупов М.А. Критерії ефективності активних методів детоксикації в комплексному лікуванні хворих на гострий деструктивний панкреатит. – Рукопис. Дисертація на здобуття наукового ступеня кандидата медичних наук за спеціальністю 14.01.03 – хірургія. – І ...
... запалення призводить до інфікування некрозу і формування абсцесу підшлункової залози. Основні ефекти медіаторів запалення при гострому панкреатиті ілюструються схемою 1. Інфікований некроз Бактеріемія Підвищення кишкової проникливості Загибель клітини Місцеве запалення Активація ...
... // Проблемы, достижения и перспективы развития медико-биологических наук и практического здравоохранения. – 2007. – Т. 143, Ч.V. – С.337-338. АНОТАЦІЯ Гройзик К.Л. Діагностика і операційна тактика при постнекротичних ускладненнях гострого панкреатиту. – Рукопис. Дисертація на здобуття наукового ступеня кандидата медичних наук за спеціальністю 14.01.03 – хірургія. Кримський державний ...
0 комментариев