Навигация
Основним і вирішальним фактором є наявність гаметоцитоносіїв
1. Основним і вирішальним фактором є наявність гаметоцитоносіїв.
2. Другою обов'язковою умовою для поширення малярії є наявність комарів анофелес. Для останніх повинні бути не тільки придатні місця для розмножування і сприятливі денні сховища поблизу житла або в самому житлі людини, а й відповідна температура, яка забезпечує швидкий личинковий розвиток, найбільшу активність літньої самиці при збереженні їй більш тривалого періоду життя. Всі ці умови, особливо остання, повинні поєднуватись із сприятливою температурою, яка забезпечує завершення спорогонії в тілі самиці значно швидше, ніж настає її загибель. Іноді більш тривале життя комара при сприятливих умовах для зараження комарів може мати більш серйозні наслідки, ніж величезна скупченість малярійних комарів з незначним процентом їх зараженості.
3. Нарешті, велике і часто вирішальне значення для поширення малярії мають соціально-побутові умови, які полегшують контакт людини з комаром: низький культурний та економічний рівень населення, темні, густо за селені, вогкі і погано вентильовані приміщення, що утримуються в антисанітарних умовах; впливає також і те, що в районах економічно більш забезпечених є багато великих тварин і, при раціональному розміщенні, вони притягають на себе комарів.
Фізичне і розумове перенапруження разом з поганим харчуванням призводять до виснаження організму і зниження його загальної опірності. В цих випадках спостерігається не тільки підвищена сприйнятливість до зараження малярією, а й зміна клінічного перебігу малярії, що виявляється підвищеною частотою рецидивів. В результаті частих повторних рецидивів спостерігається часте гаметоцитоносіння, а з цим пов'язане підвищення зараження комарів.
Слід належним способом оцінювати значення окремих процесів, які визначають спосіб життя людини і ступінь контакту його з комаром (рибалки, торфяні робітники, робітники водного транспорту і т. д.).
1.3 Симптоматологія і клінічний перебіг малярії 1.3.1 Симптоми при малярії
Малярія, як і багато інших протозойних захворювань характеризується схильністю до тривалого циклічного, хвилеподібного перебігу, чергування періодів загострення хвороби (малярійні приступи) і періодів латентного стану — уявного, повного клінічного видужання, після чого, однак, через багато місяців іноді знов з'являються повторні рецидиви виявлених клінічних проявів хвороби.
Інкубаційний період при малярії різний — звичайно 10 — 17 днів, найкоротший — при тропічній малярії, трохи довший — при квартані. При зараженні південними штамами терціани він триває коло 15 днів, а при зараженні північними штамами — до 6 — 11 місяців. Хвиля ранніх, весняних свіжих захворювань на триденну малярію, що з'являється ще задовго до вильоту комарів, пояснюється появою перших приступів після тривалої інкубації хворих, які заразилися влітку і восени минулого року. Випадки з тривалою інкубацією зустрічаються переважно в північній і середній смузі Союзу, де переважають північні штами: в Саратові довга інкубація зустрічається в 52 — 77%, в Куйбишеві — в 46,8%, а в Абхазії — тільки в 6,2%, тому що на Кавказі превалюють зараження південними штамами (Тарєєв).
Починається захворювання загальним нездужанням, короткочасним підвищенням температури неправильного або постійного типу, після чого з'являються характерні малярійні приступи, або пароксизми.
Приступи починаються вранці, рідше ввечері, трясучим ознобом, то супроводжується сильним головним болем, а також болями в кінцівках; хворий тремтить іноді настільки сильно, що його підкидає на ліжку; кінцівки холодіють, лице синюшне; пульс прискорений, порожній, озноб триває від 10 хвилин до 12 годин. Потім починається стадія поту; хворий зогрівається, шкіра його робиться сухою і гарячою, лице червоніє і горить, пульс сповільнюється, температура протягом короткого строку різко підвищується, іноді до 41°; хворий маячить; н тяжких випадках бувають буйне маячення і непритомний стан. Тривалість стадії жару — від 1 до 12 годин. Потім починається стадія потіння, іноді настільки сильного, що хворий ніби купається у власному поті: під час поту температура зразу спадає, головний біль і загальне нездужання припиняються і в свіжих випадках захворювань хворий досить швидко починає почувати себе добре, і тільки загальна кволість нагадує про перенесений приступ.
Під час приступу язик буває обкладений, дихання поверхневе і прискорене, пульс прискорений, кров'яний тиск під час ознобу злегка підвищується, щоб згодом упасти нижче норми. Печінка і селезінка збільшені, болючі при пальпації. Часто приступи супроводжуються нудотою, блюванням, проносами, особливо у дітей, явищами з боку нервової системи (непритомний стан, гіперкінетичні явища — судороги, дрижання кінцівок). Дуже часто спостерігається Herpes labialis, значно рідше — різні висипання (уртикарні, геморагічні).
При відсутності лікування такі приступи при терціані повторюються точно в ті ж самі години через добу, а при квартані — через 2 доби; в проміжках між приступами хворий може почувати себе задовільно. Таке правильне чергування приступів буває не завжди. Нерідко приступи запізнюються або виникають трохи раніше, ніж минулого разу (febris anteponens, postponens). В деяких випадках приступи бувають нехарактерними, без ознобу або без стадії поту, іноді з відносно невисокою температурою, без загальних явиш, без збільшеної селезінки і печінки, так що їх легко може прогледіти як хворий, так і лікар.
Гарячкові приступи при тропічній малярії відрізняються тим, що: 1) вони звичайно мають більш тяжкий перебіг, іноді з самого початку загрозливий для життя, 2) приступи значно триваліші — по 20 — 36 годин, 3) чергування приступів менш правильне і не відбувається в ті ж самі години; іноді один приступ ніби зливається з наступним, від чого часто буває гарячка: а) ремітативного типу, коли температура між приступами спадає, але не доходить до норми, б) постійного типу, тобто температура довгий час держиться на високих цифрах і, нарешті, в) неправильного типу, коли температурна крива дає нерегулярні стрибки. Самий перебіг приступу менш характерний, стадії ознобу і поту можуть бути відсутні, зате період сухого жару більш тривалий і тяжкий; приступ часто супроводжується буйним маяченням, нестерпним головним болем і упертим безсонням. Іноді, особливо на півдні, тропічна малярія може давати злоякісні перніціозні форми, вже з самого початку загрозливі для життя хворого.
Хоча й при терціані приступи можуть бути щоденні (febris quotidiana), температура може бути цілком неправильного типу і навіть наближатися до температури постійного типу (febris subcontinua). Такі атипові форми триденної малярії частіше бувають у періоді епідемічного спалаху, при загальному погіршанні клінічного перебігу малярії, що, очевидно, пов'язано з недосить сильною імунною реакцією організму, нездатною затримати бурхливе розмноження паразитів. Такі форми малярії частіше бувають при зараженні південними штамами PI. viva. Після припинення гарячкових приступів буває період гіпотермії (тобто зниженої нижче норми температури), що триває коло тижня, після чого нерідко буває тривала субфебрильна температура, що, однак, не має ні діагностичного, ні прогностичного значення.
Після припинення цієї першої серії приступів і зникнення шизонтів з периферичної крові звичайно швидко відновлюються сили хворого, зменшується селезінка і поліпшується склад крові. Однак протягом місяця після вищеописаних початкових приступів, на 7 — 10-й день або в кратні їм дні, можуть з'явитися у великому проценті випадків так звані ранні або найближчі рецидиви, серія характерних малярійних пароксизмів.
Під час позаепідемічного періоду, частіше в більш північних областях, приблизно в 50% все захворювання на малярію може закінчитися цією первинною малярійною атакою, тобто первинними приступами і серією ранніх рецидивів. Однак, частіше настає іноді дуже тривалий латентний період уявного видужання і повної відсутності клінічних проявів хвороби. Проте іноді через багато місяців можуть з'явитися нові, так звані пізні або віддалені рецидиви малярії, які також можуть супроводитись хвилею ранніх повернень, наступних ранніх рецидивів. При терціані і квартані рецидиви можуть мати навіть іноді більш тяжкий характер, ніж первинні приступи; при тропічній малярії, навпаки, рецидиви звичайно проходять легше. При терціані рецидиви найчастіше бувають весною і на початку літа, при тропічній — наприкінці літа і восени, при квартані — пізньої осені. В ранні роки і в різних хворих кількість рецидивів буває різни, найбільш часті рецидиви, що уперто повторюються, дає кнартана. При терціані дуже часто це захворювання закінчується тільки однією серією рецидивів весною; в інших випадках, навпаки, наступного року після початку захворювання, особливо при зараженні північними штамами, рецидиви можуть дуже уперто повторюватись до 5 — 6 раз на рік і з'являтися восени і навіть зимою.
Рецидиви можуть пін гамати без всякої видимої причини, але нерідко з великою постійністю з'являються під впливом різних провокуючих моментів: після інсоляції (перегрівання на сонці), після охолодження, надмірного вживання алкоголю, різних порушень у дієті та після диспепсій; дуже часто провокують рецидиви різні інтеркурентні захворювання, :зокрема грип, хірургічні операції, наркоз, різні запобіжні щеплення, кровотечі, вагітність, роди, — взагалі все, що тимчасово ослабляє організм носія і знижує його опірність, легко може викликати рецидиви; проте у походженні їх мають значення не тільки зміни у захисній реакції макроорганізму, але й зміни в біологічних властивостях паразита, які часто настають без видимої причини, зокрема хвиля весняних рецидивів при терціані, обумовлена, очевидно, сезонними змінами активності плазмодій.
Тривалість малярії, хронічна малярія. Працівники ендемічних малярійних місцевостей, особливо в роки епідемічних спалахів мали змогу спостерігати захворювання на малярію, які тривали декілька років підряд, тому довгий час вони були переконані в тому, що малярія завжди, як правило, є хронічним захворюванням. Однак, велика кількість спостережень показала, що малярики, які виїхали у місцевості, де нове зараження неможливе, звичайно через 1 — 11/2 року в більшості випадків вже не мали ніяких ознак малярії. Тропічна малярія, яка дає найбільш тяжкий, часто загрозливий для життя перебіг, є разом з тим і найбільш короткою і рідко триває при одноразовому зараженні більше 1 року, особливо, якщо з самого початку хвороби було проведено правильне лікування. Квартана є найбільш тривалою формою — до 3 — 5 років, хоча ця форма менше вивчена; тривалість терціани, за різними авторами, 2 — 4 роки. Деякі автори вказують, переважно для північних областей, на більш короткий строк перебігу — до 800 днів (Ніколаєв) і навіть до 10 — 13 місяців (Рашина, Малік Адамян).
Наведена середня тривалість малярії, що найчастіше зустрічається, не є граничною і не дає певності, що в кожному випадку перебування інфекції в організмі носія обмежується цим строком; в літератур наведені вказівки на окремі випадки тривалого латентного перебування малярійної інфекції протягом багатьох років.
Отже малярія може бути гострим захворюванням і закінчитися у відносно короткий строк після первинної гострої атаки, але може затягнутися і давати повторні рецидиви протягом 2—3 років, а в поодиноких випадках протягом ще більше тривалого строку. Ця різноманітність у тривалості перебігу малярії обумовлена як видом і штамом паразита, так і характером створення імунітету у захворілого. Багаторічні спостереження дали нам можливість виділити реактивні та ареактивні форми малярії: перші характеризуються більш бурхливим початковим перебігом, тяжкими приступами із значним збільшенням селезінки; ці форми відносно швидше закінчуються видужанням; навпаки, ареактивні форми можуть не давати типових приступів, частіше проходять із незначно збільшеною селезінкою і більш схильні до тривалого перебігу. Вони дають часті повторні рецидиви і різні вісцеральні та нервові ураження.
Один раз перенесена малярія не залишає стійкого Імунітету, тому при реінфекції можуть розвиватися повторні захворювання. При терціані і квартані звичайно швидше розвивається імунітет, тому повторні захворювання проходять дедалі легше, аж до створення повної несприйнятливості до нових заражень. При тропічній малярії повторні зараження ще довго можуть супроводжуватись тяжкими клінічними виявами. Отже так звані хронічні або затяжні форми малярії в основномувиникають при наявності повторних реінфекцій і зустpічаються в місцевостях, де можливі постійні повторні зараження, що дуже коротко і чітко сформулював Р'є – «немає хронічної малярії без повторних реінфекцій». Ці «хронічні» малярійні захворювання в тяжких малярійних вогнищах раніше, коли не було правильного лікування заходів проти повторних заражень, тривали роками. Вони супроводжувались загальним виснаженням, набряками, прогресуючим недокрів'ям і величезними спленомегаліями, даючи так звану малярійну кахексію, або «болотяну хирлявість», що часто спостерігалась і повторно описувалась колишніми маляріологами в класичних монографіях. Нині, навпаки, ці тяжкі термінальні форми затяжної малярії майже не зустрічаються; у походженні їх мала вирішальне значення відсутність правильного систематичного лікування, часті повернення хвороби; безперечно, впливало також недостатнє живлення, авітаміноз, супровідні захворювання, що легко розвивалися в ослаблених маляриків.
Як було вказано вище, малярія в більшості випадків закінчується повним видужанням після того, як минають у звичайні строки рецидиви гарячкових приступів, проте, у частини хворих ще довгий час можуть залишатися різні, хворобливі прояви з боку внутрішніх органів і нервової системи (недокрів'я, спленіти, хронічні гепатити, порушення з боку вегетативної нервової системи), які раніше вважалися виявами хронічної малярії. Однак у цих випадках інфекційний малярійний процес вже закінчився і були тільки залишкові явища після тих порушень, які виникли в перші роки малярійного захворювання, тому правильніше називати їх парамалярійними (Лурія).
1.3.2 Ураження внутрішніх органів і нервової системи при маляріїКрім вищеописаних гарячкових приступів, найбільш характерним в клініці малярії, є зміни крові, селезінки і печінки. Як правило, малярія супроводжується більшим або меншим ступенем недокрів'я, обумовленим посиленим зруйнуванням еритроцитів, уражених плазмодіями, а також гемолізом і фагоцитозом еритроцитів, гіперплазованих елементами ретикулоендотелію, переважно в селезінці (Taliaferro). Звичайно анемія має регенеруючий характер: в кістковому мозку, як показує стернальна пункція, є виявлена еритробластична реакція; у більшості хворих порівняно швидко після припинення приступів відновлюється кількість гемоглобіну та еритроцитів, і тільки в затяжних випадках з рецидивами, що часто повторюються, та ослабленою функцією кісткового мозку можуть розвинутися більш стійкі форми анемії. В поодиноких випадках ми спостерігали при малярії форми гіперхромної анемії, що нагадують бірмерівську анемію; однак, ні рідкі форми анемії, наявність яких при малярії неодноразово описана в літературі, все ж таки, добре піддаються специфічному протималярійному лікуванню. З боку білої крові звичайно констатується лейкопенія, нейтропенія, еозинопенія, відносний лімфоцитоз, хоча абсолютні кількості лімфоцитів не перевищують норми, а також, у періоді реконвалесценції і при тяжких перніціозних формах, іноді виявлений моноцитоз; як виняток при малярії описані випадки виявленого гіперлейкоиитозу, що симулюють лейкози. Під час приступів також значно знижується кількість тромбоцитів, іноді до дуже низьких цифр, чим почасти можна пояснити наявність геморагічного діатезу, що нерідко зустрічається при малярії (геморагічні висипання, поява маткових і носових кровотеч). Хоча попутно необхідно вказати, що геморагічні явища при малярії, як показали роботи, проведеш в нашій клініці, залежать також від різко зниженої резистентності капілярів (Швальбін). Це в свою чергу залежить від наявності при малярії виявленого С-гіповітамінозу, що встановлено на великій кількості хворих з природною-і терапевтичною малярією (Куперман).
З великою постійністю при малярії спостерігається збільшення селезінки, в початкових періодах за рахунок гіперемії і гіперплазії ретикулоендотеліальних елементів, в, більш пізні періоди — завдяки розвитку фіброзу. В початкових періодах тропічної малярії селезінка збільшується мало, особливо при тяжких перніціозних формах; при реактивних, часто рецидивуючих формах терціани також збільшення селезінки менш виявлено. У хворих з затяжною малярією внаслідок повторних реінфекцій спостерігаються дуже великі ступені спленомегалії, нерідко з супровідними периспленітами, з приступами сильних болів у лівому підребер'ї.
Завжди необхідно пам'ятати про можливість спонтанного розриву збільшеної малярійної селезінки як в гострих, так і в хронічних випадках, що може статися після навіть незначної зовнішньої травми. Клінічно розрив селезінки виявляється раптовою появою приступу сильних болів у лівому підребер'ї, колапсом, явищами гемоперитонеуму; потрібна рання діагностика і термінове оперативне втручання, яке нерідко рятує життя хворого. Розрив селезінки не можна вважати дуже рідким явищем, особливо в ендемічних вогнищах; за Зейфартом (Seyfarth), смерть від розриву селезінки становить 1/5всіх смертей від малярії.
При малярії спостерігаються дуже різноманітні зміни з боку печінки: вже в податкових періодах малярії констатується збільшена болюча печінка, що викликається посиленим кровонаповненням і гіперплазією мезенхімалічних елементів. Відносно рідше спостерігають паренхіматозні гепатити з жовтяницею, що супроводжуються нерідко виявленими транзиторними функціональними порушеннями; значно рідше при злоякісних формах малярії можуть бути тяжкі гепатити, які проходять під виглядом гострої жовтої атрофії печінки (Теппер). На ґрунті малярії можуть розвинутись підгострі і хронічні гепатити, що характеризуються дифузними ураженнями паренхіми і мезенхіми. В дуже рідких випадках вони закінчуються цирозами печінки, хоча є вказівки, що на тропіках у тяжких ендемічних вогнищах відносно часто зустрічаються атрофічні цироїн печінки у молодих людей, які хворіли на малярію з дитинства. Ці захворювання супроводжуються профузними проносами, асцитом, загальним виснаженням та набряками (Fast).
За даними італійських авторів, у маляриків, що довго хворіли на малярію, створюються умови, які сприяють розвиткові холециститів; Джіноці (Gignozzi) у 90% хворих на холецистит констатував в анамнезі затяжну малярію.
Нирки відносно часто уражаються при малярії (Ніколаев, М'ясником), частіше при тропічній малярії і квартані, переважно к холодну, осінню пору (Шахматов); виявляються вони у вигляді гострих нефритів, що нерідко повторно рецидивують при поверненнях малярії. Прогноз при гострих малярійних нефритах, сприятливий; звичайно вони дають швидке поліпшення при специфічному лікуванні малярії.
Значно важче в усіх випадках довести малярійну етіологію хронічних нефрозонефритів і нефрозів, описаних у хворих, що раніше хворіли на малярію, і повністю виключити можливість інших етіологічних моментів, які могли існувати у малярика (наприклад, гнійний тонзиліт та ін.); в цих випадках потрібно старанне вивчення та індивідуальний підхід, тому що немає певних ознак, які дали б підставу точно визначити малярійну природу хронічно уражених нирок.
В ендемічних вогнищах у погано лікованих хворих, з частими, повторними рецидивами, восени часто спостерігаються великі набряки при відсутності уражень нирок (Гелядов). Для пояснення причини цих набряків допускали токсичне ураження капілярів і збільшення їх порозності, що, однак, не доведено; найбільш можливою причиною цих набряків є гіпопротеінемія, що розвинулася завдяки посиленню білкового обміну при малярії при одночасному неповноцінному і недостатньому живленні (Тарєев).
Значні коливання температури під час приступів зміни в тонусі вегетативної нервової системи, можливі анатомічні зміни з боку судин, не можуть не відбитися на стані серцевосудинної системи у малярика: у них звичайно констатується розширення серця, глухі тони, систолічний шум на верхівці, різке зниження-артеріального і венозного тиску, значне зменшення кількості циркулюючої крові. Н затяжних випадках малярії з повторними рецидивами спостерігаються явища міокардіодистрофії, що можуть досягати більш виявлених ступенів і супроводжуватись досить значними змінами електрокзрдіоірами; проте, ці зміни в серці не бувають стійкими і звичайно не залишаються після припинення малярійних приступів.
Відносно часто при малярії спостерігаються різні порушення з боку шлунково-кишкового тракту. Вже звичайні приступи малярії середньої тяжкості нерідко супроводжуються сильними болями в підложечковій ділянці, повною відсутністю апетиту, нудотами, блюванням і проносами. При тяжкій тропічній малярії, особливо у дітей, бувають ентероколіти із значними упертими проносами і геморагічні коліти, дуже схожі на дизентерію.
Патогенез цих тяжких колітів при малярії ще повністю не з'ясований: можливо, що вони обумовлені тільки малярійною інфекцією, порушенням кровообігу в судинах товстих кишок, утворенням тромбів з еритроцитів, які містять плазмодії у судинах стінки кишки, що може навіть призвести до виникнення виразкових процесів на слизовій оболонці; не виключена можливість, що ці коліти обумовлені супровідною дизентерійною інфекцією, яка загострюється в періоди погіршання малярії.
Відносно рідше зустрічаються при малярії супровідні зміни в легенях. Приступи малярії можуть супроводжуватись судорожним кашлем, припадками, близькими щодо своєї клінічної симптоматології до бронхіальної астми; ці припадки іноді припиняються разом з припиненням виявів малярії під впливом специфічного лікування (Тонард — Thonhard, Neumann). Часто малярія супроводжується вогнищевими пневмоніями, які звичайно викликаються супровідною бактеріальною інфекцією, хоча в літературі є вказівки на можливість вогнищевих уражень, обумовлених порушеннями судин в легенях внаслідок малярії (Аббасов).
Ураження нервової системи при гострій і хронічній малярії дуже різноманітні, і цьому питанню за останні десятиріччя присвячена велика кількість досліджень, але й зараз ще багато спостережень потребують додаткового вивчення. Вже гострі малярійні приступи супроводжуються різними явищами з боку нервової системи—головним болем, втратою свідомості, судорогами, явищами подразнення мозкових оболонок, особливо у дітей. Відносно часто малярійні приступи супроводжуються впертими невралгіями, що повертаються з кожним рецидивом; значно рідше бувають неврити, плексити і в деяких випадках описуються поліневрити. Всі ці явища майже зникають при застосуванні протималярійної терапії, хоча при нових рецидивах малярії можуть давати загострення.
При малярії іноді спостерігаються тяжкі ураження центральної нервової системи — малярійні енцефаліти з характерними патологоанатомічними змінами у вигляді коматозної малярії, описаної нижче. При затяжних формах малярії спостерігались явища розсіяного або поперечного мієліту, дисемійованого склерозу, мозочкової атаксії бульбарних уражень, а також менінгітів із змінами в лікворі. У тих випадках, коли всі ці зміни почались після тривалого періоду, що минув після початку малярії, не завжди можна довести їх малярійну природу тому, що, по суті, всі ці синдроми не є суворо специфічними для малярії.
Останнім часом приділяється багато уваги вивченню уражень вегетативної нервової системи при малярії, які дуже часто зустрічаються у вигляді вегетативних невралгій, невритів, плекситів, гангліонітів, особливо часто соляритів (Маркелов).
Всі ці вегетативні ураження розвиваються повільно, дають погіршання з повторними рецидивами і можуть залишатися протягом довгого часу, у вигляді так званих парамалярійних уражень, навіть тоді, коли малярійна інфекція закінчилась. Частоту і різноманітність ускладнень з боку вегетативної нервової системи підкреслюють не тільки клініцисти, а й патологоанатоми. Могильницький в гострих випадках малярії часто констатував зміни судин у сплетеннях і гангліях — крововиливи, набрякання і злущування ендотелію; в затяжних формах малярії — виявлений фіброз у гангліях. Ці вегетативні ураження супроводжуються тяжкими судиноруховими і трофічними розладами; відзначаються навіть такі тяжкі ураження при малярії, як симетрична гангрена кінцівок (Широкогоров).
На ґрунті інтоксикаційних процесів, зв'язаних з розмноженням та розвитком паразитів і судинними розладами в мозку, при малярії можливі психози; вони частіше зустрічаються в субтропічних місцевостях, здебільшого при тропічній малярії, хоча можуть бути і при терці-ані і квартані. Важливу роль відіграють конституціональні особливості організму, а також загальний стан, перевтома та виснаження захворілого; Малярійні психози можуть давати найрізноманітніші клінічні симптомокомплекси: галюцинаторно-маячні і маніакальні стани, параноідне маячення, синдром гострої аменції, амнестичний корсаківський синдром, епілещиформні стани збудження (Перельман).
Вже давно було відомо, що на ґрунті малярії можуть розвинутися різні захворювання очей: найчастіше зустрічаються, нерідко при первинних малярійних атаках, поверхневі кератити, рідше—глибокі кератити, кон'юнктивіти, ураження судинної оболонки з крововиливами, а також невроретиніти і паралічі очних м'язів.
1.3.3 Перніціозні форми малярії, коматозна маляріяКоматозні форми малярії зустрічаються звичайно в південних ендемічних вогнищах, на Нижньому Поволжі, в Закавказзі, в Середній Азії, хоча треба пам'ятати, що в роки епідемічних спалахів спорадичні випадки малярійної коми зустрічаються також і в більш північних областях, зокрема у південній і середній Україні. Коматозні форми малярії бувають звичайно не у місцевих жителів малярійних вогнищ, які мають певний імунітет, а у приїжджих, особливо у перевтомлених, та виснажених перенесеними захворюваннями, крім того у вагітних, що хворіють на малярію (Китаєв і Тонтаева).
Починається коматозна малярія раптово, іноді з першими приступами свіжої малярії, в інших випадках— після серії погано лікованих приступів, що проходили з головними болями і блюванням. Уже з самого початку виявляється тяжка загальна інтоксикація і ураження центральної нервової системи: лице хворого бліде, із землистим відтінком, очі запалі, байдужий, блукаючий погляд; психіка пригнічена, хворі перебувають у сопорозному стані; іноді рано з'являються менінгеальні симптоми (ригідність потилиці, симптом Кернінга); мускулатура напружена, щелепи судорожно зціплені, можуть бути виявлені судороги; язик густо обкладений, дихання часте 1 переривчасте, пульс частий і малий, температура частіше буває підвищена до 40° і більше, але може бути і незначно підвищеною; селезінка при коматозних формах здебільшого буває не дуже збільшеною. Потім настає коматозний стан: рефлекси, які були підвищені на початку захворювання, зникають, втрачається чутливість шкіри, хворі не реагують на оточення, мочаться під себе, іноді з разючою швидкістю розвиваються великі пролежні; настає повне розслаблення мускулатури, розладжується дихання, яке набуває сейнстоківського типу, пульс порожній і м'який і при явищах серцево-судинної слабості хворий гине. При дослідженні крові констатується великий лейкоцитоз з лейкоцитарним зрушенням; виявлений моноцитоз, пігментофаги, звичайно дуже велика кількість паразитів, нерідко форми ділення Pl. falciparum; взагалі коматозна малярія, як правило, викликається Pl. falciparum і тільки в поодиноких випадках Pl. vivax або Pl. malariae.
Прогноз при коматозних формах завжди дуже серйозний, хвороба триває декілька днів і частіше закінчується смертю. Летальність, за різними авторами, — від 50 до 100%; кінець захворювання залежить від того, наскільки рано встановлено діагноз і своєчасно та енергійно почато лікування.
В тяжких тропічних вогнищах зустрічається ще ряд перніціозних форм: 1) альгідна форма, при якій після ознобу раптово з'являється сильний занепад сил, профузні проноси, fades hyppocratica, похолодання кінцівок; судороги — картина, що нагадує альгідний період холери; 2) дизентерійна форма з кривавим проносом і тенезмами; 3) кардіальна форма, що характеризується появою сильних болів у ділянці серця, серцевою слабістю і набряком легень; 4) жовтянично-гемоглобірійна форма, що дуже поширена на тропіках, і рідко зустрічається у нас. Хвороба починається трясучим ознобом, підвищенням температури, загальною слабістю, занепадом серцевої діяльності, до цього швидко приєднуються прогресуюча жовтяниця, відхід сечі, що містить гемоглобін; приступи гемоглобінурії провокуються іноді призначенням хініну, охолодженням, перевтомою.
1.3.4 Блискавична гіпертоксична форма триденної гарячкиВ останні роки триденна малярія, яка звичайно мала більш легкий перебіг, в ряді захворювань у дітей, рідше у дорослих, почала давати злоякісний перебіг, який закінчувався раптовою смертю. Ці форми частіше зустрічаються у хворих з повторними рецидивами, які до цього погано лікувалися. Приступ починається раптово, супроводжується загрозливими мозковими симптомами — головним болем, блюванням, судорогами, непритомним станом, піною з носа і рота, після чого дуже швидко настає смерть, звичайно раніше, ніж встигають подати медичну допомогу. Ці випадки блискавичної терціани зареєстровані у відносно північних областях Союзу під час весняного підвищення триденної малярії. При секції знаходять тільки виявлений набряк мозку; патогенез захворювання поки що не вивчений.
1.3.5 Природжена та дитяча маляріяВеликою кількістю спостережень, особливо російських авторів (Григорьев, Фрідман, Муфель, Ляховецький) доведена можливість внутрішньоутробного зараження малярією: в ряді випадків у той же самий вид паразита, що був виявлений у матері, через декілька годин після народження виявляли у дитини. Особливо переконливим щодо можливості внутрішньоутробного зараження є виявлення паразитів малярії у мертвонароджених. Здродовський виявив гаметоцитів Pl. falciparum у селезінці 6-місячного мертвого плоду, що народився під час приступу коматозної малярії у матері. Звичайно вважають, що непошкоджена плацента непроникна для плазмодія; це почасти підтверджується тим, що в тих випадках, де паразити були виявлені в крові новонародженого в незначній кількості, в крові пуповини з материнського-боку плаценти їх було дуже багато; іноді плазмодії виявляються тільки в крові пуповини при відсутності їх у новонародженого. Можливо, що внутрішньоутробному зараженню сприяє захворювання або пошкодження плаценти, хоча описані випадки (Муфель) виявлення паразитів у плоду при цілості плаценти та оболонок.
Проте внутрішньоутробне зараження зустрічається нечасто, далеко не в кожної матері-малярички, і які умови сприяють йому, точно ще не з'ясовано. Однак лікарям, які працюють в малярійних місцевостях, слід старанно стежити за немовлятами, які народилися від матерів-маляричок, особливо при кволості і поганому розвитку новонародженого.
Крім внутрішньоутробного можливе ще плацентарне зараження підчас родів при відлущуванні плаценти, коли кров синусів і ворсинок стикаються; в таких випадках дитина може народитися здоровою і плазмодії можуть з`явитися в неї на 12—20-й день.
Діти дуже схильні до захворювання на малярію: в ендемічних вогнищах, як показали класичні обслідування Коха, 80—100% усіх дітей хворі на малярію. Аналогічних вказівок для різних малярійних місцевостей є дуже багато: за даними Здродовського в злісних вогнищах Азербайджану діти віком від 1 до 5 років у 83% є носіями малярійних паразитів.
Діти тяжко переносять малярію, тому що дитячий організм сильніше дорослого реагує на малярійну інтоксикацію: в них рано розвивається загальне зниження живлення і різке недокрів'я. Діти-малярики худі, кволі, гірше їдять, не поправляються; у маленьких дітей різко виявлена затримка в рості, у більш дорослих — сильніше виявлені явища з боку нервової системи і психіки: діти мляві, вразливі, не встигають у навчанні, погано і неспокійно сплять. Чим менша дитина, тим менш типово виявляється у них малярія; у немовлят гарячкові приступи зовсім не виявлені: на початку приступу дитина блідне, розвивається синюха, починаються блювання і пронос; температура частіше постійного типу або з щоденними підвищеннями, поту майже не буває; у маленьких дітей приступи часто супроводжуються судорогами, іноді виявленого екламптичного характеру. У дітей старішого віку клінічний перебіг наближається до типу дорослих, але в них більш виявлені ураження печінки й селезінки частіше з'являється асцит. Дуже частим і іноді єдиним проявом малярії у дітей бувають уперті проноси (Жуковський).
Малярія обумовлює високу дитячу смертність: наприклад, в Індії смертність дітей від 1 до 5 років вдвоє більша в малярійних областях, ніж у немалярійних. Діти гинуть як під час самого захворювання на малярію, так і після припинення гострого періоду, тону що ослаблені діти-малярики легко піддаються іншим захворюванням, зокрема інфекційним.
Розділ 2. Матеріали та методи дослідження 2.1 Методика дослідження крові для виявлення паразитів малярії
Взяття крові і дальше забарвлення препаратів крові нічим не відрізняється від установлених прийомів у гематологічній практиці. Тільки для полегшення у виявленні плазмодія у крові користуються не звичайним тонким мазком, а препаратом товстої краплі.
Останню готують так, щоб крапля крові величиною в 2 — 3 мм3 була розмазана на площині величиною в 1 — 1,5 см2, чого досягають коловим рухом предметного скла, не відриваючи його від краплі крові, що виступила. Потім препарат висушують на повітрі в захищеному від пороху і мух місці, уникаючи таких моментів, які могли б викликати фіксацію товстої краплі. Недодержання цієї умови не дозволить надалі при забарвлюванні препарату одержати гемоліз еритроцитів, а відсутність останнього буде непереможною перешкодою до використання препарату для діагностичних цілей.
Гемоліз еритроцитів при оброблянні товстої краплі є тим основним істотним моментом, який у товстому шарі крові дозволить виявити паразитів навіть при порівняно невеликій їх кількості, тому що поріг чутливості лабораторного дослідження товстої краплі підвищується у 50 раз порівняно з мазком. Ця обставина є настільки цінною, що, хоча в товстій краплі плазмодії вже, як правило, виявляються поза еритроцитом з трохи менше чіткими деталями будови, але ці моменти не настільки істотні, щоб бути серйозною перешкодою до встановлення видової належності паразита і його вікових стадій.
Для одержання гемолізу еритроцитів у препараті товстої краплі, яка зберігалася після взяття крові понад 7—10 діб, треба перед забарвленням обробити сухий препарат дистильованою водою, поки не буде вилучений гемоглобін повністю. Для препаратів, які мають невелику давність, гемоліз легко здійснюється одночасно з забарвленням, якщо для цього користуються неміцними водними розчинами фарби, при якій тривалість забарвлення препарату становить не менше півгодини. В таких випадках на препарат наливають 2 см3 барвного водного розчину. Після забарвлення препарат обережно зливають, щоб не зняти нефіксовану краплю крові, і потім швидко висушують на повітрі.
Звичайно фарби Гімза, Райта і Лейшмана (Giemsa, Wright, Leichman) тільки в тому разі дадуть добре забарвлення Препаратів, якщо перед вживанням рознести їх дистильованою водою суворо нейтральної реакції. Стандартні розчини фарб досить концентровані, тому беруть не більше 1 — 2 крапель фарби на 1 см3 дистильованої води.
Придатність дистильованої води можна перевірити таким способом: до 5 - 10 см8 води додають декілька зерняток гематоксиліну. Якщо вода придатна, то не раніш ніж через одну і не пізніше ніж через п'ять хвилин має з'явитись блідо фіолетове забарвлення. Якщо забарвлення не настає через 5 хвилин або з'являється дуже швидко із зміною відтінку — вода непридатна.
Забарвлення азуреозином за Nochto M. Фарбу Гімза цілком можуть замінити розчини азурії та еозину. Препарати, забарвлені цим способом, нічим не відрізняються від препаратів, забарвлених за Гімза.
Треба виготовити два окремих водних розчини фарб: 1) азури — 1,0 на літр дистильованої води і 2) еозину — 1,0 на літр дистильованої води.
Виготовлені розчини зберігаються окремо. Для вживання ці фарби відливають в окремі крапельниці.
Перед тим як приступити до повсякденної роботи з ними, треба протитрувати їх один раз, тобто встановити, в якому співвідношенні треба взяти ці фарби на певний об'єм дистильованої веди, щоб вони, в звичайний для забарвлення препаратів строк, дали картину, що не відрізняється від забарвлення за Гімза. Для цього треба взяти декілька препаратів крові і кожний з них забарвити по-різному виготовленою сумішкою.
Встановивши таким способом потрібне співвідношення цих забарвлюючих розчинів, надалі можна користуватися ними дуже довго, тобто до того моменту, поки один з розчинів не буде використаний повністю. При виготовленні нового розчину однієї з цих фар б титрацію проводять знов.
Методика забарвлювання. Готують exmpore сумішку на дистильованій воді з розчинів прититрованої кількості крапель, що припадали на 1 см3 води, азуру II та еозину, перемішують і наливають на препарати. Через 30 — 50 хвилин препарати змивають і сушать.
Надмірно рожеве забарвлення фону товстої краплі при слабкому забарвленні ядер лейкоцитів свідчить про надмірну кількість еозину або недостатню кількість азуру ІІ.
Час взяття крові. Час взяття крові для дослідження на присутність малярійних паразитів у випадках початкових приступів малярії або ранніх рецидиків з типовою клінічною картиною не має вирішального значення, тому що при цьому звичайно велику кількість шизонтів різних віків можна виявити як під час приступу, так і між приступами. Тільки, відносно рідко, в самі перші дні приступів, що почалися, кількість паразитів може бути ще настільки незначна, щоб можна було легко виявити при дослідженні однієї краплі крові. В цих випадках в наступні найближчі декілька днів кількість паразитів, продовжує зростати і тоді вони при повторному дослідженні легко виявляються.
При віддалених рецидивах, завдяки наявності деякого імунітету, зростання паразитів у периферичній крані може відбуватися на короткі проміжки часу, тому стає можливим найлегше виявити паразитів на початку приступу. Це особливо часто має місце при пізніших рецидивах тропічної малярії, обумовлених одною генерацією Pl. falciparum, коли деяку кількість кілець можна виявити у периферичній крові тільки на початку приступу. У цих випадках порізані повторні взяття крові в перші години приступів.
Ще більші утруднення зустрічає лабораторна діагностика малярії у міжприступний період, коли у периферичній крові для більшості випадків при багаторазових дослідженнях її, проводжуваних за невеликий період часу, не вдається виявити плазмодії. У цих випадках доводиться розраховувати, що за період максимальної активності паразита (весняно-літній) періодом періодичних повторних досліджень крові, що становлять великий відрізок часу, вдається зустрітись з моментами так званого холодного паразитоносіння або гаметоцитоносіння. Рекомендують наполегливо проводити повторні дослідження крові протягом декількох весняно-літніх місяців, хоча б один раз на декаду.
2.2 Діагностика маляріїЗначення дослідження крові. Діагноз малярії може бути поставлений з безсумнівністю тільки тоді, коли в крові виявлені малярійні плазмодії; клінічні прояви малярії надзвичайно різноманітні і непостійні, не говорячи вже про те, що часто малярія має прихований перебіг, майже без об'єктивних симптомів, тому діагностика її на підставі лише клінічних даних утруднена і не завжди можлива. Отже не можна покластися тільки на клінічну симптоматологію і в кожному діагностично нез'ясованому випадку треба зробити аналіз крові, який часто виявляє малярію там, де клінічна картина не давала характерних ознак. Це має тим більше значення, що епідеміологічно і клінічно надзвичайно важлива рання діагностика по можливості всіх випадків малярії, що дає змогу своєчасно почати правильне лікування. Це сприяє більш стійкому вилікуванню, скорочує кількість пропущених через малярію робочих днів, а головне,—зменшує можливість дальшого поширення малярії.
Звичайно у хворих із свіжою гострою малярією у всіх випадках легко виявляється у периферичній крові велика кількість плазмодіїв. У свіжих випадках кількість паразитів звичайно буває велика, причому відносна кількість гаметоцитів щодо шизонтів невелика (15—25%). Нам доводилося спостерігати, особливо в розпалі пандемії, коли майже третина всіх еритроцитів містила паразитів, причому в деяких кульках було по два і навіть по три плазмодії, що буває при Pl. falciparum, рідше при Pl. vivax. При пізніших рецидивних формах кількість паразитів менша і виявити їх важче.
У затяжних формах малярії внаслідок повторних реінфекцій кількість паразитів може бути настільки незначна, що тільки при повторних дослідженнях і при перегляді декількох товстих крапель можна виявити паразитів.
Взагалі виявлення плазмодіїв завжди з безсумнівністю встановлює діагноз, не виявлення їх при аналізі крові ні в якому разі не заперечує можливості малярії, тому що паразити можуть навіть самовільно, без лікування, зникати з периферичної крові з тим, щоб через деякий час знову з'явитися рецидив, не говорячи вже про те, що Pl. vivax під впливом навіть декількох порошків хініну тимчасово зникають з крові. Тому кров для дослідження на плазмодії краще брати до вживання хініну, а також в разі негативного результату бажано через деякий час повторити аналіз. При не виявленні плазмодіїв діагноз малярії, особливо в міжприступному періоді, встановити важче; в таких випадках треба керуватися не тільки окремими клінічними ознаками, але й анамнезом, епідеміологічними, клінічними і лабораторними даними.
Анамнез. В типових випадках, особливо mal. tert. і quart., анамнез настільки характерний, що вже на підставі тільки його можна думати про малярію: чергування в Ті ж самі години гарячкових приступів через 1 — 2 дні з характерним ознобом, жаром і потом підказують діагноз малярії. Але, як було вказано вище, малярія часто проходить дуже атипово, не даючи характерних приступів; у таких випадках треба враховувати періодичність настання тих чи інших хворобливих проявів, їх схильність повторюватись в ті ж самі години, давати погіршання весною і восени, провокуватися різкою інсоляцією, охолодженням або іншими моментами, які сприяють ослабленню організму. Надзвичайно важливо звернути увагу на епідеміологічні дані, на перебування хворого в різко малярійній місцевості протягом поточного і минулого осінньо-літнього сезону, де його міг укусити комар. Велике значення має з'ясування професії хворого, тому що робітники деяких професій (рибалки, торфяники та ін.) особливо піддаються зараженню через укуси комарів.
Клінічні дані. Необхідно звернути увагу на зовнішній вигляд хворого: для малярії характерна блідість, іноді з жовтяничним відтінком. У дітей спостерігається відвислий і збільшений живіт внаслідок збільшення селезінки і печінки та асциту, що легко настає. Важливою і частою ознакою є наявність herpes labialis (рідше нам доводилося спостерігати herpes intercostalis).
Збільшення селезінки і печічки. Важливою і дуже частою ознакою є також збільшення селезінки. В свіжих випадках — вона щільна, еластичної консистенції, у хворих з повторними реінфекціями вона досягає іноді величезних розмірів і буває хрящової твердості, не-горбаста, з рівними краями. Селезінка визначається перкусією, краще пальпацією, при масових обслідуваннях — в стоячому положенні хворого, але краще, коли хворий лежить.
Як було вказано вище, наявність збільшеної щільної селезінки є дуже цінною діагностичною ознакою, але не абсолютною, тому що за літературними даними і нашими спостереженнями селезінка буває збільшеною не у всіх хворих (не промацується в 24%); іноді при тяжкій малярії, зокрема при тропічній, з величезною кількістю паразитів селезінка не промацується, а також на аутопсії може бути не констатоване її збільшення. Взагалі немає паралелізму між ступенем збільшення селезінки і тяжкістю клінічного перебігу.
Частою і важливою ознакою є також збільшення печінки. В свіжих випадках вона більш м'якої консистенції, в затяжних — твердої.
Зміни з боку крові. Надзвичайно цінні дані для розпізнавання малярії дає дослідження крові, але й тут треба користуватися не однією тільки будь-якою ознакою, а всім комплексом наявних змін. Більш-менш різко виявлена анемія майже завжди супроводить малярію: кількість гемоглобіну та еритроцитів зменшується залежно від ступеня ураження червоної крові; спостерігаються регенеративні і дегенеративні процеси — поліхромазія, анізоцитоз, пойкілоцитоз, базофільна зернистість і ядерні еритроцити; в свіжих випадках також різко збільшується процент ретикулоцитів. Поліхромазія, що є важливою ознакою, легше констатується в товстій краплі. Всі ці зміни виявлені в більшій чи меншій мірі залежно від загибелі інфікованих еритроцитів і регенеративної здатності крові.
Як наслідок гемолітичних процесів під час малярійних приступів констатується збільшення білірубіну в сироватці, що іноді може допомогти диференціальній діагностиці між малярією, туберкульозом і черевним тифом, тому що при двох останніх захворюваннях білірубін звичайно не збільшується.
Велике значення для діагностики малярії мають зміни у лейкоцитах: у свіжих початкових формах звичайно спостерігаються лейкопенія, нейтропенія (за рахунок зменшення сегментованих) і значне зрушення (паличкоподібні), причому, як указують літературні дані і спостереження в нашому відділі (Розенбаум), у свіжих формах абсолютна кількість лімфоцитів не збільшена і в лейкоцитарній формулі їх процент буде більший за рахунок зменшення кількості сегментованих. В більш пізніх формах у лейкоцитарній формулі спостерігається збільшення процента лімфоцитів і моноцитів (звичайно до 10 - 12%, іноді до 20 — 30%). Абсолютні кількості їх залишаються в нормі або також збільшуються (Мошковський, Страдомський). Кількість еозинофілів в гострих випадках може бути зменшена, в затяжних — залишатися без змін. Наявність значного моноцитозу є дуже цінною ознакою, але не абсолютною, тому що іноді вона відсутня у явних маляриків, а іноді буває у немаляриків і навіть у здорових.
Підсобною ознакою для діагнозу малярії є зменшення під час приступу кількості тромбоцидів (Маслов, Оніцев).
Реакція Вассермана. Михаеліс і Лессер давно констатували при малярії наявність реакції Вассермана, але вона буває позитивною майже завжди тільки в гострих випадках, коли діагноз неважкий, завдяки наявності плазмодіїв, і те не завжди (за різними авторами в 40 — 80 % усіх випадків).
Реакція Вассермана при малярії дуже нестійка і після припинення приступів звичайно стає негативною; тому в міжприступному періоді, коли діагностика утруднена, на результати реакції Вассермана не можна покладатись.
Реакція меланофлокуляції та її діагностична цінність. Велику увагу притягла до себе запропонована Анрі (Henry) у 17 році серологічна реакція меланофлокуляції для діагностики малярії. Гадаючи, що в патогенезі малярійного захворювання велику роль відіграють не тільки екзогени — продукти життєдіяльності паразита, але й ендогени, що утворюються в організмі у відповідь на присутність інфекції, Анрі великого значення надавав як ендогену пігменту—меланіну, що утворюється при розпаді еритроцитів, уражених плазмодіями. Внаслідок сенсибілізації цим антигеном сироватка малярика стає здатною давати специфічну флокуляцію з меланіном. Кричевський одержав специфічну реакцію меланофлокуляції у птахів після штучного зараження їх паразитами пташиної малярії, хоча до зараження реакція була в них негативна.
Діагностична цінність реакції перевірялась в багатьох лабораторіях у Франції, в Італії і у нас в Союзі Шікуль, Молдавська-Кричевська, Сахаров, Коровицький, Станков, Розенбаум та ін.).У величезній більшості випадків меланофлокуляція буває позитивною в період гарячкових малярійних приступів. Крім того, індивідуально у різних хворих протягом різних строків вона залишається позитивною після припинення приступу. Ставши негативною, реакція меланофлокуляції при нових рецидивах знову стає позитивною на деякий час, Крім малярії, реакція меланофлокуляції з великою постійністю буває позитивною тільки при висипному тифі, при всіх інших захворюваннях вона, як і в здорових людей, що не хворіли на малярію, буває, як правило, негативною. Тому ця реакція має певне значення для діагностики малярії, особливо в міжприступний період, коли виявлення малярійних паразитів в крові становить певні труднощі. Негативна реакція ще не виключає можливості наявності незакінченої малярії і появи нових рецидивів; навпаки, позитивна реакція підтверджує діагноз малярії при відсутності інших діагностичних ознак.
Меланіновий антиген, за вказівками Анрі, готується з судинної оболонки ока і може зберігатись протягом довгого часу Кров беруть з вени; в маленьких пробірках до 0,2 см3 сироватки додається робоче розведення стандартно виготовленого антигену в 0,3 % розчині і дистильованій воді; пробірку залишають на 3 години в термостаті при 37°С, після чого спостерігають результати; позитивною реакція вважається в тих випадках, де настало прояснення рідини і утворення пухких пластівців.
Нині ще неможливо дати вичерпне пояснення суті реакцій меланофлокуляції. Анрі, Кричевський, Рубінштейн та ін. вважають, що меланофлокуляція проходить за типом реакції—антиген — антитіло і виникає внаслідок сенсибілізації якимись антигенами, близькими до меланіну ока; однак, це припущення мало обгрунтовано: усі антитіла є відносно термостабільними речовинами і коло півгодини витримують нагрівання до 56°, сироватка ж малярика, що давала позитивну реакцію, після такого нагрівання втрачала цю здатність. Станков у нашій лабораторії показав: 1) що імунізація кролів меланіном не супроводжувалась у них появою позитивної меланофлокуляції, і 2) що позитивна реакція меланофюкуляції у сироватці маляриків буває не тільки з меланіном, а й з іншими суспензіями електронегативних колоїдів (конгорот та ін.). Все це дає підставу гадати, що меланін не є специфічним антигеном, і що реакція флокуляції є тільки показником змія у колоїдному стані білків сироватки під час малярії. Жіль, Шорін і Жільє (Gill, Chorine, Gillier) гадають, на підставі своїх дослідів, що в сироватці малярика відбувається нагромадження евглобулінів; цим пояснюється зміна її фізико-хімічних властивостей, що приводить до флокуляції, яка легко настає, і при якій меланін є тільки індикатором, що полегшує констатування цього явища.
Уробілінурія. Корисною діагностичною ознакою з боку сечі є наявність уробіліну, який звичайно майже завжди констатується в гострому періоді малярії при гарячкових приступах ще протягом 5 — 6 днів після їх припинення (Тареєв). Діазореакція при малярії рідко буває позитивною.
Призначення спробного лікування. В сумнівних випадках призначення курсу вживання акрихіну або хініну може мати деяке значення для діагностики малярії: зниження і навіть тимчасове спадання температури і поліпшення самопочуття після призначення хініну ще не доводить малярійної природи захворювання, тому що хінін, як жарознижуючий засіб, може викликати спадання температури при будь-якому захворюванні. Навпаки, висока гарячка, що триває, незважаючи на вживання повних доз акрихіну або хініну протягом 4 — 5 днів, дає повну можливість в більшості випадків заперечувати малярійну етіологію.
2.3 Диференціальний діагнозВ типових випадках три-і чотириденної малярії з правильним чергуванням характерних приступів діагностика не утруднена навіть ще до проведення дослідження крові.
Навпаки, у випадках з атиповим перебігом з неправильною гарячкою або температурою постійного типу, малярія своєю клінічною картиною може нагадувати ряд інших захворювань. Нерідко малярія правильно не діагностується і її помилково вважають за черевний тиф, сепсис, але ще частіше доводиться спостерігати, як у хворих, що в минулому перенесли малярію, кожне нове захворювання безпідставно вважається проявом хронічної малярійної Інфекції. Часто тільки повторні дослідження крові, що наполегливо проводяться, можуть дати підставу для правильного-розпізнавання характеру захворювання.
Як було вказано вище, при багатьох гарячкових інфекційних захворюваннях можуть бути схожі на малярійні клінічні синдроми, які повинні бути виключені при диференціальній діагностиці:
1) Бруцельоз, з високою ремітативною температурою, сильною пітливістю, збільшенням печінки й селезінки дуже часто вважають за малярію, про що завжди треба пам'ятати; однак негативні результати дослідження крові на плазмодії, неподатливість гарячки до діяння хініну та акрихіну, нарешті, специфічні для бруцельозу серологічні реакції Райта і Бюрне завжди можуть допомогти розмежувати ці два захворювання.
2) Кала-азар — вісцеральний лейшманіоз, особливо у дітей, нерідко теж вважають за малярію, тому що він проходить з гарячковими приступами, великим збільшенням селезінки і недокрів'ям. При диференціюванні треба враховувати епідеміологічні фактори (перебування хворого в Середній Азії, Закавказзі), відсутність плазмодіїв, неподатливість до хініну та акрихіну. Допомагає визначенню лейшманіозу надзвичайно різко виявлена при ньому лейкопенія, позитивна формолова реакція, а головне — виявлення лейшманій у пункта і кісткового мозку.
3) Поворотний тиф, звичайно у випадках з нетиповою температурною кривою, Іноді плутають з малярією; своєчасний аналіз крові і виявлення спірохет вирішує діагноз. Особливу схожість з малярією має кліщова поворотна гарячка, з її тривалим перебігом, короткими, неправильними приступами, мало збільшеною і нерідко болючою селезінкою.
4) Черевний тиф може давати атиповий перебіг з переміжною гарячкою, ознобами, потами, що дає підставу плутати його з малярією (Добролюбов): з другого боку, тяжкі випадки малярії, особливо тропічної, можуть давати перебіг надзвичайно схожий на черевний тиф, з тривалою температурою постійного типу, маяченням і пригніченням психіки. Повторні дослідження крові на малярію і своєчасне бактеріологічнеі серологічне дослідження можуть забезпечити правильне розпізнавання.
5) Гострі септичні процеси схожі з малярією наявністю гострих приступів трясучого ознобу, жару і поту, збільшенням селезінки і анемією; але при сепсисі у крові відсутні плазмодії, частіше спостерігається гіперлейкоцитоз із значним зрушенням лейкоцитарної формули, чого не буває при малярії; крім того, при ній озноб і підвищення температури частіше буває в першій половині дня, а при сепсисі — по вечорах.
6) Гарячка паппатачі іноді помилково діагностується як малярія; але при ній підвищення температури ремітативного або постійного типу триває 3 4 дні, рідко супроводжується збільшенням селезінки, характеризується сильним головним болем, міалгіями, гіперемією лиця, зіва і склер, світлобоязню, сильними болями в очному яблуці при надавлюванні, чого не буває при малярії.
7) Лімфогранульоматоз, який супроводжується іноді підвищеною температурою з ознобами і потами, що змінюється періодами апірексії, через збільшення селезінки теж помилково може вважатися за малярію; але негативні результати дослідження крові для виявлення плазмодій, неподатливість до хініну та акрихіну, наявність виявленої лімфопенії і збільшення лімфатичних залоз дає можливість виключити малярію.
Розділ 3. Стан захворюваності на малярію по Чернігівському району
В ході дослідження поширення захворювання на малярію на території Чернігівського району нами були проведені аналізи даних статистичних відділів м. Чернігова за 2000 – 2005 роки, а також дані Чернігівської районної та обласної лікарень стосовно температурних показників при різних типах лихоманки при захворюванні на малярію.
В ході проведення дослідження були виявлені такі дані.
Таблиця 1
Статистичні показники захворюваності на малярію за 2000 – 2005 роки на території Чернігівської області
| Критерії | Роки дослідження | |||||
| 2000 | 2001 | 2002 | 2003 | 2004 | 2005 | |
| Загальна кількість обстежених | 70 | 85 | 85 | 88 | 95 | 105 |
| Загальна кількість хворих | 35 | 48 | 40 | 45 | 62 | 52 |
| Кількість осіб, які прибули з епідемічних районів | 20 | 32 | 30 | 25 | 40 | 35 |
| Вторинно хворі | 7 | 9 | 5 | 3 | 8 | 7 |
| Особи, що прибули з країні, які межують з епідемічними районами | - | - | 5 | 8 | 10 | - |
| Хворі з лихоманкою невідомої етіології | 8 | 7 | 10 | 9 | 4 | 10 |
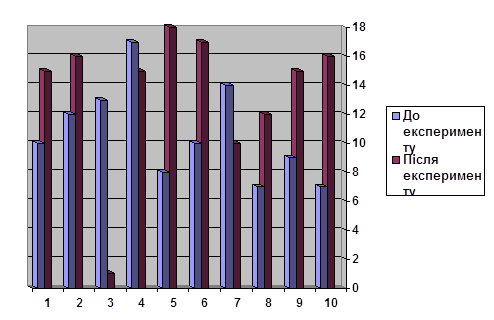
Згідно з проведеним дослідженням можемо зробити висновок, що порівняно з 2000 роком у 2005 році було обстежено значну кількість людей, хворих виявлено в 2005 році на 17 осіб, показники захворюваності на малярію на території району значно збільшились за останні 5 років.
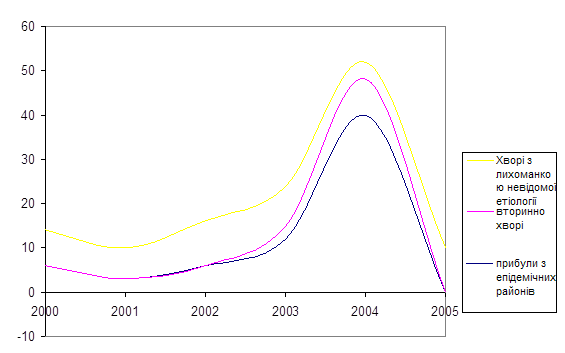
Зобразимо на графіках залежність кількості обстежених, кількості осіб, що прибули з епідемічних регіонів та залежність кількості хворих від років проведення обстеження.
показники
роки
Рис. 1 Залежність кількості обстежених, кількості осіб, що прибули з епідемічних регіонів та залежність кількості хворих від років проведення обстеження
З графіка видно, що найбільша кількість хворого на малярію населення спостерігається 2004 році, це можна пояснити різким сплеском інфекційного процесу в епідемічних районах.
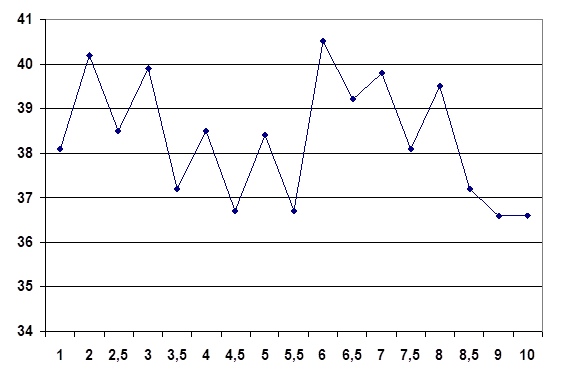
В ході дослідження ми провели кількісний аналіз населення, яке виїздило з України.
Таблиця 2.
Кількість осіб, що виїздили з України в епідемічні зони по Чернігівському району (в якості туристів та на постійне місце проживання)
| Рік | Кількість осіб | Країна, в яку виїздило населення (на 1 тис. населення) | |||||||
| Тропічні країни | Субтропічні країни | ||||||||
| Ізраїль | Єгипет | Індія | Бразилія | Італія | Туреччина | Північна Америка | Китай | ||
| 2000 | 4527 | 17 | 110 | ||||||
| 2001 | 3854 | 13 | 6 | 5 | |||||
| 2002 | 5476 | 18 | 8 | ||||||
| 2003 | 5785 | 2 | 5 | ||||||
| 2004 | 6453 | 7 | 3 | ||||||
| Загальна кількість | 26095 | 20 | 17 | 6 | 3 | 128 | 38 | 17 | 5 |
Тропічні країни Субтропічні країни
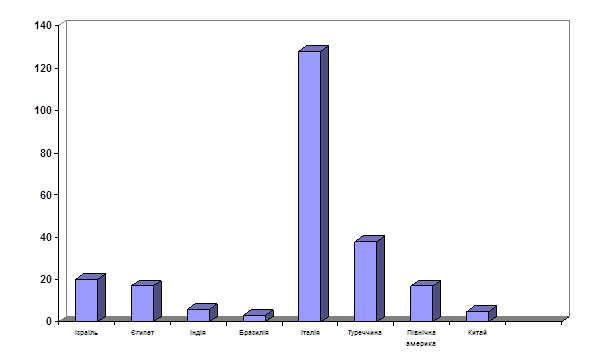
Рис. 2 Динаміка виїзжаючого населення за період з 2000 по 2004 рр
За наведених результатів видно, що більша кількість населення виїздила в країни субтропіків. Зростання динаміки захворювання на малярію серед мігруючого населення знаходиться в прямій залежності від кількості мігруючих.
Таблиця 3. Вікова динаміка реєстрації захворювання по Чернігівському району в період з 2000 р. по 2005 р
| Вікова група | Відсоток від загальної кількості захворювань, % |
| Діти та підлітки | 5 |
| 17 – 25 років | 11 |
| 26 – 40 | 45 |
| 41 – 55 | 30 |
| 56 – 70 | 9 |
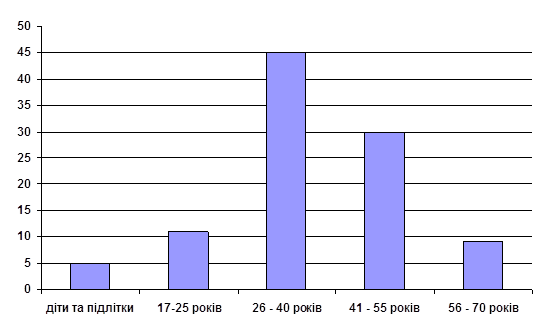
Рис. 3. Вікова динаміка захворювання на малярію по Чернігівському району (2000 – 2004 р)
Проведений аналіз вікових груп захворювання показав, що найбільше випадків захворювання спостерігається серед дорослого населення, населення вікових груп з 26 до 55 років спостерігається міграція, тому показники захворювань найвищі. Серед дітей та підлітків спостерігається прояв хвороби в зв`язку з тим, що вони перебували в епідемічних регіонах разом з батьками, а серед людей похилого віку захворювання пояснюється появою вторинних рецидивів хвороби.Таблиця 4.
Передумови виникнення захворювання серед мігрантів
| Рецидив хвороби | Відсоток від загальної кількості захворювань, % |
| Грип | 30 |
| Ангіна | 10 |
| Пневмонія | 7 |
| Травми (з пошкодженням шкірного покриву) | 40 |
| Інші інфекційні хвороби | 13 |
%
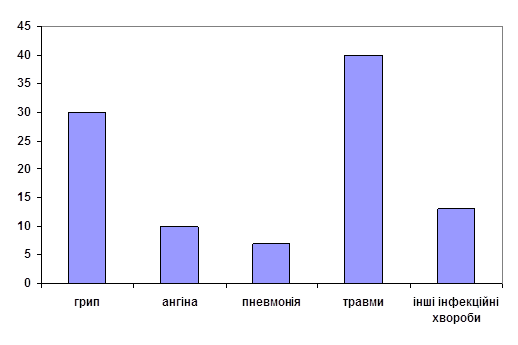
Рис. 4 Аналіз рецидиву захворювання на малярію по Чернігівському району серед мігруючого населення з 2000 по 2005 р
Аналізуючи передумови виникнення захворювання серед мігруючого населення, з`ясували що в переважній більшості випадків захворюванню на малярію та прояву її симптомів передували захворювання, які характеризувалися порушенням цілісності шкірного покриву, а також були зафіксовані інфекційні хвороби такі як грип, ангіна, пневмонія, невелика частка припадає на інші інфекційні захворювання. Більшість виявлених захворювань, які були передумовами виникнення малярії характерні для таких вікових груп: ангіна та травми - діти та підлітки, грип та пневмонія – 26 – 55 років (2 вікові групи), інші інфекційні хвороби припадають на вікову групу 56 – 70 років.
Таблиця 5.
Загальна кількість хворих на 1000 населення по Чернігівському району
| Критерії | Роки дослідження | |||||
| 2000 | 2001 | 2002 | 2003 | 2004 | 2005 | |
| Загальна кількість хворих | 35 | 48 | 40 | 45 | 62 | 52 |
| Кількість хворих на 1000 населення району | 1 | 2 | 2 | 2 | 3 | 3 |
Висновки
1. Згідно з проведеним дослідженням можемо зробити висновок, що порівняно з 2000 роком у 2005 році в Чернігівському районі було обстежено значну кількість людей, хворих виявлено в 2005 році на 17 осіб, показники захворюваності на малярію на території району значно збільшились за останні 5 років. Це явище можна пояснити збільшенням кількості населення, яке виїзжає в епідемічні райони.
2. За наведених результатів видно, що більша кількість населення виїздила в країни субтропіків. Зростання динаміки захворювання на малярію серед мігруючого населення знаходиться в прямій залежності від кількості мігруючих.
3. Проведений аналіз вікових груп захворювання показав, що найбільше випадків захворювання спостерігається серед дорослого населення, населення вікових груп з 26 до 55 років спостерігається міграція, тому показники захворювань найвищі. Серед дітей та підлітків спостерігається прояв хвороби в зв`язку з тим, що вони перебували в епідемічних регіонах разом з батьками, а серед людей похилого віку захворювання пояснюється появою вторинних рецидивів хвороби.
4. Аналізуючи передумови виникнення захворювання серед мігруючого населення, з`ясували що в переважній більшості випадків захворюванню на малярію та прояву її симптомів передували захворювання, які характеризувалися порушенням цілісності шкірного покриву, а також були зафіксовані інфекційні хвороби такі як грип, ангіна, пневмонія, невелика частка припадає на інші інфекційні захворювання. Більшість виявлених захворювань, які були передумовами виникнення малярії характерні для таких вікових груп: ангіна та травми - діти та підлітки, грип та пневмонія – 26 – 55 років (2 вікові групи), інші інфекційні хвороби припадають на вікову групу 56 – 70 років.
5. В результаті проведеної роботи ми вивчили етіологію, симптоматологію, клінічний перебіг та основні методи діагностики малярії, були встановлені два типи гарячки (дводенної переміжної та триденної гектичної).
Література
1. Бурчинский С.Г. Лекарственные препараты при лечении малярии. – М.: Медицина, 1997. – 95 с.
2. Боген Г.С. Современная медицина. – М.: Медицина, 1985. – 416 с.
3. Войно-Ясенецкий М. В. Патологическая анатомия и некоторые вопросы патогенеза малярии. — М.: Медгнз, 1950.
4. Духанина Л. П., Жукова Т. А. О передаче малярии при переливании крови.— Бгол. ВОЗ, 1965, т. 33, № 6, с. 898.
5. Жукова Т. А., Духанина II. П., Макиенко Л. П., Алексеева 3. М. Завоз малярии из-за рубежа в СССР (1974—1979). — Мед. паразитол., 1980, № 6, с. 10.
6. Лобан К. М., Полозок Е. С. Об ошибках в диагностике завозной малярии. Сов. мед., 1978, № 5, с. 59.
7. Лобан К.М., полозок Е.С. Малярия. – М.: медицина, 1983. – 224 с.
8. Лобан К. М., Полозок Е. С. Лечение и химиопрофшгактика малярии.— Тер. арх., 1981, № 2, с. 143.
9. Лысенко А. Я. К вопросу о природе рецидивов при трехдневной и овалемалярии. - В кн.: Болезни тропиков и субтропиков. - М.: ЦИУ, 1976, с. 82.
10. Мошковский 111. Д. (ред.). Указания по лечению и химиопрофилактике малярии. — М.: Медицина, 1972.
11. Немировская А. И., Павлова Е. А., Степенно А. С, Глушкова С. Р. Обнаружение Plasmodium ovale в Москве, у лиц, заразившихся в Западной Африке. — Мед. паразитол., 1965, № 1.
12. Немировская А. II. Малярия и РСФСР. В кн.: Международный научный проект по экологически безопасным методам борьбы с малярной и переносчиками». — М., СССР, 1981, с. 84.
13. Кассирский И. А. Клиника и терапия малярии. М., Модгвд, 1948, с. 183.
14. Курцева П.А., Чапаєв Т.А. Лікування, профілактика малярії. – М., 1984. – 76 с.
15. Мусляк Н.М., Рябкин І.Н. Інфекційні хвороби. – К., 1970. – 100 с.
16. Пилявська С.М., Федін В.Д. Таємниця життя. // Здоров` я. - № 1, 1973. – С. 137.
17. Покровский В. П., Астафьева Н. В. Клинические особенности завозных инфекционных болезнен. — Мед. паразитол., 1977, № 4, с. 397.
18. Полозок Е. С. О клинике овалемалярии. — Мед. паразитол., 1967, № 4, с. 419.
19. Рабинович С. А. Лекарственная устойчивость малярийных паразитов. Сообщение П. Клинический аспект, лечение и хнмиопрофплактика лекарственно-устойчивой малярии. — Мед. паразитол., 1976, № 6, с. 731.
20. Сергиев П. Г., Духанина П. П., Демина Л. А. и др. Малярия. — В кн.: Руководство по микробпол., клинике и эпидемиологии инфекц. болезней. 1978, т. 9, с. 38.
21. Сергиев Л. Г., Якушева В. П. Малярия и борьба с ней в СССР. — М.: Медгнз, 1956.
22. Ситник К.М., Кучеров І.С. Людина і інфекційні хвороби. – К.: Знання, 1971. – 46 с.
23. Тареев Е. М. Клиника малярии. — М.: Биомедгиз, 1946.
24. Тибурская Н. А., Врублевская О. С. Клинико-экспериментальное изучение четырехдневной малярии, вызванной переливанием крови, и методика ее предупреждения. — Бюлл. ВОЗ, 1965, т. 33, № 6, с. 890.
25. Ригель Дж. Энергия, химия, организм. – М.: Медицина, 1968. – 167 с.
26. Чагин К. П., Жукова Т. А., Духанина П. Л. и др. Проблема завоза малярии из-за рубежа в СССР. — Мед. паразнтол., 1975, № 4, с. 396.
Додаток А
|
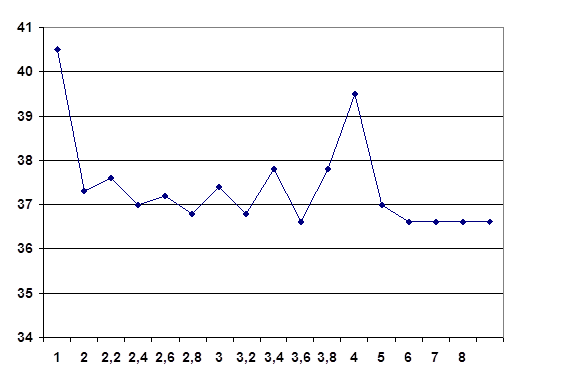
Рис. 1. Тип лихоманки при Ml. Vivax
|
Похожие работы
... лька десятків років тому. 4. Микола Федорович Гамалія Велика заслуга в розвитку імунології, теорії інфекції належить М.Ф. Гамалії, відкрившому також явище бактеріофагії. Микола Федорович Гамалія – видатний вчений, мікробіолог, епідеміолог, інфекціоніст. Народився 5 лютого 1859 року в Одесі. Закінчив Новоросійський університет в Одесі (1880 рік), а в 1883 році, по закінченню Воєнно-медичної ...
... У сухому, захищеному від світла місці. Синоніми: Білтрід, Цезол, Цестокс, Цистріцид, Дронцит, Піквітон, Азінокс, Балтріцид. Хлоксил (Chloxylum) Фармакологічна дія: Антигельмінтний засіб. Показання до застосування: Гельмінтози печінки (хвороби печінки, що викликаються паразитарними червами: опісторхоз, фасціольоз, клонорхоз). Спосіб застосування: Цикл лікування хлоксилом продовжується ...
... і співдоповідей, розподілити завдання, повідомити питання, що будуть обговорюватися на семінарі. Крім тих методів опитування, що практикуються на основних предметах біологічного циклу, на факультативних заняттях можна застосовувати залікові заняття, що дозволяють забезпечити фронтальну перевірку всіх учнів факультативної групи. Ці заняття звичайно проводяться після вивчення чергової теми. Вони ...
... межах господарства, заготівлею та реалізацією тваринницької продукції. Ферми і приватні господарства комплектують лише здоровими, перевіреними на туберкульоз тваринами, з благополучних щодо інфекційних захворювань господарств. У благополучних щодо туберкульозу господарствах потрібно забезпечувати нормативні умови утримання, годівлі та використання сільськогосподарських тварин, а також ізольоване ...




0 комментариев