Навигация
2. Гиперосмолярная кома
Это тяжёлое осложнение чаще бывает у страдающих сахарным диабетом I типа лёгкой или средней тяжести, которым рекомендована только диетотерапия или сахароснижающие пероральные препараты. Способствуют развитию комы различные инфекции (пневмония, пиелит, цистит), а так же острый панкреатит, ожоги, инфаркт миокарда, охлаждение, невозможность жлительно утолить жажду.
Развивается более медленно, чем кетоацидотическая, - в течение 5 – 10, а иногда 14 дней и характеризуется резкой дегидратацией, обратимыми очаговыми неврологическими нарушениями, нарастающим расстройством сознания.
Такие симптомы, как жажда, полидипсия и полиурия, присущи как кетоацидозу, так и гиперосмолярной коме, поскольку обусловлены одними и теми же патогенетическими механизмами – гипергликемией и осмотическим диурезом. Но дегидратация при гиперосмолярной коме выражена значительно сильнее, поэтому и сердечно-сосудистые нарушения у этих больных более тяжёлые. У этих пациентов чаще и раньше развивается олигурия и азотемия. Отмечается так же повышенная склонность к различным гемокоагуляционным нарушениям, в особенности к таким, как диссеминированная внутрисосудистая коагуляция (ДВС-синдром), артериальные и венозные тромбозы.
Диагностические признаки гиперосмолярной комы:
- сочетание коматозного состояния и резкой дегидратации организма;
- наличие признаков очагового поражения нервной системы, таких как парезы и расстройства чувствительности, положительный симптом Бабинского и другие патологические рефлексы, нистагм;
- содержание глюкозы в крови – от 38,9 ммоль/л до 55 ммоль/л и выше;
- кетоацидоз отсутствует, бикарбонаты в сыворотке крови незначительно снижены (20 ммоль/л), а уровень натрия колеблется от 100 до 280 ммоль/л. Осмолярность сыворотки – выше 350 ммоль/л.
Учитывая, что гиперосмолярная кома чаще бывает у пожилых, страдающих сердечно-сосудистой недостаточностью различной степени, необходим постоянный контроль за работой сердца. Прогноз при гиперосмолярной коме значительно хуже, чем при кетоацидотической. Летальность остаётся высокой и составляет 15 – 60 %. [2), стр.49]
3. Гипогликемическая кома
– возникает в результате резкого снижения уровня сахара крови (гипогликемии), чаще всего у больных сахарным диабетом, получающих инсулин. В основе патогенеза гипогликемии лежит несоответствие инсулинемии уровню гликемии. В типичных случаях гипогликемия возникает вследствие передозировки инсулина, значительной физической нагрузки или недостаточного приёма пищи после его введения и развивается через 1 – 2 часа после инъекции инсулина (иногда позднее). При введении препаратов инсулина продлённого действия гипогликемическое состояние и кома могут развиться через 4 – 5 часов, но так же при нежостаточном, не соответствующем введённой дозе препарата приёме пищи. Опасность развития гипогликемии увеличивается при попытке покрыть вводимую дозу инсулина исключительно за счёт углеводов. В этих случаях после еды уровень сахара в крови быстро повышается, а затем снижается, причём максимум действия введённого инсулина нередко совпадает с моментом снижения уровня сахара, что приводит к резкому его падению. В некоторых случаях гипогликемические состояния бывают обусловлены чрезмерным физическим напряжением или психическим потрясением, стрессом, волнением. Следует отметить, что у больных сахарным диабетом гипогликемические реакции нередко возникают при повышенном против нормального содержании сахара в крови, но резко сниженном по сравнении с привычной для них высокой гипергликемией.
Глюкоза является основным субстратом метаболизма головного мозга, поэтому гипогликемия приводит к энергетическому голоданию нервных клеток и нарушению их функции с развитием нарушения сознания и в тяжёлых случаях, гипогликемической комы. В подавляющем большинстве случаев неврологические расстройства обратимы, поскольку при гипогликемии компенсаторно повышается мозговой кровоток и поддерживается нормальное потребление мозгом кислорода. Частые гипогликемические состояния, тем не менее, приводят к необратимым изменениям головного мозга, что клинически может проявляться снижением интеллекта.
По мере увеличения длительности заболевания (через 10 – 20 лет) появляются клинические проявления позднего диабетического синдрома в виде ангиопатий и нейропатий различной локализации. Об этом пойдёт речь в следующем разделе.
IV. Поздние осложнения сахарного диабета
К так называемым поздним осложнениям сахарного диабета относят, прежде всего, диабетическую нефропатию, ретинопатию, нейропатию, синдром диабетической стопы, развивающиеся спустя 5 – 20 лет после начала заболевания и являющиеся главной причиной инвалидизации и высокой смертности больных сахарным диабетом.
1. Диабетическая нефропатия
Основу патоморфологических изменений при диабетической нефропатии составляет клеточная пролиферация эндотелия и утолщение базальной мембраны. Различают два основных вида поражений почечных клубочков, или гломерулосклероза: узелковый и диффузный. Последний проявляется утолщением базальной мембраны, захватывает всю почку и прогрессирует медленно. Он довольно поздно приводит к почечной недостаточности. Узелковый гломерулосклероз наблюдается, как правило, уже с самого начала заболевания диабетом (чаще 1 типа), быстро прогрессирует с развитием диабетических гломерулокапиллярных микроаневризм, расположенных на периферии или в центре клубочка, суживающих или полностью закупоривающих просвет капилляров. Узелковые поражения выявляют приблизительно у 25 % больных диабетом, как правило, одновременно с проявлениями диффузного диабетического гломерулосклероза. [2), стр.50] Исследования показывают, что через через 4 – 5 лет после манифестации диабета в почках обнаруживают признаки диффузного гломерулосклероза, а через 15 – 20 лет от начала болезни эти изменения в различной степени выявляют у 43 – 45 % больных.
Независимо от характера поражения наравне с изменениями клубочковых капилляров наблюдаются поражения артериол с утолщением интимы, с отложением в межкапиллярном пространстве липидов и белков, способствующих развитию склеротических изменений, что приводит к окклюзии клубочков, атрофии почечных канальцев и нарушению фильтрационной функции почек. Поражения захватывают как приносящий, так и выносящий сосуды, что особенно характерно для диабета. Объективный признак нефропатии – микроальбуминурия. Появление протеинурии указывает на значительный деструктивный процесс в почках, при котором около 50 – 75 % клубочков уже склерозировано, а морфологические и функциональные изменения приняли необратимый характер. С этого времени скорость клубочковой фильтрации прогрессивно снижается на 1 мл/мин в месяц или около 10 мл/мин в год, что приводит к конечной стадии почечной недостаточности через 7 – 10 лет с момента выявления протеинурии. Клинические проявления нефропатии во многом зависят от типа диабета. При сахарном диабете 1 типа начальный симптом – протеинурия, которая редко превышает 1 г/л и не сопровождается изменениями мочевого осадка, отёками и артериальной гипертензией.
В дальнейшем появляются другие, постоянно нарастающие симптомы: микроальбуминурия, отёки, артериальная гипертензия, протеинурия доходит до 10 г/л. При сахарном диабете II типа чаще всего диабетическая нефропатия на протяжении многих лет проявляется небольшой или умеренно выраженной протеинурией. Исследования мочи, кроме специфических изменений в почках, выявляют бактериурию, которая протекает бессимптомно или с клинической картиной пиелонефрита. Нередко присоединяется цистит. Этому способствует не только наличие глюкозурии (хорошая среда для размножения микробов), но и автономная нейропатия, приводящая к синдрому неполного освобождения мочевого пузыря.
Похожие работы
... вам следует показывать ему дневник самоконтроля и обсуждать возникающие проблемы ЗАКЛЮЧЕНИЕ Суммируя всё вышеизложенное можно сделать следующий вывод: самоконтроль - основа успешного лечения и профилактика осложнений сахарного диабета. Система самоконтроля включает знание особенностей клинических проявлений и лечения заболевания, контроль за показателями сахара крови и мочи, диетой, ...
... закончить операцией кесарево сечение. 3.2 Показания к плановому кесореву сечению До настоящего времени абсолютных показаний к плановому кесареву сечению при сахарном диабете не существует. Тем не менее, можно выделить следующие (кроме общепринятых в акушерстве): - Выраженные или прогрессирующие осложнения диабета и беременности. - Тазовое предлежание плода. - Наличие крупного плода. - ...
... в сочетании с повышением периферической резистентности к действию инсулина, которая приводит к снижению захвата глюкозы периферическими тканями) или повышение выработки глюкозы печенью. В 98% случаев причину развития сахарного диабета II типа определить не удается — в этом случае говорят об «идиопатическом» диабете. Какое из поражений (снижение секреции инсулина или резистентность к инсулину) ...
... до состояния эйфории, экзальтации с переоценкой своих способностей, многоречивостью, пренебрежительным отношением к себе и лечению) / Селье Г ., 1979; Прихожанин В.М., 1981 и др./. В литературе выделяется несколько синдромов астенического ряда, наблюдаемых у лиц, страдающих сахарным диабетом. Вид синдрома связан с периодом сахарного диабета, отражающим прогредиентный характер заболевания. На ...
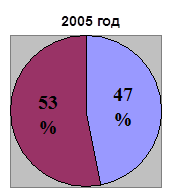
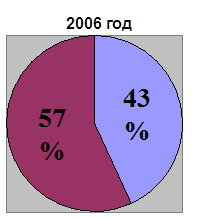
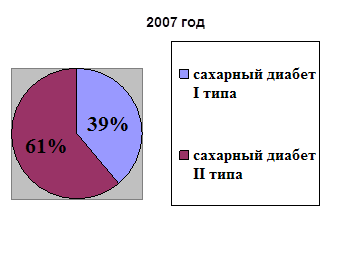
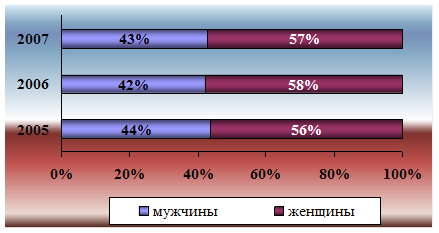
0 комментариев