Навигация
Схема ОАН - онковин 2мг\день в\в, цитозар 100 мг\м2 7дней, преднизолон 100 мг внутрь 5 дней.
Схема ДАТ ( схема 7+3+ тиогуанин) 100мг\м2 внутрь ежедневно
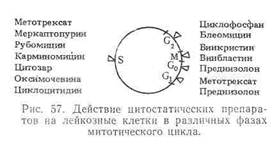
сразу после констатации полной ремиссии проводят несколько (обычно 3) курсов консолидации по программе индукции или близкой к ней. Но наиболее современным подходом к проблеме постиндукционной терапии является проведение нескольких курсов терапии, интенсивность которых превышает индукционную, для этой цели используется программы терапии, включающие так называемые высокие дозы цитозара (до 3 г\м2 каждые 12 часов)
При сохранении полной ремиссии переходят к следующему этапу – поддерживающей терапии в ремиссии: курсы «5+2» проводят с интервалом 2,5-3 недели в течении 5 лет. Другой вариант терапии в ремиссию: ежемесячные введения Ара с 200мг\м2 5 дней в сочетании с другими противоопухолевыми препаратами: 1 мес 6-меркаптопурин 75 мг\м2 каждые 12 часов 5 дней, 2 мес - циклофосфан 1000 мг\м2 1 день курса, 3 мес - производные нитромочевины 75 мг\м2 1 день, 4 мес - рубомицин 45 мг\м2 1,2 день курса, 5 мес - винкристин 2 мг 1 день курса. Затем препараты меняются в отраженном порядке.
По данным многих авторов, риск рецидива после химиотерапии от 60-90%, а пятилетняя выживаемость 10-50% больных острыми нелимфобластными лейкозами. Проведение трансплантации костного мозга (ТКМ), особенно у молодых лиц (моложе 20) дает пятилетнюю выживаемость после ТКМ наблюдается в 40-60% случаев. У больных старше 30 лет строгих преимуществ ТКМ не существует : длительная выживаемость достигается в 30-40% случаев после ТКМ и в 20-40% случаев после химиотерапии. Для подготовки больных к ТКМ применяют высокие дозы циклофосфана или цитозара и тотальное терапевтическое облучение тела. Нормальные костномозговые клетки должны быть получены от HLA- идентичного донора - сиблинга. Для ТКМ требуется несколько игл большого диаметра для аспирации костного мозга. Донору дают наркоз и помещают в положение на животе. Из обеих задних подвздошных остей делают примерно 200 аспираций. Набирают примерно 1 литр костного мозга, который затем фильтруют и вводят в\в реципиенту. Инфузированные клетки находят дорогу в костный мозг и в течении 3-4 недель, восстанавливают кроветворение. После трансплантации костного мозга рецидивы наступают у немногих больных, а основной причиной смерти являются осложнения трансплантации: отторжение трансплантата, реакция трансплантат против хозяина, иммунодефицит.
Химиотерапия больных острыми лимфобластными лейкозами (ОЛЛ):
прогресс в развитии противолейкозной терапии особенно демонстративен при ОЛЛ. Количество полных ремиссии достигается до 90% детей и 70-80% у взрослых.
Для индукции ремиссии используется следующие программы:
ВПР
винкристин 1.5 мг\м2 1 и 3-й дни
рубомицин 60 мг\м2 3-4-5-й дни
преднизолон 40 мг\м2 ежедневно 8 дней
ЛА-ВРП
L-аспарагиназа 15000 ЕД\м2 1-5
8-12
15-19
22-26 дни
VcR 2 мг в\в 8,15,22 дни
RmC 30-60 мг\м2 8,15.22 дни
преднизолон 40 мг\м2 8-12
15-19
22-26 дни
АЦОП (СНОР)
адриабластин 50 мг\м2 1 день
циклофосфан 750 мг\м2 1 день
онковин 2 мг 1 день
преднизолон 100 мг\м2 1 5 день
Этап консолидации ремиссии осуществляется построением индукционных программ или интенсификация их.
(СНОР, РОМР, СОАР)
СОАР
циклофосфан 50 мг\м2 каждые 8 часов 4 дня
винкристин 2 мг 1 день в\в
(онковир)
цитозар 50 мг\м2 каждые 8 часов
преднизолон 60 мг\м2 внутрь 4 дня.
Поддерживающая терапия в ремиссии ОЛЛ - признанный и необходимый этап терапии (начинается через 7-10 дней после консолидации)
6-меркаптопурин 75 мг\м2 внутрь ежедневно 5 дней в неделю
метотрексат 20 мг\м2 1 раз в неделю на 6 дней
циклофосфан 200 мг\м2 1 раз в неделю 7 дней.
Каждые 2-3 мес проводят курсы усиления (СОАР, РОМР, СНОР).
Профилактика и лечение нейролейкемии:
Профилактика нейролейкоза должна начинаться рано - в периоде индукционной терапии. Многие зарубежные гематологи предпочитают комбинированный метод, включающий облучение головы в суммарной дозе 18-24 Гр и эндолюбальное введение метотрексата 12,5 мг\м2 4-6 раз интервалом 3-5 дней, возможно сочетание метотрексата и цитозара (30 мг\м2 ). Тестом, подтверждающим диагноз, является исследование ликвора, глазного дна, ЭЭГ, присоединение неврологической симптоматики, для лечения - наиболее универсальным средством является интратекальное введение метотрексата в дозе 12,5 мг\м2 каждые 5 дней.
Помимо метотрексата, можно вводить и другие цитостатические препараты: цитозар (30 мг\м2 ), циклофосфан (80-100 мг\м2 ). В случае недостаточного эффекта целесообразно использовать лучевую терапию в локальной разовой дозе 50-200 Гр через 1-2 дня, курс продолжают до клинического эффекта. Лечение нейролейкоза следует продолжать до полной санации ликвора.
Симптоматическая (вспомогательная) терапия ОЛ:
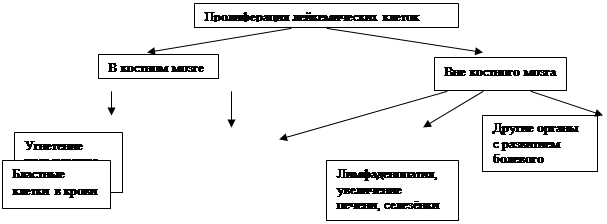
наличие прогрессирующего злокачественного лейкозного процесса, проведение цитостатической терапии, сопровождающейся тяжелым токсическим действием, глубокое нарушение и депрессия нормального гемопоэза на фоне самого процесса, усиливаемые цитостатической терапией, ведут к различной степени декомпенсации клинического состояния больных. Это определяет необходимый объем лечебных мероприятий , называемых зарубежными гематологами поддерживающей (вспомогательной) терапией, терапией прикрытия.
Вспомогательная терапия включает трансфузионную заместительную терапию, дезинтаксикационное лечение, иммунотерапию, лечение инфекционных осложнений, профилактика и лечение нейролейкемии.
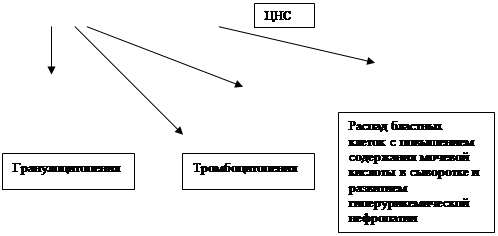
Трансфузионная терапия предполагает заместительное лечение переливаниями недостающих компонентов крови? При прогрессирующем снижении содержания гемоглобина ( 60 г\л и менее) показаны переливания эритроцитарной массы, трансфузии концентрата тромбоцитов показаны больным при снижении тромбоцитов ниже 20х109 или при развитии геморрагического синдрома. Трансфузия тромбоцитов обеспечивают остановку кровотечений и понижение тромбоцитов над критическим уровнем, летальность от геморрагического синдрома снижается почти в 3 раза. В борьбе с геморрагическим синдромом используется Е-аминокапроновая кислота, дицинон, адроксон, плазма. Причиной геморрагического синдрома может быть не только тромбоцитопения, но и развитие ДВС-синдрома, который чаще развивается при остром промиелоцитарном лейкозе (М3). Наличие в клетках М3 большого количества гранул, содержащих кислые мукополисахариды, обуславливает развитие ДВС-синдрома, клинически выражающегося в тяжелой кровоточивости. До разработки современных методов лечения М3 основной причиной смерти являлись кровоизлияния в мозг. В настоящее время для купирования геморрагических осложнений при М3 одновременно с химиотерапией применяется гепарин 1,503,0 мг\кг м.т.\сут , большие дозы тромбоцитов (1-2 Ед\10 кг м.т.) и свежезамороженная плазма.
Наиболее эффективными дезинтаксикационными средствами являются гемодез, растворы альбумина, реополиглюкин, солевые растворы, 20% раствор сорбита или 15% раствор маннита.
Управляемая гемодилюция снижает концентрацию токсических веществ в плазме, а последующий форсированный диурез обеспечивает их удаление их организма. Эффективны экстракорпоральные методы: гемосорбция, плазмаферез, плазмосорбция, бластаферез.
Цель иммунотерапии - снятие иммунологической противоопухолевой толерантности , организация активного иммунологического ответа.
Существует активная иммунотерапия, пассивная и адоптивная. Активная иммунотерапия может быть специфической и не специфической. Специфическая - заключается в иммунизации аутологичными или аллогенными клетками другого больного с аналогичным заболеванием . с целью неспецифической активной иммунологической применяется вакцина БЦЖ и др. Пассивная иммунотерапия состоит в введении сывороток, иммуноглобулинов. Адаптивная терапия - это пересадка костного мозга, лимфоидных органов, введение лейкоцитов.
Более перспективным направлением в иммуномодулирующей терапии является применение препаратов интерферона. И лейкоцитарный интерферон и рекомбинантный реаферон характеризуются большим диапазоном терапевтического действия. На фоне введения реаферона уменьшаются симптомы интоксикации, сокращаются размеры лимфоузлов, печени и селезенки, снижается количество лейкозных клеток в крови.
Наиболее перспективным направлением иммунологического плана, можно считать использование моноклональных антител (МА) в соответствии с фенотипом при различных формах ОЛ.
ЛЕЧЕНИЕ инфекционных осложнений:
основным методом их лечения является своевременная и адекватная антибактериальная терапия. Необходимо применять антибиотики широкого спектра действия, целесообразнее комбинировать антибиотики различных классов: пенициллины, аминогликозиды, цефалоспорины (с учетом чувствительности микрофлоры). В тех случаях, когда лихорадка продолжается более 48 часов, схему антибиотикотерапии меняют. Для восстановления иммунологической защиты применяются стимуляторы естественного иммунитета: продигиозан, -глобулин, лизоцим, интерферон. В результате появления антибиотиков нового поколения их группы пенициллинов, аминогликазидов и цефалоспоринов, а так же нового антибиотика бетта-лактама, эффективность лечения бактериальных инфекций заметно повысилась.
Лечение вирусных осложнений соответствует общим принципам лечения инфекций, существенной антивирусной активностью особенно в отношении герпетических вирусных инфекций обладают ацикловир (зовиракс) и видарабин.
Грибковое поражение слизистых оболочек поддаются лечению нистатином и леворином, противогрибковым действием обладает и 5-НОК. ПРИ ТЯЖЕЛЫХ ГРИБКОВЫХ ГЕНЕРАЛИЗОВАННЫХ ПРОЦЕССАХ С РАЗВИТИЕМ сепсиса, показано лечение амфотерицином при глубокой миелодепрессии со снижением числа гранулоцитов ниже 0.2х109\л , когда резко возрастает опасность инфицирования, целесообразно изоляция и полуизоляция больных в стерильных блоках, асептических палатах, с целью профилактики эндогенного инфицирования применяется стерилизация кишечника (антибиотиками, бактериофагами).
ПРОГНОЗ ЗАБОЛЕВАНИЯ :
одним из самых главных прогностических критериев является ВОЗРАСТ больного. У взрослых моложе 30 лет удается индуцировать ремиссии. Критическим возрастом для прогноза является 30-60 лет. Значимость пола для прогноза меньшая, чем возраста. Однако, у женщин ремиссии и индуцируются достоверно чаще ,чем у мужчин.
Неблагоприятными прогностическими факторами являются: высокая лихорадка, инфекции, кровотечения, большие экстрамедуллярные разрастания, нейролейкоз.
Некоторые гематологические данные: лейкоз более 20х109\л, бластоз более 50х109\л, анемия менее 90 г\л, тромбоцитопения менее 30х1012\л,- считаются прогностически плохими.
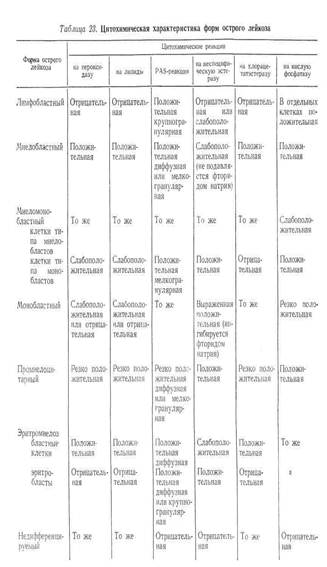
Имеет плохое прогностическое значение тип лейкоза М3,М4,Л3. Цитогенетические исследования показали, что нормальный кариотип коррелирует с более высокой частотой ремиссий и выживаемостью больных. Изучение функционального состояния лейкозных клеток позволило выявить дополнительные прогностические факторы, сохранение колониеобразующей способности, кинетические параметры. Наличие многих неблагоприятных факторов приводит к резистентности к проводимой цитостатической терапии.
По последним данным безрецидивные ремиссии более 5 лет - 30-40% у больных с ОЛЛ, 15-20 % у больных ОМЛ.
Говоря о перспективах научных исследований в области лечения ОЛ, следует назвать такие основные проблемы как создание и изучение новых противолейкозных препаратов, в частности, обладающих дифференцирующим действием и совершенствование методов трансплантации костного мозга, в особенности аутологичной
Похожие работы
... эритрокариоциты, миелоциты, промиелоциты – признаки миелемии. Какой бы ни была запутанной клиническая и гематологическая картина начала болезни, пункция костного мозга, обнаруживающая десятки процентов бластов, разрешает все диагностические трудности. Изучение Т- и В-маркеров на бластных клетках острого лимфобластного лейкоза показало, что он представляет собой неоднородную группу. Имеются по ...
... между бластными клетками и зрелыми нейтрофильными гранулоцитами; 3) отсутствием в лейкограмме эозинофильных и базофильных гранулоцитов, что при учете лейкемического провала позволяет дифференцировать острый лейкоз с хроническим миелолейкозом, которому свойственна эозинофильнобазофильная ассоциация и отсутствие лейкемического провала; 4) анемией, являющейся своего рода барометром тяжести течения ...
... . 4. Сублейкемический миелоз. 5. Эритремия. 6. Хронический мегакариоцитарный. - 12 - 7. Хронический эритромиелоз. 8. Хронический моноцитарный. 9. Хронический макрофагальный. 10. Хронический тучноклеточный. 11. Хронический лимфолейкоз. 12. Волосатоклеточный лейкоз. 13. Парапротеинемические гемобластозы. 2КЛИНИКО-МОРФОЛОГИЧЕСКИЕ АСПЕКТЫ ОСТРЫХ ЛЕЙКОЗОВ. Острый ...
... в высоких дозах применяют лейковорин 3. Обработка полости рта дезинфицирующими растворами (хлоргексидин 0.05-0.12%, натрия гидрокарбонат) ЛИМФОПРОЛИФЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ (ХРОНИЧЕСКИЙ ЛИМФОЛЕЙКОЗ, ПЛАЗМОЦИТОМА, ЛИМФОГРУЛЕМАТОЗ) Все лимфопролиферативные заболевания имеют общее происхождение из клеток лимфатической системы (т.е. иммунной). К ним относятся: • ...
0 комментариев