Навигация
Эпилептический статус
3. Эпилептический статус
— предупреждение травматизации головы и туловища;
— восстановление проходимости дыхательных путей;
— купирование судорожного синдрома: диазепам (реланиум, седуксен, сибазон) — 2—4 мл на 10 мл 0,9% раствора натрия хлорида внутривенно или внутримышечно, рогипнол (флунитразепам) 1—2 мл внутримышечно;
— при отсутствии эффекта — натрия оксибутират (натрия оксибат) 20% раствор из расчета 70 мг/кг массы тела внутривенно на 5-10% растворе глюкозы;
— при отсутствии эффекта — ингаляционный наркоз закисью азота в смеси с кислородом (2:1).
— противоотечная терапия: фуросемид (лазикс) 40 мг на 10—20 мл 40% раствора глюкозы или 0,9% раствора натрия хлорида (у больных сахарным диабетом) внутривенно;
Купирование головной боли:
— анальгин (метамизол натрия)— 2 мл 50% раствора
— баралгин (содержит метамизола натрия 2,5 г, питофенона гидрохлорида 10 мг и фенпивериния бромида 100 мкг)— 5 мл;
— трамал (трамадол)— 2 мл внутривенно или внутримышечно.
По показаниям:
— при повышении артериального давления значительно выше привычных для больного показателей — гипотензивные препараты (клофелин (клонидин) внутривенно, внутримышечно или таблетки сублингвально, дибазол (бендазол) внутривенно или внутримышечно);
— при тахикардии свыше 100 уд/мин — см. “Тахиаритмии”;
— при брадикардии менее 60 уд/мин — атропин;
— при гипертермии свыше 38оС — анальгин (метамизол натрия).
Тактика
Больные с первым в жизни судорожным припадком должны быть госпитализированы для выяснения его причины. В случае отказа от госпитализации при быстром восстановлении сознания и отсутствии общемозговой и очаговой неврологической симптоматики рекомендуется срочное обращение к неврологу поликлиники по месту жительства.
В случае купирования, как судорожного синдрома известной этиологии, так и послеприпадочных изменений сознания больной может быть оставлен дома с последующим наблюдением неврологом поликлиники. Если сознание восстанавливается медленно, есть общемозговая и (или) очаговая симптоматика, то показан вызов специализированной неврологической (нейрореанимационной) бригады, а при ее отсутствии — активное посещение через 2—5 ч.
Больных с купированным эпилептическим статусом или серией судорожных припадков госпитализируют в многопрофильный стационар, имеющий неврологическое и реанимационное отделения, а при судорожном синдроме, вызванном предположительно черепно-мозговой травмой, — в нейрохирургическое отделение.
Некупируемый эпилептический статус или серия судорожных припадков является показанием к вызову специализированной неврологической (нейрореанимационной) бригады. В случае отсутствия таковой — госпитализация.
При нарушении деятельности сердца, приведшем к судорожному синдрому, — соответствующая терапия или вызов специализированной кардиологической бригады. При эклампсии, экзогенной интоксикации — действие по соответствующему стандарту.
Основные опасности и осложнения:
—асфиксия во время припадка;
— развитие острой сердечной недостаточности.
Примечание
1. Аминазин (хлорпромазин) не является противосудорожным средством.
2. Магния сульфат и хлоралгидрат в настоящее время не применяются для купирования судорожного синдрома ввиду малой эффективности.
3. Использование гексенала или тиопентала натрия для купирования эпилептического статуса возможно только в условиях специализированной бригады при наличии условий и возможности перевести больного на ИВЛ в случае необходимости (ларингоскоп, набор эндотрахеальных трубок, аппарат для ИВЛ).
4. При гипокальциемических судорогах вводят кальция глюконат (10—20 мл 10% раствора внутривенно или внутримышечно), кальция хлорид (10—20 мл 10% раствора строго внутривенно).
5. При гипокалиемических судорогах вводят панангин (калия и магния аспарагинат) - 10 мл внутривенно, калия хлорид (10 мл 10% раствора внутривенно).
ОБМОРОК
Диагностика
Обморок — кратковременная (до 30 с) утрата сознания, сопровождающаяся снижением постурального сосудистого тонуса. В основе обморока лежит транзиторная гипоксия мозга, возникающая вследствие различных причин..
Синкопальные состояния имеют различную прогностическую значимость в зависимости от их генеза. Обмороки, связанные с патологическими состояниями сердечно-сосудистой системы, могут быть предвестниками внезапной смерти и требуют обязательного выявления их причин и адекватного лечения. Необходимо помнить, что обморок может быть дебютом тяжелого заболевания (инфаркт миокарда, ТЭЛА и т. д.).
Обморочные (синкопальные) состояния условно можно разделить на 3 типа: нейрогенные, кардиогенные и церебральные.
Нейрогенные обмороки характеризуются кратковременностью протекания (не более нескольких минут) с проявлениями 3-х фаз: предсинкопальной, (больной испытывает чувство дурноты, потемнение в глазах, заложенность в ушах, потливость, ощущение неминуемого падения), синкопальной (зрачки расширены, пульс слабого наполнения, АД понижено, дыхание поверхностное, кожные покровы бледные, влажные), постсинкопальной (в течении нескольких минут больной испытывает общую слабость, головокружение, разбитость, тревогу). Синкопа может протекать атипично, ограничиваясь лишь липотимией, либо сопровождаясь клоническими и тонико-клоническими судорогами при продолжении его свыше 3-5 мин .
В основе нейрогенных обмороков лежит нарушение нейро-гуморальной регуляции сердечно-сосудистой системы вследствие дисфункции вегетативной нервной системы.
К нейрогенным относятся вазовагальные (вазодепрессорные), ортостатические, гтповолемические, гипервентиляционные, синокаротидные (при повышенной чувствительности кааротидного синуса), ситуационные (при длительном кашле, чихании, мочеиспускании, глотании, проведении лечебно-диагностических мероприятий) синкопы.
Наиболее частой клинической формой является вазодепрессорный обморок, при котором происходит рефлекторное снижение периферического сосудистого тонуса в ответ на внешние или психогенные факторы (страх, волнение, вид крови, медицинских инструментов, пункция вены, высокая температура окружающей среды, пребывание в душном помещении).
Обмороки, связанные с заболеваниями сердечно-сосудистой системы, обычно происходят внезапно, без продромального периода. Во всех случаях непосредственной причиной кардиогенных обмороков является недостаточность сердечного выброса. Они делятся на две основные группы:
— связанные с нарушениями сердечного ритма и проводимости;
— обусловленные снижением сердечного выброса (стеноз устья аорты, гипертрофическая кардиомиопатия, миксома и шаровидные тромбы в предсердиях, инфаркт миокарда, ТЭЛА, расслаивающая аневризма аорты).
К церебральным относят внезапные приступы потери сознания без гемодинамичекских нарушений и расстройств дыхания. Они возникают без предвестников, как правило, в вертикальном положении больного, обычно не сопровождаясь судорогами, протекают до 1 минуты, редко дольше. В их основе лежит изолированная церебральная гипотензия, связанная с ортостатическими механизмами, возникающая при окклюзирующих поражениях магистральных и мозговых артерий. Такие обмороки возникают при дисциркуляторной энцефалопатии у больных с артериальной гипертензией и атеросклерозом, при венозной дисциркуляции.
Дифференциальный диагноз обморока необходимо проводить с эпилепсией, гипогликемией, нарколепсией, комой различного генеза, заболеваниями вестибулярного аппарата, органической патологией мозга, истерией.
Неотложная помощь
Больного необходимо уложить на спину; придав нижним конечностям возвышенное положение, освободить от стесняющей одежды шею и грудь.
Если больной не приходит в сознание, то необходимо исключить черепно-мозговую травму (если имело место падение) или другие причины длительной утраты сознания, указанные выше.
Если обморок вызван кардиальным заболеванием, то неотложная помощь может быть необходима для устранения непосредственной причины обморока — тахиаритмии, брадикардии, гипотензии (см. соответствующие стандарты).
ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
Черепно-мозговая травма (ЧМТ) — это повреждения покровов черепа (см. стандарт “Раны головы”) и тканей черепной коробки: вещества мозга, черепно-мозговых нервов, кровеносных сосудов, ликворосодержащих емкостей (желудочков мозга) и ликворопроводящих путей.
Классификация ЧМТ
I. ЧМТ легкой степени:
1. Сотрясение головного мозга;
2. Ушиб головного мозга легкой степени;
II. ЧМТ средней степени тяжести:
1. Ушиб головного мозга средней степени тяжести;
2. Сдавление черепа;
3. Перелом костей основания черепа;
4. Подострое и хроническое сдавление головного мозга;
III. ЧМТ тяжелой степени:
1. Ушиб головного мозга тяжелой степени;
2. Острое сдавление головного мозга;
3. Диффузное аксональное повреждение головного мозга;
Диагностика.
Сотрясение головного мозга — утрата сознания продолжительностью от нескольких секунд до 30 мин. После восстановления сознания — слабость, головная боль, тошнота, возможна рвота, бурная реакция на раздражители (свет, звуки); недооценка состояния (возможен отказ от госпитализации). Ретроградная амнезия.
Ушиб головного мозга — возникает на фоне сотрясения и характеризуется наличием общемозговой (см. выше) и очаговой симптоматики.
Выделяют три степени тяжести.
Легкая степень
Утрата сознания продолжительностью от нескольких минут до 1—2 ч. Возможно восстановление сознания уже на догоспитальном этапе. Асимметрия рефлексов. Парез мимической мускулатуры. Возможны нарушения дыхания из-за западения нижней челюсти или аспирации рвотных масс.
Средняя степень
Утрата сознания продолжительностью от десятков минут до нескольких часов. В дальнейшем — вялость, сонливость, оглушение. Возможно психоэмоциональное возбуждение. Нарушение зрачковых, корнеальных реакций, глазодвигательные нарушения. Нистагм. Выраженные менингеальные симптомы. Артериальная гипертензия, тахикардия или тенденция к брадикардии. Возможны нарушения дыхания (см. выше) или выраженная одышка.
Тяжелая степень
Утрата сознания продолжительностью от нескольких часов до нескольких суток и даже недель. Пострадавший не контактен, возможно открывание глаз на окрик или болевые раздражители, имеют место глазодвигательные нарушения (расходящееся косоглазие, плавающие движения глазных яблок, иногда асимметричные, отсутствие или асимметрия окуло-цефалического рефлекса, нарушение зрачковых реакций, размера и формы зрачков). Характерны изменения тонуса мышц, положения конечностей (повышение тонуса сгибателей рук и разгибателей ног, повышение тонуса сгибателей одной руки и разгибателей другой, повышение тонуса разгибателей и рук и ног, симметричное снижение мышечного тонуса вплоть до атонии), асимметрия глубоких рефлексов, патологические стопные знаки. Выраженность менингеальной симптоматики на ранних этапах не отражает степень тяжести черепно-мозговой травмы. Возможно развитие судорожного синдрома. Нарушения дыхания характеризуются изменением ритма и глубины дыхательных движений и находятся в соответствии с глубиной утраты сознания. Возможно развитие гипер- или гиповентиляции, периодизации дыхания или появление периодов апноэ. Нарушения гемодинамики, как правило, проявляются артериальной гипертензией, бради- или тахикардией. При тяжелом ушибе с поражением стволовых структур головного мозга, возможно развитие артериальной гипотензии, обычно в сочетании с атонической комой и выраженной депрессией дыхания.
Сдавление головного мозга — развивается на фоне ушиба. Чаще всего обусловлено развитием внутричерепной гематомы, реже — сдавлением мозга отломками костей черепа или развивающимся отеком головного мозга. Проявляется синдромом внутричерепной гипертензии. Характерны контрлатеральный гемипарез, гомолатеральный мидриаз, сочетающийся с асимметрией глазных рефлексов, брадикардия, очаговые эпилептические припадки. Иногда проявляется светлый промежуток.
Диффузное аксональное повреждение головного мозга - характеризуется развитием с момента травмы длительного коматозного состояния. Двигательные нарушения обычно имеют характер тетрапарезов пирамидно – экстрапирамидного типа. Наблюдаются явления децеребрации и декортикации, возможно изменение мышечного тонуса от диффузной гипотонии до горметонии. Обнаруживаются грубые стволовые симптомы – парез взора вверх, угнетение окулоцефалического рефлекса, снижение корнеальных рефлексов. Отмечаются яркие вегетативные расстройства – гипертермия, гипергидроз, гиперсаливация, часто нарушения жизненно важных функций, например дыхательные расстройства, которые требуют интенсивной терапии.
Дифференциальная диагностика
Проводится с алкогольным и другими экзогенными отравлениями, острым нарушением мозгового кровообращения.
Неотложная помощь:
I. При сотрясении головного мозга неотложная помощь на догоспитальном этапе не требуется.
При избыточном возбуждении:
— внутривенное введение 2—4 мл 0,5% раствора диазепама;
— обязательная транспортировка в стационар (неврологическое отделение).
II. При ушибе и сдавлении головного мозга:
1. Обеспечить доступ к вене.
2. При развитии терминального состояния:
— сердечно-легочная реанимация (см. стандарт “Внезапная смерть”).
3. При бессознательном состоянии:
— осмотреть и механически очистить полость рта;
— прием Селлика;
— провести прямую ларингоскопию — голову не разгибать!;
— стабилизация шейного отдела позвоночника — легкое вытягивание руками;
— интубировать трахею (без миорелаксантов!) вне зависимости оттого будет проводиться ИВЛ или нет; миорелаксанты (дитилин (суксаметония йодид), листенон (суксаметония хлорид)) в дозе 1-2 мг/кг вводятся только врачами реанимационно-хирургических бригад.
При неэффективности самостоятельного дыхания :
— искусственная вентиляция легких в режиме умеренной гипервентиляции (12—14 л/мин для больного с массой тела 75—80 кг).
4. При психомоторном возбуждении, судорогах и в качестве премедикации:
— ввести подкожно 0,1% раствор атропина — 0,5-1 мл;
— внутривенно натрия тиопентал 3—5 мг/кг или диазепам 0,5% раствор - 2—4 мл или 20% раствор натрия оксибутирата (натрия оксибата) 15—20 мл, дормикум (мидазолам) 0,1—0,2 мг/кг;
— при транспортировке контролировать дыхательный ритм.
5. При внутричерепном гипертензионном синдроме:
— внутривенно 1% раствор фуросемида (лазикса) 2—4 мл (при декомпенсированной кровопотере — сочетанная травма — лазикс не вводить!)
— глюкокортикоидные гормоны (см. п. 3);
— искусственная гипервентиляция легких.
6. При болевом синдроме:
— внутримышечно (или внутривенно медленно) 50% раствор анальгина (метамизола натрия ) 50% 4 мл или 0,5% раствор трамала (трамадола) — 2—4 мл (200—400 мг) или другой ненаркотический анальгетик в соответствующих дозах.
Опиаты не вводить!
7. При ранах головы и наружных кровотечениях из них — туалет раны с обработкой краев антисептиком (см. стандарт “Раны головы”).
8. Транспортировка в стационар, имеющий нейрохирургическую службу. При критическом состоянии — в реанимационное отделение.
СПИНАЛЬНАЯ ТРАВМА
Спинальная травма чаще всего возникает при чрезмерном сгибании и разгибании позвоночника в наиболее подвижных местах, что наблюдается у ныряльщиков, при падении с высоты, на спину, при авто- и мототравмах, сильном прямом ударе сзади.
Выделяют следующие повреждения спинного мозга:
1. Сотрясение;
2. Ушиб;
3. Разможжение с частичным нарушением анатомической целостности или с перерывом спинного мозга;
4. Гематомиелия;
5. Эпидуральное, субдуральное и субарахноидальное кровоизлияние;
6. Травматический радикулит.
По локализации повреждения позвоночника и спинного мозга делят на травму;
1. Шейного отдела позвоночника и спинного мозга;
2. Грудного отдела позвоночника и спинного мозга
3. Поясничного отдела позвоночника и спинного мозга и конского хвоста.
Диагностика
Сотрясение спинного мозга – сразу после травмы возникает вялый паралич ниже уровня травмы, арефлексия, атония, нередко с приапизмом и отсутствием потоотделения, задержкой мочеиспускания и дефекации («спинальный шок»), с последующим полным восстановлением неврологнческих функций в ближайшие часы или дни.
Ушиб спинного мозга – в начале появляются признаки спинального шока, затем нарастает спинальная рефлекторная активность с возникновением спастических явлений, спинального автоматизма. При неполных повреждениях через какое-то время наблюдается хотя бы частичное восстановвление чувствительности, при полных повреждениях чувствительность не восстанавливается.
Гематомиелия – характеризуется симптомами поражения сегментарного аппарата (периферический парез на уровне поражения, выпадение болевой и температурной чувствительности при сохранности ощущения движения и положения конечностей) и проводниковыми расстройствами книзу от гематомиелии (спастические парезы, нарушение всех видов чувствительности по проводниковому типу).
Гематорахих (кровоизлияние в оболочки мозга) характеризуется локальными и корешковыми болями (стреляющие, стягивающие, опоясывающие), положительными менингеальными симптомами и симптомами натяжения, повышением температуры до 37-38оС, в ликворе – кровь.
Эпидуральная гематома – боли опоясывающего характера, парестезии, выраженное напряжение мыщц спины (миофиксация), резкая болезненность при пальпации остистых отростков и паравертебралных точек на уровне гематомы, положительные менингеальные симптомы. Постепенно прогрессируют сиптомы поперечного поражения спинного мозга, вначале развивается половинное поражение поперечника спинного мозга (синдром Броун-Секара) с ипсилатеральным парезом снижением глубокой чувствительности и контрлатеральным снижением болевой и температурной чувствительности книзу от уровня поражения, а затем полное поперечное поражение спинного мозга, пара- или тетраплегия, выпадение всех видов чувствительности.
При повреждении шейного отдела спинного мозга сразу после травмы наблюдается тетраплегия, отсутсвие всех видов чувствительности книзу от уровня повреждения спинного мозга, выпадение сухожжильнывх и периостальных рефлексов на руках и ногах, нарушение функций тазовых органов в виде стойкой задержкой мочи и кала. Повреждения шейного отдела спинного мозга сопровождаются параличом поперечно-полосатой мускулатуры грудной клетки и диафрагмы, что требует срочного перевода больного на аппаратное дыхание.
При повреждении грудного отдела спинного мозга возникает вялая нижняя параплегия с выпадением брюшных и сухожильных рефлексов на нижних конечностях,провдниковые нарушения чувствительности и задержка мочи и кала.
При повреждении пояснично-крестцового отдела спинного мозга – развивается вялая нижняя параплегия или вялый паралич дистальных отделов ног, выпадают все виды чувствительности ниже места повреждения, выпадают кремастерные, подошвенные, ахилловы, иногда и коленные рефлексы. Задержка мочи и кала нередко сменяется паралитическим состоянием мочевого пузыря и прямой кишки с недержанием их содержимого
При повреждении корешков конского хвоста наблюдается асимметричный вялый паралич или парез дистальных отделов ног, расстройство чувствительности на ногах и в области промежности, выраженный болевой синдром, угнетаются или исчезают коленные, ахилловы, подошвенные, кремастерные, анальный рефлексы.
Дифференциальная диагностика
Спинальную травму следует дифференцировать от острого грудного и пояснично-крестцового радикулита.
Неотложная помощь
Основные принципы: лечение сопутствующих опасных для жизни повреждений, восстановление свободной проходимости дыхательных путей, а при острой дыхательной недостаточности — искусственная вентиляция легких. Обезболивание, транспортная иммобилизация, поддержание сниженного периферического сосудистого тонуса, ранняя глюкокортикоидная терапия метилпреднизолоном.
Травма позвоночника без повреждения спинного мозга
Неотложная помощь:
— баралгин — 5 мл внутривенно или внутримышечно;
— анальгин (метамизол натрия ) 2 мл внутривенно;
— закись азота с кислородом 2:1 через маску наркозного аппарата, аутоанальгезия триленом: 0,4% в газовонаркотической смеси через аппарат “Трилан” или “Трингал”, “шейный воротник” (независимо от уровня повреждения позвоночника),
— бережное укладывание пострадавшего на носилки, транспортировка в травматологическое или нейрохирургическое отделение.
Травма позвоночника с повреждением спинного мозга
Исключить сопутствующую травму (напряженный гемоторакс, пневмоторакс, травму органов, брюшной полости, внутреннее и наружное кровотечение). Остановить наружное кровотечение.
При нарастающей дыхательной недостаточности в результате напряженного пневмоторакса:
— срочная пункция и катетеризация плевральной полости во втором межреберье по среднеключичной линии.
При нарастающей ОДН вследствие гемоторакса:
— срочная пункция и катетеризация плевральной полости в шестом — седьмом межреберье по задней аксиллярной линии;
— восстановить свободную проходимость верхних дыхательных путей (по необходимости) вплоть до коникотомии и эндотрахеальной интубации.
При травме в шейном отделе позвоночника эндотрахеальную интубацию проводить крайне осторожно, не запрокидывая голову; в данном случае более показана коникотомия.
Наличие ОДН после восстановления проходимости дыхательных путей, число дыхательных движений более 40—50 в мин или менее 10 в мин является показанием к искусственной вентиляции легких.
При продолжающемся внутреннем кровотечении и уровне АД ниже 90 мм рт. ст.— см. стандарт “Кровопотеря”:
— полиионные растворы (дисоль, трисоль, хлосоль, ацесоль, раствор Гартмана и т. д.); скорость и объем инфузии должны быть таковыми, чтобы обеспечить АД на уровне 90 мм рт. ст.;
— вазопрессоры (мезатон (фенилэфрин) и др.) — 1 мл в одном из плазмозамещающих растворов;
— баралгин — 5 мл внутривенно,
— закись азота с кислородом 2:1 через маску наркозного аппарата;
— аутоанальгезия триленом 0,4 об. % в газово-наркотической смеси через аппараты “Трилан” или “Трингал”;
— кеталар (кетамин) — 2 мг/кг массы тела внутривенно или 4 мг/кг — внутримышечно;
— диазепам 0,2 мг/кг массы тела в сочетании с натрием оксибутирата 60-80 мг/кг массы тела внутривенно (при длительной транспортировке более двух часов);
— “шейный воротник” (независимо от уровня повреждения позвоночника);
— бережное укладывание на носилки с помощью 3—5 человек;
— транспортировка в многопрофильный стационар (нейрохирургическое или реанимационное отделение) при восстановлении АД не ниже 90 мм рт. ст. и адекватной вентиляции легких.
МИАСТЕНИЯ. МИАСТЕНИЧЕСКИЙ И ХОЛИНЕРГИЧЕСКИЙ КРИЗЫ
Миастения (приобретенное аутоиммунное заболевание) характеризуется мышечной слабостью и выраженным феноменом патологической мышечной утомляемости вследствие недостаточности ацетилхолиновых рецепторов на моторной концевой пластинке нерва.
Клинические формы миастении:
По характеру течения:
1. Миастенические эпизоды;
2. Миастенические состояния – непрогрессирующие (стационарные) формы миастении;
3. Злокачественная форма миастении (очень рано появляются бульбарные нарушения).
По степени генерализации:
1. Локальные формы – глазная, бульбарная, лицевая, краниальная, туловищная.
2. Генерализованные — без бульбарных и дыхательных нарушений;
— с бульбарными и дыхательными нарушенитями.
Диагностика
Патологическая мышечная утомляемость — уникальный и специфический признак этого заболевания. Развивающаяся при этом мышечная слабость отличается от обычных парезов тем, что при повторении движений (особенно в частом ритме) она резко возрастает и может достигнуть степени полного паралича. При работе мышц в медленном темпе, особенно после сна и отдыха, сила мышц сравнительно долго сохраняется.
В типичных случаях первыми появляются глазодвигательные нарушения — двоение предметов, особенно при длительном чтении, опущение век. Характерны асимметричность поражения и динамичность симптомов: в утренние часы состояние лучше, вечером птоз и двоение значительно нарастают. Позднее присоединяются слабость и утомляемость мимической мускулатуры и жевательных мышц. При распространении слабости на мышцы конечностей больше страдают мышцы проксимальных отделов, вначале в руках. При генерализованных формах одним из наиболее тяжелых симптомов является слабость дыхательных мышц.
.
Дифференциальный диагноз
Миастения, начинающаяся в пожилом возрасте, требует дифференциации от нарушений мозгового кровообращения.
Миастеническим кризом называется внезапное ухудшение состояния больного миастенией, представляющее непосредственную опасность для жизни, так как вследствие слабости дыхательной и бульбарной мускулатуры может возникнуть недостаточность внешнего дыхания или серьезные бульбарные нарушения. Провоцирующими моментами являются нарушение режима лечения антихолинэстеразными препаратами, а также ОРВИ, различные инфекционные заболевания, физические и психо-эмоциональные нагрузки, 1—2 день менструального периода.
Неотложная помощь:
— при появлении первых признаков дыхательной недостаточности или дисфагии — интубация трахеи, вспомогательная или искусственная вентиляция легких;
— прозерин (неостигмина метилсульфат) 0,05% раствор — 2-3 мл внутримышечно или внутривенно, если нет эффекта, то через 30—40 мин дозу повторяют внутримышечно;
— преднизолон 90—120 мг внутривенно (1,5—2 мг/кг).
Холинергические кризы: возникают при избыточных дозировках антихолинэстеразных препаратов вследствие самостоятельного повышения больными рекомендованных врачом доз.
Миастенический криз при избыточной терапии может переходить в холинергический. При этом развиваются симптомы избыточного холинергического действия, возникают признаки как никотиновой, так и мускариновой интоксикации: фибриллярные подергивания, миоз, слюнотечение, боли в животе, возбуждение, нередко нарушения дыхания, бледность, похолодание, мраморность кожных покровов. Отмечается диссоциация в повышении потребности антихолинэстеразных препаратов и падении силы мышц после их введения.
Неотложная помощь
Специфических средств для выведения из криза не существует.
— Применяют атропин 0,1% раствор — 1 мл внутривенно или подкожно, при необходимости дозу повторяют.
— При расстройствах дыхания и бронхиальной гиперсекреции — ИВЛ, туалет верхних дыхательных путей.
— Временная отмена антихолинэстеразных препаратов.
Тактика
Больные с миастеническими и холинергическими кризами подлежат экстренной госпитализации в стационары, имеющие реанимационное и неврологическое отделения.
Осложнения
— развитие острой дыхательной недостаточности.
— невозможность нормализовать АД.
МИГРЕНЬ
Мигрень — заболевание, обусловленное наследственно детерминированной дисфункцией вазомоторной регуляции, проявляющееся преимущественно в виде периодически повторяющихся приступов головной боли, нередко в одной половине головы.
Диагностика
Мигренозный приступ проявляется головной болью пульсирующего характера, обычно односторонней, чаще в области лба и виска, нередко сопровождающейся тошнотой, рвотой, свето- и звукобоязнью, раздражительностью и недомоганием. В межприступном периоде самочувствие не страдает. Заболевание начинается в препубертатном, пубертатном или юношеском возрасте. Нередко имеются указания на семейно-наследственный характер заболевания.
При классической мигрени за 10—15 мин до начала головной боли возникает аура в виде мерцательной скотомы, искажения предметов или затуманивания зрения. Вслед за продромальным периодом следует односторонняя нарастающая пульсирующая головная боль.
При простой мигрени характерная пульсирующая боль возникает без продромальных зрительных расстройств.
При ассоциированной мигрени головная боль сочетается с преходящими неврологическими нарушениями (офтальмоплегией, гемиплегией, афазией), которые обычно предшествуют головной боли, но могут возникнуть вслед за ней.
При мигренозном статусе приступы мигрени могут следовать один за другим без перерыва в течение нескольких дней.
Дифференциальный диагноз проводят с органическими поражениями головного мозга особенно при ассоциированных формах мигрени (офтальмоплегическая, гемиплегическая) и субарахноидальным кровоизлиянием.
Неотложная помощь:
— обзидан (пропранолол) 1 табл. (40 мг),
— диазепам 2 мл внутримышечно,
— баралгин 5 мл внутривенно (внутримышечно).
Тактика
Больные с мигренозным статусом, выявленным впервые, госпитализирутся в неврологический стационар.
ОСТРЫЙ БОЛЕВОЙ СИНДРОМ ПРИ ВЕРТЕБРОГЕННЫХ РАССТРОЙСТВАХ
Боль в спине чрезвычайно распространенный симптом. Среди поражений позвоночника, сопровождающихся неврологическими расстройствами, наиболее часто встречаются дегенеративно-дистрофические процессы: остеохондроз и спондилоартроз. Диагностика острых и хронических болей в спине и шее должна начинаться с исключения возможной связи люмбалгий, торакалгий и цервикалгий с заболеванием органов грудной и брюшной полости.
Наиболее частой причиной болей в спине и шее при вертеброгенных расстройствах являются компрессионные синдромы и рефлекторные мышечно-тонические нарушения.
Поясничные синдромы.
Люмбаго – внезапно появляется резкая жгучая, часто простреливающая боль,больной застывает в неудобном положении, движения в поястнично-крестцовом отделе позвоночника резко ограничены, поясничный лордоз уплощен, нередко со сколиозом.
Люмбоишиалгия – боли ощущаются в пояснице, в ягодице, в задненаружных отделах ноги, они усиливаются при перемене положения тела, при ходьбе, кашле,чихании, длительном пребывании в положении стоя или сидя. Положительны симптомы натяжения, наблюдается онемение в вышеуказанных областях.
Радикулит – острое начало, боль распространяется по зоне пораженного корешка. При поражении на уровне верхних посничных позвонков наблюдается высокий сколиоз, сглаженность лордоза, высокое напряжение мышц спинны вплоть до лопаток, боли отдают в паховую область и по внутренней поверхности бедра. При поражении на уровне L3-L4 боль иррадиирует по передней поверхности бедра, выпадает или снижается коленный рефлекс, положительный симптом Вассермана и Мацкевича. При поражении на уровне L4-L5 боль проецируется в ягодичную область, по задней поверхности бедра и наружной поверхности голени, дорзальной поверхности стопы и I или II пальца стопы, выпадает или снижается подошвенный рефлекс, положительный симптом натяжения Ласега. При поражении на уровне L5-S1 боль иррадиирует по задней поверхности голени, на подошвенную поверхность стопы и в IV-V пальцы стопы, снижается или выпадает ахиллов рефлекс, положительный симптом натяжения Ласега. В указанных областях наблюдаются парестезии.
Шейные синдромы.
Боль, возникающая в шейном отделе позвоночника, ощущается в области шеи и затылочной части головы, может иррадиировать в плечо, предплечье, пальцы кисти; вызывается или усиливается движениями или определенными положениями шеи, сопровождается болезненностью при надавливании и ограничением подвижности шеи. Боли носят ноющий постоянный характер, иногда могут иметь форму прострелов, часто сопровождаются напряжением паравертебральных мышц. Очень часто провоцирующим моментом в возникновении острого болевого синдрома является травма, даже незначительная, на которую больной нередко не обращает внимания.
Грудные синдромы.
В связи с тем, что грудной отдел позвоночника (в отличие от поясничного и шейного) малоподвижен, грыжи грудных дисков с компрессией корешков и спинного мозга встречаются редко.
Дифференциальный диагнозСледует проводить от заболеваний органов грудной и брюшной полости, в клинической картине которых присутствуют отраженные боли в позвоночнике; от опухолевых, инфекционных и метаболических заболеваний позвоночника.
Неотложная помощь:
— аналгетики: анальгин (метамизол натрия) 50% раствор 2-4 мл внутримышечно или внутривенно, баралгин 5 мл внутримышечно или внутривенно, реопирин 5 мл внутримышечно, трамал (трамадол) 2 мл внутримышечно или внутривенно, реланиум (диазепам) 2 мл внутримышечно.
Тактика
Экстренной госпитализации подлежат больные, у которых острый болевой синдром сопровождается наличием очаговых поражений спинного мозга, развившихся в результате нарушения спинального кровообращения или сдавления спинного мозга (парапарез, тетрапарез). В остальных случаях больные оставляются дома под наблюдением невролога.
ГОЛОВНАЯ БОЛЬ И ДИСЛОКАЦИОННЫЙ СИНДРОМ ПРИ ОБЪЕМНЫХ ВНУТРИЧЕРЕПНЫХ ПРОЦЕССАХ
Термин “Головная боль” включает все типы боли и дискомфорта, локализованные в области головы, но в быту он чаше всего используется для обозначения неприятных ощущений в области свода черепа. Головная боль — одно из наиболее часто встречающихся болезненных состояний у человека. Она может быть сигналом серьезного заболевания или же отражать только состояние напряжения или утомления. Благодаря своей двойственной природе — доброкачественной или потенциально злокачественной — головная боль требует к себе внимания врача.
Основные клинические разновидности головной боли
Мигрень — см. стандарт “Мигрень”
Класторная головная боль, называемая также пароксизмальной ночной цефалгией, гистаминовой головной болью и синдромом Хортона, встречается у мужчин в 4 раза чаще, чем у женщин. Проявляется периодическими кратковременными (от 15 мин до 2 ч) пароксизмами чрезвычайно сильной односторонней головной боли, которая возникает без продромальных явлений через 2-3 ч после засыпания и локализуется чаще всего в области глазницы. Боль носит интенсивный стойкий характер и сопровождается слезотечением, заложенностью носа, с последующей ринореей, иногда приливом крови к лицу и отеком щеки. Имеет тенденцию повторяться каждую ночь в течение нескольких недель или месяцев с последующим светлым промежутком в течение ряда лет.
Клиническая картина боли настолько характерна, что ее описание не имеет диагностического значения, хотя иногда возникает необходимость дифференциации от аневризмы сонной артерии, опухоли мозга, синусита.
Неотложная помощь
Класторные головные боли очень плохо поддаются лечению. Иногда удается оборвать приступ приемом эрготамина 1 мг (1 табл.) или пропранолола (40—80 мг) или индометацина (25—50 мг).
При неэффективности:
— преднизолон 30мг внутримышечно;
— верапамил 80 мг, другие антогонисты кальция;
— закапывание в нос лидокаина 1 мл 4% раствора.
Психогенной головной болью называют группу синдромов, в том числе головную боль психического напряжения, головную боль мышечного напряжения и головную боль при тревожных состояниях и депрессии. Это тупые, давящие, сжимающие голову в виде “обруча”
или “каски” боли, усиливающиеся при эмоциональном напряжении, волнениях, переутомлении. У многих таких больных имеется депрессия, астеническое или невротическое состояние.
В качестве экстренной помощи могут быть использованы:
— анальгин (метамизол натрия) 50% раствор 2—4 внутримышечно или внутривенно;
— диазепам 2 мл внутримышечно или внутривенно;
— баралгин 5 мл внутримышечно или внутривенно.
Головная боль при атрериальной гипертензии — см. стандарт “Гипертонический криз”; “Острая гипертоническая энцефалопатия”.
Головная боль при субарахноидальном кровоизлиянии — см. стандарт “Инсульты”.
Головная боль при менингите — см. стандарт “Менингит”.
Головная боль при травме черепа — см. стандарт “Черепно-мозговая травма”.
Головная боль при височном артериите — заболевание возникает преимущественно у мужчин старше 50 лет и характеризуется постоянной тупой ноющей односторонней головной болью в области виска, усиливающейся при кашле, напряжении, движении челюстями. При осмотре отмечаются расширение и усиленная пульсация височной артерии, которая болезненна при пальпации. Выявляется субфебрильная температура.
Терапия — салицилаты, нестероидные противовоспалительные средства, гормональные препараты.
Неотложная помощь:
— анальгин (метамизол натрия) 50% раствор 2—4 мл внутримышечно или внутривенно;
— преднизолон 30 мг или дексаметазон 4 мг внутримышечно;
— аспирин (ацетилсалициловая кислота) 0,5 мл перорально.
Головная боль при объемных внутричерепных образованиях — опухолях мозга, внутричерепных посттравматических и сосудистых гематомах, абсцессах мозга. Увеличение объема мозга за счет развития патологического процесса и отека влечет за собой нарушения циркуляции спинномозговой жидкости и венозного оттока из полости черепа, постепенное истощение компенсаторных возможностей, перераспределение спинномозговой жидкости в резервных пространствах. В зависимости от локализации патологического процесса подвергаются сдавлению различные участки ликворопроводящей системы мозга, отток спинномозговой жидкости из полости черепа нарушается. Из-за резких ликвородинамических нарушений при продолжающемся нарастании внутричерепного давления создаются условия для различных форм смешения отдельных отделов мозга по отношению к разграничивающим полость черепа образованиям твердой мозговой оболочки (мозжечковому намету и большому серповидному отростку), а также в большое заты-лочное отверстие. Конечным результатом таких смещений являются вклинения (ущемления) ствола мозга.
Различают два основных наиболее часто возникающих уровня вклинения — в вырезку мозжечкового намета (“верхнее вклинение”— приводит к сдавлению, ущемлению переднего отдела ствола мозга) и в большое затылочное отверстие (“нижнее вклинение”) - приводит к сдавлению продолговатого мозга сзади и с боков).
I. Возможны три варианта транстенториального вклинения (внедрения мозговой ткани в вырезку намета мозжечка). Первые два наблюдаются при первичном поражении больших полушарий, третий – со смещением структур задней черепной ямки вверх.
А. Латеральный синдром вклинения
Одностороннее расширение зрачка – первый признак смещения крючка височной доли под действием объемного образования в средней черепной ямке. На противоположной стороне (контрлатерально) часто развивается гемиплегия, вызванная сдавлением ножки мозга. Нарастание внутричерепного давления сопровождается развитием сопора, полного паралича глазодвигательного нерва, иногда – ипсилатеральной гемиплегии и двухстороннего синдрома Бабинского. Развивается центральная нейрогенная гипервентиляция. Часто наблюдается децеребрационная поза (руки вытянуты вдоль туловища и ротированы внутрь). Дальнейшее увеличение внутричерепного давления сопровождается нарастанием стволовой симптоматики: расширяются оба зрачка, утрачиваются окулоцефалический и вестибулярный рефлексы, появляется атаксическое дыхание.
Б. Центральный синдром вклинения
Давление в этом случае направлено центрально (на диэнцефальную область). Первые признаки – сонливость, изменение поведения. Отмечаются частые глубокие вздохи, зевота, иногда – дыхание Чейн-Стокса. Зрачки сужены, не реагируют на свет, возможны плавающие движения глаз. Выявляются двустороннее оживление сухожильных рефлексов, рефлекс Бабинского, повышение тонуса конечностей. При прогрессировании процесса – декортикационная поза. Вовлечение верхних отделов ствола мозга проявляется двусторонним расширением зрачков, нарушением окулоцефалического и вестибулоокулярного рефлексов. Декортикационная поза сменяется децеребрационной. Дальнейшее развитие симптоматики приводит к утрате всех стволовых функций, атаксическому дыханию, наступают апноэ и смерть.
В. Объемные образования задней черепной ямки могут не только сдавливать ствол мозга, но и смещать мозговые структуры вверх. Сдавление среднего мозга проявляется парезом взора вверх, а вовлечение моста – поражением отводящего нерва, плавающими движениями глазных яблок. Вместо анизокории наблюдаются фиксированные (не реагирующие на свет), средних размеров зрачки.
II. Объемные образования задней черепной ямки момгут выззывать и вклинение в большое затылочное отверстие («нижнее вклинение»), которое характеризуется двусторонним расширением зрачков, тетраплегией, артериальной гипертензией, тахикардией, аритмичным дыханием, гипертермией, которые вскоре сменяются атонией, арефлексией, гипотермией, апноэ.
Неотложная помощь
При прогрессирующем тенториальном вклинении следует немедленно ввести маннитол 15% - 200 мл. в/венно капельно, врач специализированной неврологической бригады может крайне осторожно выполнить люмбальную пункцию и ввести в спинномозговой канал 7-20 мл. 0,9% раствора хлорида натрия. В случае, если это клинически оправдано, проводят интубацию и начинают гипервентиляцию.
Поддержание жизни при развитии “нижнего” вклинения достигается ИВЛ и постоянной коррекцией гемодинамических показателей. Восстановление функций мозга может быть достигнуто в редких случаях и только в результате экстренных хирургических вмешательств.
Тактика
Экстренная госпитализация в многопрофильный стационар, имеющий нейрохирургическое и реанимационное отделения.
НЕОТЛОЖНЫЕ АЛЛЕРГИЧЕСКИЕ СОСТОЯНИЯАНАФИЛАКТИЧЕСКИЙ ШОК
Анафилактический шок — остро развивающийся, угрожающий жизни процесс, возникающий, как резко выраженное проявление анафилаксии и характеризующийся тяжелыми нарушениями деятельности центральной нервной системы, кровообращения, дыхания и обмена веществ. Анафилактический шок проявляется в в виде клинических вариантов: типичного, гемодинамического, асфиксического, церебрального и абдоминального.
Диагностика
Шок проявляется чувством страха, беспокойством, головокружением, шумом в ушах, ощущением жара, нехваткой воздуха, стеснением за грудиной, тошнотой, рвотой. Возможно появление крапивницы, отека мягких тканей. Острая сосудистая недостаточность проявляется липким холодным потом, резкой бледностью видимых слизистых оболочек и кожи, нитевидным пульсом, резким падением артериального давления. Угнетается сознание, нарушается дыхание. Дальнейшее ухудшение клинической картины характерно для развивающейся комы, обусловленной гипоксией головного мозга.
Неотложная помощь:
— обеспечить проходимость дыхательных путей;
— придать ногам возвышенное положение;
— ингаляция 100% кислорода (не более 30 мин);
— обеспечить доступ к вене;
— при появлении признаков отека гортани 0,3 мл 0,1% р-ра адреналина (эпинефрина) в 10-20 мл 0,9% р-ра хлорида натрия внутривенно; преднизолон 1-5 мг/кг в/венно или в/мышечно. В случае нарастания ОДН немедленно интубировать пациента. При невозможности интубации трахеи – выполнить коникотомию, трахеостомию или пунктировать трахею 6 иглами с широким просветом;
— при снижении АД: адреналин (эпинефрин) 0,04 – 0,11мкг/кг/мин. При отсутсвии инфузомата – 0,5 мл 0,1% р-ра адреналина (эпинефрина) в 20 мл 0,9% р-ра хлорида натрия и вводить по 0,5 – 1 мл каждые 30 – 60 минут. Одновременно с введением адреналина (эпинефрина) следует начать инфузию плазмозаменителей 100 – 200 мл/мин в течении 10 минут.
— Для купирования бронхоспазма устойчивого к действию адреналина (эпинефрина) – эуфиллин (аминофиллин) 20 мл 2,4% в/венно медленно, преднизолон 1,5 – 3 мг/кг.
КРАПИВНИЦА, АНГИОНЕВРОТИЧЕСКИЙ ОТЕКДиагностика
Крапивница: локальные высыпания на коже в виде волдырей и эритемы. В результате их слияния могут появляться обширные очаги поражения, сопровождающиеся характерным зудом. Аллергическая сыпь чаще всего появляется на туловище, конечностях, иногда на ладонях и подошвах ног.
Часто сопровождается ангионевротическим отеком, который характеризуется высыпаниями, подобными крапивнице, но более обширными участками отека, захватывающего как кожу, так и подкожные структуры. Набухание подкожной клетчатки и соединительной ткани чаще происходит на тыльной стороне кистей рук или ступней, слизистых оболочках языка, носоглотки, гортани, а также половых органов и желудочно-кишечного тракта. При вовлечении в процесс области гортани может развиться жизнеугрожающая асфиксия. При ее появлении отмечается беспокойство больного, одутловатость лица и шеи, нарастающая осиплость голоса, кашель, затрудненное стридорозное дыхание, цианоз лица.
Неотложная помощь:
— прекратить введение аллергена;
— ввести антигистаминные препараты.
При более тяжелых реакциях с присоединением ангионевротического отека могут потребоваться глюкокортикоидные гормоны — преднизолон 30—60 внутривенно.
При распространении отека на гортань и глотку дополнительно ввести:
— адреналин (эпинефрин) 0,3 мл подкожно или внутривенно медленно в разведении 1:500;
— антигистаминные препараты внутривенно;
— обеспечить проходимость дыхательных путей.
Быть готовым к интубации трахеи или коникотомии с подачей кислорода.
При ангионевротическом отеке глотки или гортани показана срочная госпитализация больного.
БРОНХОАСТМАТИЧЕСКИЙ СТАТУС
Бронхоастматический статус — один из наиболее тяжелых вариантов течения бронхиальной астмы, проявляющийся острой обструкцией бронхиального дерева в результате бронхиолоспазма, гиперергического воспаления и отека слизистой оболочки, гиперсекреции железистого аппарата. В основе формирования статуса лежит глубокая блокада b-адренорецепторов гладкой мускулатуры бронхов.
ДиагностикаПриступ удушья с затрудненным выдохом, нарастающая одышка в покое, акроцианоз, повышенная потливость, жесткое дыхание с сухими рассеянными хрипами и последующим формированием участков “немого” легкого, тахикардия, высокое артериальное давление, участие в дыхании вспомогательной мускулатуры, гипоксическая и гиперкапническая кома. При медикаментозной терапии выявляется резистентность к симпатомиметикам и другим бронхолитикам.
Неотложная помощь:
Похожие работы
... труда. 12) Контроль и учёт работы санитарного автотранспорта. Отчёт о проделанной работе за 2008 года качестве фельдшера выездной бригады станции скорой медицинской помощи Я работаю в муниципальном учреждении «Лесосибирская городская станция скорой медицинской помощи» с 11 июля 2002 года по настоящее время фельдшером выездной бригады. Основная моя задача - приезжая на вызов к пациенту, как ...
... предупреждению подобных отрицательных проявлений. Заключение Цель курсового исследования достигнута путём реализации поставленных задач. В результате проведённого исследования по теме: „Ответственность за неоказание и ненадлежащее оказание медицинской помощи больному“ можно сделать ряд выводов: Сознательно и добровольно вверяя врачу самое дорогое, что дается природой, - свое здоровье и ...
... , установленную законодательством Российской Федерации. Специализированная медицинская помощь оказывается гражданам при заболеваниях, требующих специальных методов диагностики, лечения и использования сложных медицинских технологий. Специализированная медицинская помощь оказывается врачами-специалистами в лечебно-профилактических учреждениях, получивших лицензию на указанный вид деятельности. ...
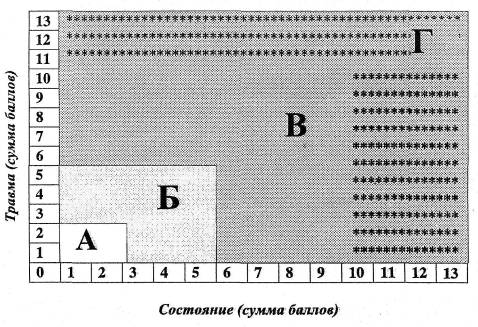
... свыше 100 в минуту 3 21. Пульс меньше 60 в минуту 2 22. Отсутствие пульса 10 РАЗДЕЛ IV - ГРАФИК ДЛЯ ОПРЕДЕЛЕНИЯ ТЯЖЕСТИ ТРАВМЫ И ПРИНЯТИЯ САМОСТОЯТЕЛЬНОГО РЕШЕНИЯ ПО ОКАЗАНИЮ ПЕРВОЙ МЕДИЦИНСКОЙ ПОМОЩИ И ТРАНСПОРТИРОВКЕ 1. Зона А - травма - до 2 баллов, состояние - до 2 баллов. Легкая травма без признаков шока. Выполнить указания из разделов V-VII. Эвакуация в мед. учреждения ...
0 комментариев