Навигация
Техника операций при ИБС и перикардитах
1. Коронарный кровоток. Анатомия. Этиология и патогенез нарушения кровотока в венечных артериях, последствия.
2. Показания для оперативного вмешательства при коронарной недостаточности.
3. Оснащение операции.
4. Анестезия, ИК при операциях на сердце с нарушенным коронарным кровотоком.
5. История становления хирургических методов лечения нарушений коронарного кровотока.
6. Основные операции и техника их выполнения:
6.1. транслюминарная ангиопластика венечных артерий;
6.2. маммарно-коронарный анастомоз;
6.3. аотртокоронарное шунтирование, его варианты;
6.4. эндартерэктомия из венечных артерий;
6.5. периаортальная нейрэктомия;
6.6. трансплантация сердца.
7. Экссудативный перикардит и его хирургическое лечение.
8. Слипчивый перикардит. Техника перикардэктомии при сдавливающем перикардите.
Не устаешь удивляться – казалось бы, нет другой такой области, интерес к которой был бы проявлен так давно.
О значимости проблемы не скажешь лучше, чем это сделал еще в 1910 году Huchard: «Нужно восхищаться физическим сердцем с его совершенным механизмом, первое движение которого предшествует рождению, и последний удар возвещает смерть. Неутомимо, днем и ночью оно бодрствует для блага всего организма, без остановки и без того, чтобы когда-нибудь отдохнуть, и когда все остальные органы, которые им жили, питались и защищались, перестают действовать, тогда лишь оно перестает биться, подобно капитану погибающего корабля, который последним, после всех пассажиров, идет в морскую пучину. Как велик должен быть интерес к изучению этого могучего и удивительного мотора, этого большого неутомимого работника, без которого жизнь не была бы возможна!!!».
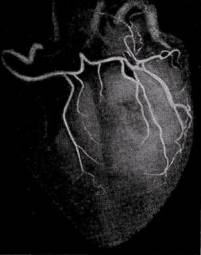
Сердце – поистине удивительный орган, имеющий свой круг кровообращения, представленный коронарными артериями и венозными сосудами. Венечные артерии включают: левую венечную артерию и правую венечную артерию.
Левая венечная артерия (a. coronaria sinistra) начинается в левом синусе клапана аорты. Начальная ветвь левой коронарной артерии располагается между левым стволом и левым сердечным ушком, окружена жировой клетчаткой. Артерия имеет длину 5 – 18 мм, диаметр 4 – 5 мм. Затем она разделяется на две ветви: переднюю межжелудочковую ветвь и огибающую ветвь. Первая ветвь по передней межжелудочковой борозде достигает вырезки на верхушке сердца и анастомозирует с задней межжелудочковой ветвью правой венечной артерии. Передняя межжелудочковая дает начало 4 – 8 ветвям, которые разветвляются в стенках левого и правого желудочков, межжелудочковой перегородке, сосочковых мышцах. Огибающая ветвь левой венечной артерии лежит в левой части венечной борозды и на задней поверхности сердца анастомозирует с ветвями правой венечной артерии. Ее ветви снабжают кровью левое предсердие, левый желудочек, стенку легочной артерии.
Правая венечная артерия (a. coronaria dextra) начинается из правого синуса аорты, располагаясь в жировой клетчатке между правым ушком и легочным стволом в правой части венечной борозды. Артерия имеет длину 5 – 15 мм, диаметр 3 – 6 мм. Аналогично левой венечной артерии на уровне задней межжелудочковой борозды правая венечная артерия разделяется на заднюю межжелудочковую ветвь и правую краевую ветвь. правая ветвь по задней межжелудочковой борозде направляется к верхушке сердца и анастомозирует с передней межжелудочковой ветвью из левой венечной артерии. Она снабжает кровью правый желудочек, правое предсердие, межжелудочковую перегородку, заднюю сосочковую мышцу, стенки восходящей части аорты и верхней полой вены. Краевая артерия короткая, анастомозирует с огибающей ветвью левой венечной артерии.
Артерии сердца относятся к артериям мышечно-эластичного типа. Строение стенки венечной артерии отличается той особенностью, что внутренняя оболочка имеет неравномерную толщину, а в адвентиции встречаются мышечные пучки, относящиеся к миокарду.
Венечные артерии имеют многочисленные анастомозы. Различают внутриорганные и внеорганные анастомозы артерий сердца:
- внутриорганные анастомозы соединительной ветви одной внешней артерии (внутрисистемные) или находятся между ветвями правой и левой венечных артерий (межсистемные). Выраженность внутриорганных анастомозов артерий сердца индивидуальна. При слабом их развитии существует предрасположенность к возникновению инфаркта миокарда;
- внеорганные анастомозы соединяют венечные артерии сердца с бронхиальными, средостенными, межреберными, перикардиальными и пищеводными артериями. Эти анастомозы выражены слабо и являются вспомогательными.
Стойкое, длительное пиводит к ишемии или некрозу миокарда. К нарушению коронарного кровотока приводят:
- атеросклеротическое концентрическое или эксцентрическое сужение коронарной артерии с утратой просвета более, чем на 70%. Последний вариант сужения может проявляться менее частыми и менее тяжелыми приступами стенокардии;
- образование тромбов в венечных артериях или эмболия (встречается редко);
- сужение просвета артерии сифилитическими гуммами;
- длительный спазм коронарных артерий;
- аномальное отхождение коронарных артерий от легочной артерии.
Главной, по сути, единственной, причиной является атеросклероз венечных артерий, выявляющийся у 90 – 97% больных.
Число факторов риска, приводящих к развитию недостаточности коронарного кровотока, быстро растет. Главный фактор риска – артериальная гипертензия, гиперхолестеринемия, курение, сахарный диабет, гиподинамия. Поскольку и артериальная гипертензия и атеросклероз – заболевания генетически обусловленные, фактор наследственности, по-видимому, должен быть врагом номер один.
В США просуммировали влияние данных факторов риска. Было доказано, что смертность от коронарной недостаточности была минимальной (2,4 на 1 000 человек) у некурящих мужчин с диастолическим АД ниже 90 мм рт. ст. и уровнем общего холестерина в крови ниже 6,5 моль/л (250 мг/дл). Она оказалась в 2,5 раза выше у некурящих мужчин без повышенного АД, но с уровнем холестерина выше 6,5 моль/л. Однако, если гиперхолестеринемия сочеталась с диастолическим АД выше 90 мм рт. ст., смертность от коронарной недостаточности у некурящих была в 4,1 раза выше минимальной, а у курящих – в 7,3 раза, достигая 17,5 на 1 000 человек.
Опасно не само курение, но и нахождение рядом с курящим. Статистика свидетельствует, что в США ежегодно смерть 50 000 больных связана с вдыханием этого вторичного дыма. Также с присутствием в компании курящих связано возникновение 3 000 случаев рака бронхов ежегодно. Эпизодическое соседство с курящими увеличивает риск коронарной недостаточности на 60%, постоянное – вдвое. Снижается содержание ЛПВП .
И в заключение, текущая связь атеросклероза и гиперхолестеринемии с наследственными факторами выдвигает коронарную недостаточность и уровень генетически обусловленных заболеваний.
Следствием нарушения коронарного кровообращения являются ишемия, и/или некроз миокарда.
Кратковременное или длительное сужение коронарных артерий уменьшает нагрузку миокарда и создает ситуацию несоответствия потребности и возможности. В норме соответствие регулируется и контролируется потребностью миокарда в кислороде за счет меняющегося коронарного сопротивления, а, следовательно, и кровотока. Количество кислорода, экстрагируемого миокардом из крови достаточно постоянно и велико. Так называемая метаболическая регуляция обеспечивает изменение коронарного сопротивления и поддерживает адекватный кровоток.
Крупные эпикардиальные коронарные артерии у здоровых лиц служат резервуаром и рассматриваются лишь как проводящие сосуды. В то же время, интрамиокардиальные артерии в норме могут значительно менять свой тонус и рассматриваются как резистивные.
Субинтимальные расположения атеросклеротических бляшек находились в различных сегментах эпикардиальной коронарной сети. Увеличение размеров этих бляшек приводит к сужению просвета сосудов. Существует связь между пульсирующим кровотоком и размером стеноза. Так, в случае, если степень стеноза сосуда достигает 75% от общей площади просвета, требуемого максимального увеличения кровотока, в ответ на возрастающую потребность миокарда в кислороде, достичь уже невозможно. Если степень стеноза более 80%, то снижение кровотока возможно и в состоянии покоя. Дальнейшее, даже очень небольшое увеличение степени стеноза приводит к значительному ограничению коронарного кровотока и появлению некроза миокарда.
Хорошее состояние коллатеральных сосудов способно поддерживать нормальное функционирование миокарда в покое, но не повышенную потребность сердечной мышцы в кислороде. При значительном стенозе эпикардиальной артерии дистально расположенные резистивные сосуды расширяются, сопротивление их уменьшается, и тем самым обеспечивается поддержание адекватного коронарного кровотока. При этом постстенотическое давление падает, при максимальном расширении резистивых сосудов миокардиального кровотока становится зависимым от той или иной части венечной артерии, расположенной дистальнее места обструкции. Уже на этом этапе возможны варианты: патологический спазм венечной артерии, образование небольших тромбоцитарных пробок. Все это ведет к ишемии миокарда.
Повышение потребности миокарда в кислороде сопровождается гиперпродукцией катехоламинов, что имеет место при стрессовых ситуациях. По Ф.З. Меерсону высокая концентрация катехоламинов сопровождается активацией перикисного окисления липидов, активацией липаз и фосфолипаз, выходом протеолитических ферментов, повреждением мембран.
В саркоплазме накапливается избыток ионов кальция, что обуславливает контрактуру с дальнейшим развитием очагов повреждения миокарда.
Итак, ишемия наступила. Далее нарушается механическая, биохимическая и электрическая функция миокарда, и, как следствие, нарушение процессов расслабления и сокращения. Наиболее уязвимы субэндокардинальные отделы миокарда, поэтому ишемия этих участков развивается в первую очередь. При территориальном распространении ишемии может наступить транзиторная недостаточность. Ишемия сосочковых мышц может осложниться недостаточностью предсердножелудочкового клапана.
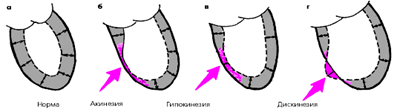
Беды от ишемии продолжаются - фокальные нарушения сократимости левого желудочка сопровождаются сегментарным выбуханием или дискинезией и снижением насосной функции миокарда. В основе перечисленного – изменения метаболизма клеток, их функции и структуры. При наличии кислорода нормальный миокард метаболизирует жирные кислоты и глюкозу в углекислый газ и воду. В условиях дефицита кислорода жирные кислоты не могут окисляться, а глюкоза превращается в лактат; рН внутри клетки снижается. В миокарде уменьшаются запасы высокоэнергетических фосфатов, АТФ и КФ. Нарушение функции клеточных мембран приводит к недостатку ионов К+ и поглощению кардиомиоцитами ионов Na +
При ишемии происходит расстройство электрофизиологических процессов, что заметно по ранним нарушениям реполяризации, проявляющемся инверсией зубца Т, а позже переходящей депрессией сегмента ST. Электрическая нестабильность может вести к желудочковой тахикардии и даже фибрилляции желудочков.
В настоящее время существует два направления в лечении коронарной недостаточности:
- консервативная терапия;
- хирургическое лечение.
Основой для определения показаний к хирургическому лечению являются следующие факторы:
1. Клиника заболевания, т.е. выраженность коронарной недостаточности, ее устойчивость к лекарственной терапии.
2. Анатомия поражения коронарного русла: степень и локализация поражения коронарных артерий, количество пораженных сосудов, тип коронарного кровоснабжения.
3. Сократительная функция миокарда.
В настоящее время большинство авторов считает показаниями к операции стенокардию покоя и напряжения, резистентную или плохо поддающуюся лекарственной терапии.
Признаки ишемии миокарда могут обнаруживаться в покое, но вероятность их выявления значительно повышается при воздействиях, вызывающих функционально напряжение.
Положительная проба с физической нагрузкой и низкая толерантность к нагрузке (менее 50 Вт) указывают на низкий коронарный резерв и являются объективным критерием тяжести стенокардии.
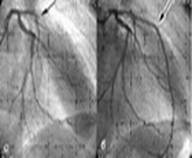
Поражение венечных артерий по данным коронарографии является показанием к хирургическому лечению при проксимально расположенных стенозах коронарных артерий с сужением 75% и более просвета и проходимым дистальным руслом.
С помощью коронарографии определяется следующее:
- тип кровообращения сердца;
- сколько и какие венечные артерии поражены. При оценке принято считать, что имеются 3 основных артериальных ствола – правая коронарная артерия и две крупных ветви левой – передняя межжелудочковая и огибающая. Поражение основного ствола левой коронарной артерии выше деления расценивается как наиболее неблагоприятное.
- степень стенозирования сосудов, которая имеет 4 стадии:
1. сужение умеренное – до 50%;
2. окклюзия – на 50 – 75%;
3. резкое стенозирование – на 75 – 90%;
4. полная непроходимость.
- состояние дистального сосудистого русла и коллатерального кровообращения.
При плохом русле операция малоэффективна.
Фактор проходимости дистального коронарного русла является решающим при определении показаний к хирургическому лечению. При этом основным условием успешного выполнения операции являются проходимость коронарной артерии дистальнее участка обструкции и ее диаметр, который должен составлять не менее 1,5 мм. В зависимости от состояния дистального коронарного русла можно выделить три группы больных:
а) «идеальные кандидаты» на реваскуляризацию с локализованным проксимальным стенозом и свободным неизмененным дистальным руслом;
б) условно-операбельные больные – с проксимальным стенозом и изменениями в дистальном отделе сосуда;
в) неоперабельные – больные, у которых имеет место диффузное, далеко зашедшее поражение дистального русла.
Кальциноз коронарных артерий не является противопоказанием к операции, поскольку он распространяется в дистальном направлении не на всем протяжении артерии. Кроме того, участки передней стенки сосуда часто остаются свободными от включений кальция.
Функциональное состояние миокарда левого желудочка имеет решающее значение для определения показаний к хирургическому лечению. Интегральным показателем, характеризующим сократительную деятельность миокарда, является фракция изгнания левого желудочка, наиболее достоверно определяемая контрастно вентрикулографией. Увеличение конечного диастолического объема также является важным показателем снижения контрактильности левого желудочка.
Если снижение контрактильности миокарда обусловлено главным образом ишемической дисфункцией, то адекватная реваскуляризация должна привести к повышению сократительной способности левого желудочка.
Больным с хорошим контрактильным резервом, у которых снижение контрактильности миокарда обусловлено ишемической дисфункцией реваскуляризация, показана даже при застойной сердечной недостаточности, несмотря на высокий риск хирургического вмешательства, так как отдаленный прогноз для жизни у них очень плохой.
К клиническим факторам, влияющим на показания к хирургическому лечению следует отнести:
1) Наличие инфаркта миокарда в анамнезе;
2) Застойную сердечную недостаточность (ишемическую кардиопатию);
3) нарушение ритма сердца.
Основными сопутствующими заболеваниями, которые определяют противопоказания являются:
1. Хронические неспецифические заболевания легких (хроническая пневмония, пневмосклероз, эмфизема легких). Искусственная вентиляция легких и ИК создают ряд проблем у таких больных: ателектазы, гипоксемию, что ухудшает прогноз.
2. Заболевания печени (цирроз печени, хронический гепатит, дистрофические процессы в печени) приводят к снижению толерантности организма к большинству анестетиков, увеличивая риск.
3. Почечная недостаточность при гломерулонефрите, пиелонефрите, нефросклерозе.
4. Неконтролируемая артериальная гипертензия. Она усложняет ведение операции и послеоперационный период.
Возраст больных сам по себе не может служить противопоказанием при отсутствии тяжелых сопутствующих заболеваний. При правильном отборе больных можно достигнуть увеличения продолжительности жизни и ликвидации симптомов заболевания.
Любой хирургический метод оправдан в том случае, если он имеет преимущества по сравнению с лекарственной терапией и риск операции может быть сведен к минимуму.
Перечисленные выше показания и противопоказания к операции следует рассматривать комплексно. Взаимосвязь этих факторов имеет решающее значение, и целесообразно ввести понятие «степень операционного риска», включающее в себя сведения о поражении коронарных артерий, состоянии дистального русла, сократительной функции миокарда, а также тяжести клинической картины и наличии тяжелых сопутствующих заболеваний для отдельных групп больных.
У каждого пациента следует тщательно взвесить все «за» и «против» операции, прежде, чем рекомендовать ее.
Для обеспечения хороших результатов хирургического лечения и снижения частоты тромбозов необходима стандартизация техники операции, определенный набор инструментов и шовного материала.
Наряду с обычными инструментами, применяемыми в сердечно-сосудистой хирургии, для выполнения операции в условиях ИК, используют специальные инструменты. К ним относятся: узкий коронарный скальпель; бритводержатель с бритвой для выделения и вскрытия коронарной артерии; угловые и обратные угловые ножницы для продольного рассечения передней стенки коронарного сосуда; коронарные бужи различных диаметров (желобоватые бужи, облегчающие наложение анастомозов); пинцеты и иглодержатели, позволяющие работать небольшой атравматической иглой.
В качестве шовного материала используют монолитные синтетические нити (полипропилен, пролен) с атравматической иглой. Для наложения дистальных анастомозов с коронарными артериями применяют проленовые нити 6/0 и 7/0. Для наложения проксимальных анастомозов наиболее удобны нити 5/0.
Операцию необходимо выполнять в условиях хорошего освещения. Наиболее удобны при этом бестеневые лампы, не согревающие операционного поля, или налобная лампа-осветитель.
Для улучшения качества операции используют оптику с увеличением в 2,5 – 4 раза, бинокулярную лупу с осветителем.
Особое место в оперативном вмешательстве на сердце отводится анестезии и использованию АИК.
Анестезия у больных с нарушением коронарного кровотока, без выраженных нарушений гемодинамики в условиях ИК.
1. Премедикация. На ночь в/м седуксен 0,2 мг/кг и 0,035 мг/кг феназепама. За 40 минут до анестезии – 2 мл 0,5% седуксена, 1 – 2 мл 2% промедола и 0,5 мл 1% димедрола.
Налаживают мониторный контроль ЭКГ, производят венесекцию, устанавливают катетеры для измерения ЦВД и введения препаратов. Дают маску с кислородом. Приготавливают шприцы с 10 мл 10% кальция хлорида и с 1 мл 0,1% адреналина в 20 мл 5% глюкозы.
Похожие работы
... через 4-6 недель больного переводят в отделение реабилитации. Еще через месяц - в специализированный кардиологический санаторий. Далее больные переводятся под амбу- латорное наблюдение и лечение у кардиолога. Диета. В первые дни заболевания питание резко ограничено, дают малокалорийную6 легкоусваиваемую пищу. Не рекомендуется мо- локО,капуста, другие овощи и фрукты, вызывающие метеоризм. Начи- ...
... симптомов болезни связано с разрывом атеросклеротической бляшки, образованием тромба в коронарной артерии, быстрым развитием выраженного стеноза или окклюзии. Диагностика ишемической болезни сердца К основным инструментальным методам диагностики стабильной стенокардии относятся следующие исследования: · электрокардиография, · эхокардиография, · стресс-тесты, · коронарография. ...
... большое количество желчно-каменной болезни 183 случая. Впервые выявлено 6 аневризм сердца,19 гидронефрозов. Деятельность отделения функциональной диагностики Традиционно в работе отделения сложились следующие диагностические направления: - кардиологическое - гастроэнтерологическое - урологическое - эндокринное - сосудистое Соотношение ...
... ). 3.2.3. Лапароскопическая микрохолецистостомия в лечении больных острым холециститом. 1983 год (методическое письмо). 2.2.4. Хирургическая коррекция синдрома укороченного кишечника. 1995 год. (методическое пособие). 2.2.5. Наружные грыжи живота. 1999 год. (методические указания для студентов). 2.2.6. Острый аппендицит. 1999 год. (методические указания для студентов). 2.2.7. ...



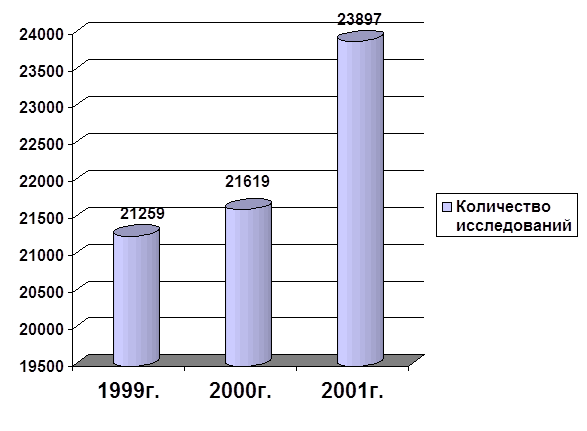
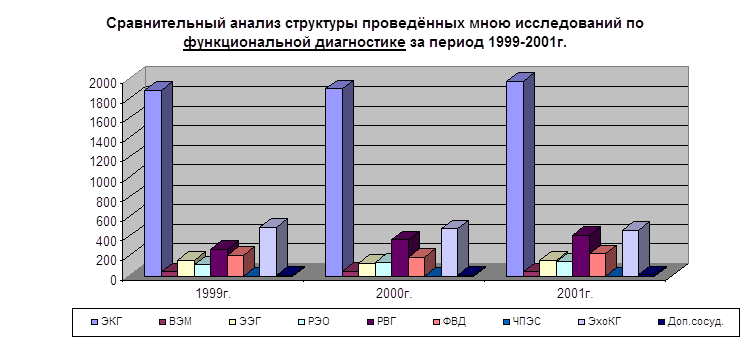
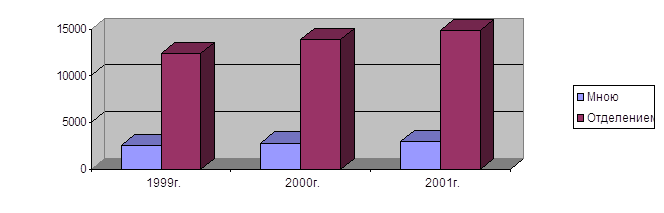
0 комментариев