Навигация
Во всех случаях, когда эти заболевания солпровождаются развитием шока – восстановление гемодинамики
7. Во всех случаях, когда эти заболевания солпровождаются развитием шока – восстановление гемодинамики.
В первые 2-3 суток ОПН, при отсутствии полной анурии и гиперкатаболизма, оправдана попытка консервативной терапии: высокие дозы фуросемида, допалиен.
Для лечения внутриканальцевой обструкции при миеломной болезни, острой мочекислой нефропатии, рабдомиолизе, массивном внутрисосудистом гемолизе, показана непрерывная, до 60 часов интенсивная инфузионная ощелачивающая терапия, включающая маннитол (10% раствор 3-5 мл/кг/час) с изотоническим раствором хлорида натрия, бикарбогната натрия и глюкозы, 400-600 мл/ч и фуросемид (30-50 мг/кг).
Такая терапия позволяет поддерживать диурез на уровне 100-200 мл/час, рН мочи 6,5, что не допускает прогрессирования внутрикальцевой обструкции и обеспечивает растворение патологических цилиндров и кристаллов с выведением свободного миоглобина, гемоглобина, мочевой кислоты.
Принципы профилактики и лечения постренальной формы ОПН
1. Профилактическое лечение заболеваний органов мочеполовой системы, способных вызвать нарушение оттока мочи.
2. При олигоанурии объем вливаемых жидкостей должен равняться сумме невидимых (перспирация 400-800 мл/сут) и видимых (рвота, диарея, моча) потерь.
При проведении инфузионной терапии необходимо учитывать величину центрального венозного давления и наличие сердечной недостаточности. При анурии показаны гипертонические растворы глюкозы (400 мл 10-40% раствор) с инсулином (1 ЕД на 3-4 г сухой глюкозы) без электролитов, особенно К+ и Cl -. Глюкоза обеспечивает организм энергией и предотвращает катаболизм белков и жиров.
Применение анаболитических гормонов (ретаболил, неробол и др.) и витаминов, особенно аскорбиновой кислоты, в больших количествах (до 2-2,5 г/сут) также сдерживает катаболизм белка.
3. Одним из патогенетических моментов ОПН является тромбоз почечных сосудов. Для восстановления микроциркуляции в почках используют фибринализин с гепарином, стрептазу или стрептокаиназу.
Об эффективности консервативной терапии свидетельствует увеличение диуреза с ежедневным снижением массы на 0,25 -0,5 кг. Более быстрая потеря массы (свыше 0,8 кг/сут), особенно сочетающаяся с нарастанием уровня калия крови – тревожный признак, указывающий на гиперкатаболизм. Потеря массы менее 0,2 кг/сут в сочетании со снижением уровня натрия крови – признак гипергидратации, требующий коррекции водного режима.
Вне зависимости от формы ОПН программа интенсивной терапии должна быть сосредоточена на предотвращении основных расстройств, которые могут привести к смерти больного:
- гипергидратации, вызывающей отек головного мозга и легких;
- артериальной гипертензии и гиперкамимии, приводящих к нарушению деятельности сердца. Вплоть до его остановки;
- тяжелых нарушений кислотно-щелочного равновесия, которые сопровождаются либо предльным напряжением вентиляции легких (недыхательный ацидоз), либо ее угнетением (гипохлорический алкалоз);
-гиперкатаболизма с истощающим распадом белка;
- гиперализации условно- патогенной, в частности, мочевой инфекции при отстуствии достаточного тока мочи в мочевыводящей системе.
7. Активные методы детоксикации организма при ОПН
При неэффективности консервативных методов лечения для выведения азотистых шлаков избытки электролитов применяются экстраклопоральные методы лечения ОПН. К ним относятся гемодиализ, гемофильтрация, гемодиафильтрация, комбинация ультрафильтрации с гемосорбцией и другие.
Плазмаферез используется при быстропрогрессирующих нефритах, криоглобулинемических васкулитах,миеломной нефропатии, рабдомиолизе, гемолизе, а также для элиминации эндотоксина, рентеноконтрастных препаратов и недиализируемых могут быть эффективны при ОПН вследствие отравления солями тяжелых металлов.
7. Гипогликемическая кома: этиология, коиника, диагностика, принципы лечения.
Гипогликемия – патологическое состояние, развивающиеся при выраженном снижении уровня сахара крови и характеризующееся компенсаторной активацией автономной нервной системы, а также нарушением сознания различной выраженности, вплоть до развития комы.
Гипогликемическая кома – состояние, характеризующееся падением уровня глюкозы крови ниже нормы (менее 2,5-1,5 ммоль/л), потерей сознания и значительными расстройствами жизнедеятельности организма.
Биохимическими критериями гипогликемии является снижение сахара крови ниже 2,8 ммоль/л в сочетании со специфическими клиническими симптомами.
У больных сахарным диабетом, которые длительное время находились в состоянии декомпенсации заболевания при быстром снижении уровня сахара в крови клиническая симптоматика гипогликемии возникает при более высоких уровнях сахара крови (5,0 и более моль/л).
При отсутствии типичных клинчиеских проявлений о наличии гипогликемии можно говорить при снижении уровня сахара крови ниже 2,2 ммоль/л.
Гипогликемии являются одним из наиболее частых осложнений сахарного диабета. При лечении диабета, обеспечивающем поддержание гликемии в пределах целевых значений, легкие гипогликемии наблюдаются 1-2 разха в неделю. Примерно 5-10% больных диабетом в течение года испытывают хотя бы одну тяжелую гипогликемию. В результате развития тяжелых гипогликемий погибает 3-4% больных сахарным диабетом.
Этиология
Основные факторы, приводящие к развитию гипогликемии могут быть сгруппированы следующим образом:
1. Ошибки при проведении инсулинотерапии (неправильная оценка гликемии из-за неисправности глюкометра, использования шприцев, откалиброванных на концентрацию 40 Ед/мл, для инъекций инсулина, содержащего 100 Ед в 1 мл, случайное в/м введение инсулина продленного действия, техническая неисправность шприца- ручки или дозатора инсулина, массаж или соревнование места инъекций, передозировка с суицидальной целью и т.п.).
2. Передозировка препаратов сульфанилмочевины или мелитинидов (случайная или намеренная).
3. Пропуск очередного приема пищи.
4. Незапланированная физическая нагрузка без дополнительного приема углеводов (гипогликемии, вызванные длительной физической нагрузкой, могут носить отсроченный харакетр и иметь рецидивирующее течение).
5. Прием алкогольных напитков (подавляет процессы глюконеогенеза в печени).
6. Недостаточная информированность больного о методах самоконтроля диабета и профилактики гипогликемий (пациент не носит с собой легкоусваиваемые углеводы, не принимает дополнительное количество углеводов при незапланированной физической нагрузке и т.п.).
Клиника
Развитие гипогликемии происходит быстро, время от появления первых симптомов – предвестников (чувство голода, психомоторное возбуждение, сердцебиение, дрожь в теле, потливость) до развития комы обычно измеряется минутами. По степени гипогликемии подразделяют на две большие группы:
1. Легкая гипогликемия: протекает без потери сознания, не требуент посторонней помощи для сознания, либо не может купирована больным без посторонней помощи.
Клиническая картина гипогликемии по набору и выраженнеости симптомов давольно изменчива, даже одного и тог же пациента. Ее клинчиеские проявления характеризуются двумя основными клиническими синдромами:
1.Синдром реактивной активации автономной нервной системы:
-гиперсимпатикотония (психомоторное возбуждение, агрессивность, сердцебиение, тахикардия, тремор, повышение АД, бледность кожных покровов, мидриаз);
- холинергическая гиперактивность (ощущение сильного голода, тошнота, слюнотечение, профузная потливость).
2. Синдром нейрогликопении (головная боль, головокружение, слабость, нарушение координации движений и безориентация в окружающей обстановке, неадекватное поведение, транзиторные нарушения зрения и речи, парестезии, спутанность сознания, судороги и кома.
При передозировке препаратов инсулина продленного действия возможно бессимптомно. Диагноз этого состояния необходимо верифицировать лабораторно.
Тяжелая гипогликемия с развитием комы длительностью до 30 минут при адекватном лечении может быть успешно купирована и не оставить после себя никаких последствий. Однако частые и (или) длительные гипогликемии могут стать причиной энцефалопатии различной тяжести.
Тяжелые гипогликемии, связанные с внезапной потерей сознания, могут приводить к механическим травмам, ожогам, переохлаждению.
Диагностика Гипогликемия диагностируется на основании данных анамнеза: сведения о наличии диабета и получении больным инсулина.
Если пациент находится в сопорозном или коматозном состоянии, необходимо ориентироваться на данные объективного обследования: бледная, влажная кожа, могут быть судороги, тахикардия. Биохимическим критерием гипогликемии является снижение сахара крови ниже 2,8 ммоль/л.
Дифференциальную диагностику необходимо проводить с алкогольным опьянением, эпилептическим припадком. Для уточнения диагноза в этих случаях также необходимо исследовать уровень сахара крови.
Принципы лечения
Легкая гипогликемия купируется приемом простых углеводов в количестве 1,5-2 хлебные единицы (20-25 г):
- 4-5 кусков сахара;
- 1,0-1,5 столовых ложки меда или варенья;
2-4 конфеты.
Если гипогликемия вызвана инсулином продленного действия, для профилактики рецидива гипогликемии, необходимо съесть кусок или 2 столовые ложки каши. Больной должен носить с собой простые углеводы: сахар, конфеты.
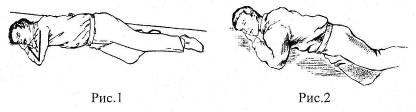
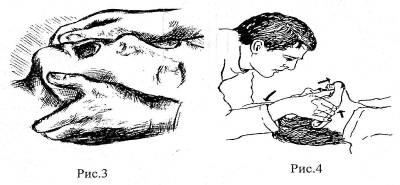
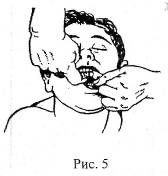
Для лечения тяжелой гипогликемии на догоспитальном этапе больного, потерявшего сознание, следует уложить на бок, освободить полость рта пациента от остатков пищи. Категорически запрещается вливать в полость рта больным, находящегося в бессознательном состоянии, сладкие растворы.
Внутривенно струйно вводят 40% раствор глюкозы в количестве, достаточном для полного восстановления сознания (обычно от 20 до 100 мл). Возможно введение 1 мл раствора глюкагона п/к или в/м.
Если больной не приходит в сознание после в/в введения 100 мл 40% раствора глюкозы, начинают в/в введенное введение 5-10% раствора глюкозы и госпитализируют пациента в специализированное отделение.
Для профилактики неотложных состояний больной должен обучаться в школе диабета, чтобы грамотно проводить самоконтроль и оказывать самопомощь.
При этом риск осложнений снижается.
8. Определение комы.
Кома (от греч. koma – глубокий сон) – полное выключение сознания с тотальной утратой восприятия окружающей среды и самого себя и с более или менее окружающей среды и самого себя и с более или менее выраженными неврологическими и нейровегетативными нарушениями. Механизмы развития комы различные, но основные патологические звенья стереотипы и составляют определенный биохимический каскад, этапы которого взаимосвязаны и взаимообусловлены, составляя порочные круги (Карлов В.А., 1999):
1. Накопления в клетках мозга глутамата и аспартата.
2. Истощение запасов АТФ в мозге синактивацией ионного насоса и развитием деполяризации клетки.
3. Деполяризация клеток из-за инактивации ионного насоса и воздействия глутомата и аспартата на поверхностные рецепторы клетки, которая приводит к потере клетками мозга ионов калия и накоплении ими ионов кальция, натрия, хлора и воды и развитию внутриклеточного отека.
4. Повышение концентрации Са+ в клетке стимулирует выделение глутомата и аспартата и ведет к перерасходу АТФ.
5. Активация фосфолипаз и протеаз с последующей деградацией клеточных мембран.
6. Активация перекисного окисления липидов (ПОЛ), развитие оксидантного стресса.
Далее возникает ишемия мозговой ткани, отек головного мозга, вызывающий «вторичную» ишемию (очередной «порочный круг»).
Комы любой этиологии проявляются потерей сознания, исчезновением чувствительности, рефлексов, тонуса скелетных мышц, расстройством вегетативных функций. Наряду с этими симптомами наблюдаются симптомы, характерные для основного заболевания.
8. Неотложная помощь при острой дыхательной недостаточности (ОДН)
Характер и очередность проведения лечебных мероприятий при оДН зависят от тяжести и причин, вызвавших данный синдром. Лечебные мероприятия должны осуществляться в следующем порядке:
1. Восстановите проходимость дыхательных путей по всей их протяженности.
2. Нормализуйте общие и местные расстройства альвеолярной вентиляции.
3. Устраните сопутствующие нарушения центральной гемодинамики.
После обеспечения проходимости дыхательных путей убедиться в генезе ОДН: с этой целью выведите нижнюю челюсть вперед и установите воздуховод в ротовую полость для устранения западения языка. Если после вышеуказанных мероприятий нормализуется дыхание, следует думать, что ОДН возникла на фоне обструкции верхних дыхательных путей. Если же после проведения вышеуказанного пособия признаки ОДН не купируются, вероятнее всего, центральный или смешанный генез нарушения дыхания.
4. Для купирования ОДН I стадии бывает достаточным проведение больному оксигенотерапии. Данный способ лечения показан во всех случаях возникшей артериальной гипоксемии.
Главная цель кислородной терапии – улучшить тканевую оксигенацию.
Можно проводить гипербарическую оксигенацию под давлением 1,6-2 атм. 1-3 сеанса в день по 40-60 мин.
Целесообразно сочетать оксигенотерапию с введением антигипоксантов – оксибутират натрия в растворе глюкозы, цитохром «С» в расторе глюкозы.
При ОДН I стадии на фоне устраненной обструкции дыхательных путей и при отсутствии воздуховода для предупреждения западения языка больному нужно придать устойчивое боковое положение.
Наличие ОДН II-III стадии является показанием для перевода больного на ИВЛ.
В экстремальной ситуации, при быстром нарастании признаков ОДН, показано проведение коникотомии или прокалывание трахеи толстыми иглами.
Трахеотомия производится в плановом порядке.
5. Терапия основного заболевания
6. Гепаринотерапия: гепарин 10 000 ЕД в/в болюсом, с последующей непрерывной инфузией 10-15 ед/кг/ч, или 20 000 ЕД п/к, рапределив на 4 инъекции (при трамбоэмболии легочной артерии поддерживается состояние гипокоагуляции).
7. Снижением давления в малом круге кровообращения папаверин или но-шпа 2,0 мл в/в каждые 4 часа; эуфиллин 2,4% - 10 мл в/в каждые 5-6 часов, нитроглицерин в/в капельно 10 мкг/ мин.
8. Симтаматическая терапия: коррекция кислотно-щелочного равновесия, обезболивание, инфузионная терапия, купирование коллапса, стимуляция дыхания и т.д.
9. Алгоритм оказания скорой помощи при травматическом шоке
Главной задачей лечения является возможно более раннее его начало с соблюдением преемственности оказания помощи на догоспитальном этапах лечебно-реанимационная помощь должна начинаться уже на месте происшествия и продолжаться во время транспортировки пострадавшего в стационар.
На догоспитальном этапе применяются такие методы противошоковой терапии, которые не требуют большой затраты времени и надежны.
1. Придание телу пациента оптимального положения (Тренделенбурга, Фовлера, Волковича-Дьяконова, дренажного, горизонтального на щите);
2. Временная остановка кровотечения (кровоостанавливающий жгут, наложения зажима, давящая повязка, пальцевое прижатие артерии, тугая тампонада раны, противошоковый костюм и др.);
3. Обезболивание и блокирование эмоционально-стрессовых реакций: новокаиновые блокады, нестероидные противосполительные препараты, например, кетонал 100-200 мг изолированно или в сочетании с опиатами (фентанил 0,1 мг внутривенно) или опиоидами (трамадол 100 мг внутривенно), чрезкожная элекутроаналгезия, воздействие на биологически активные точки и др.;
4. Воспаление объема циркулирующей крови (солевые растворы через рот, инфузию кровозаменяющих растворов в подкожную клетчатку, внутривенно, внутрикостно, внутриартериально) с ориентацией на ответную реакцию организма – системное артериальное давление должно находиться выше критического уровня (80 мм рт.ст).
5. Введение препаратов вазоторного и кардиотропного действия;
6. Проведение мероприятий по поддержанию внешнего дыхания: санация трахеобронхиального дерева - профилактика и устранение аспирационного синдрома, интубация, вспомогательная или заместительная ИВЛ, наложение окклюзионной повязки при открытом пневмотораксе, пункция плевральной полости при напряженном пневмотораксе);
7. Иммобилизация зон переломов, обширных мягкотканых повреждений, сосудов, нервов (транспортные шины, вакуумные матрасы, жесткие щиты, воротник типа Шанса и др.)
8. Местное охлаждение поврежденных участков тела (гипотермические пакеты, импровизированные холодные компрессы, лед, снег);
9. Органопротекторы (антигипоксанты, антиоксиданты, иммуномодуляторы);
10. Кортикостероидные гормоны;
11. Профилактика и лечение жировой эмболии (липостабил, глюкозо-навокоиновая смесь, перфоторан и др.)
При поступлении пациента в стационар, необходимо выделить повреждения, число и тяжесть локальных травм. В ситуации дефицита времени и недостатка объективной информации диагностика довольно сложна.
I. Дежурный врач проводит первичное обследование, устанавливаются:
- уровень сознания больного;
- количество и ритм дыхательных движений;
- обнаружение инородных тел во рту, глотке, а также обструкции трахеи;
- наличие подкожной эмфиземы в области грудной стенки, шеи, лица;
- наличие деформации грудной клетки – западение выпячивание, флотация;
- наличие или отсутствие дыхательных шумов (признак пневмоторакса и гемоторакса);
- наличие или отсутствие влажных хрипов (признак аспирации);
II. В случае, если определяется наличие шокогенной сочетанной или множественной травмы, врач созывает консилиум и решает вопрос о необходимости вызова реанимационной бригады.
III. Консилиум должен состоять из ведущих специалистов: ревматолога, нейрохирурга, травматолога, хирурга и др. (по профилю выявленных повреждений), в ночное время – из ответственных дежурных.
Желательно, чтобы все диагностические и неотложные лечебные мероприятия проводились указанными специалистами одновременно.
При проведении детального обследования действия должны быть направлены на:
- оценку общего состояния пострадавшего и диагностику шока, острой дыхательной недостаточности, черепно-мозговых повреждений;
- выявление повреждений позвоночника, таза;
- выявление переломов длинных трубчатых костей, внутрисуставных переломов, отслойку кожи и клетчатки;
- определение характера и размера ранения мягких тканей.
IV. После детального обследования консилиум выделяет ведущее повреждение и оценивает общее состояние пострадавшего;в зависимости от этого варианты госпитализации:
- в операционную для экстренных хирургических вмешательств, которые предпринимаются при остром внутреннем кровотечении, разрыве полых органов, и др.;
- в реанимацию для стабилизации жизненно важных функций, противошокового лечения и подготовке к отстроченному хирургическому вмешательству;
- в специализированное отделение для лечения по профилю, для планово-восстановительного хирургического вмешательства и т.д.
V. При терминальном состоянии у пациента персонал приемного отделения приступает к сердечно-легочной реанимации.
Литература
1. Сумин С.А. Неотложные состояния. –М: ООО «Медицинское информационное агентство», 2005.
2. Литвицкий П.Ф. Патофизиология. В 2т., т.1 –М.: ГЭОТАР-МЕД, 2003
3. Окороков А.НЕ. Диагностика болезней внутренних органов: П.З. Диагностика болезней органов дыхания: - М: Мед.лит., 2000.
4. Грищук И.Р. Хирургия-Мн: Новое знание, 2004.
Похожие работы
... вмешательство лучше проводить в условиях стационара на фоне комплексного лечения данного заболевания. Не рекомендуется удаление сразу нескольких зубов. НЕОТЛОЖНЫЕ СОСТОЯНИЯ В АМБУЛАТОРНОЙ СТОМАТОЛОГИЧЕСКОЙ ПРАКТИКЕ ПО МАТЕРИАЛАМ ГОРОДСКОЙ КЛИНИЧЕСКОЙ СТОМАТОЛОГИЧЕСКОЙ ПОЛИКЛИНИКИ № 1 Г. ОМСКА За период с 1994 по 1998 годы в ГКСП № 1 г. Омска обратилось 618462 пациентов. Из них у 804 ...
... тампон и сильно прижать плечо к туловищу. После максимального сгибания конечность фиксируют. 4. ПОМОЩЬ ПРИ ПЕРЕЛОМАХ И ВЫВИХАХ Определение абсолютных и относительных признаков переломов и вывихов. При оказании первой медицинской помощи при переломах и вывихах большое значение имеет нахождение признаков этой патологии. При сомнениях лучше считать, что перелом или вывих есть и оказывать помощь ...
... первых лет жизни можно использовать плотно прилегающую маску. Продолжительность ингаляции 5-10 мин, до полного прекращения распыления препарата. Небулайзерная терапия используется при любой степени тяжести приступа. Тактика небулайзерной терапии, в зависимости от тяжести приступа БА Тяжесть приступа легкий Средней тяжести Тяжелый Частота ингаляции через небулайзер однократная ...
... и кратность диагностических исследований, лечебные мероприятия, сроки лечения в стационаре и в амбулаторно-поликлинических условиях и требования к результатам лечения. СТАНДАРТЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ БОЛЕЗНЕЙ ОРГАНОВ ПИЩЕВАРЕНИЯ I. Международная классификация болезней (МКБ-10) 1. Гастроэзофагальный рефлюкс с эзофагитом (рефлюкс- Шифр К 21.0 эзофагит) Определение Рефлюкс-эзофагит — ...




0 комментариев