Навигация
Клинические проявления и диагностика гестоза
1.3 Клинические проявления и диагностика гестоза
Диагностика гестоза должна начинаться в доклинической стадии. Поэтому различают прегестоз, или претоксикоз. Это комплекс патологических изменений в организме беременной, непосредственно предшествующий клинической картине гестоза и выявляемый только специальными методами исследования.
Нарушения в сердечнососудистой системе:
- Асимметрия АД на правой и левой руках
- Снижение пульсового АД до 30 мм.рт.ст. и ниже (норма 40-50 мм.рт.ст.)
- Изменения периферического кровотока
(Оценка периферического кровотока может быть проведена при исследовании глазного дна, реографии матки и конечностей, а также с помощью специальной пробы. Руки поднять над головой, кисти при этом сжаты в кулак, через 3-5 секунд опустить руки и разжать кулаки. Побледнение кистей или отдельных пальцев, болезненность и парестезии являются положительным ответом).
Изменения показателей крови:
- Диспротеинемия (снижение альбумина, альбумин/глобулинового коэффициента)
- Уменьшение числа тромбоцитов до 160 тыс.и ниже (исследования в 16-22-28 нед).
- Лимфопения
- Активация перекисного окисления липидов
- Снижение уровня антикоагулянтов
(эндогенный гепарин, антитромбин - III)
Изменения мочи:
Снижение осмотической плотности
Снижение суточного диуреза ниже 900 мл
- Умеренная протеинурия
Прегестоз может не реализоваться в развернутую клинику гестоза, ибо комплексное лечение и тренирующие воздействия способны резко усилить адаптационные резервы организма беременной.
Степени видимых отеков:
1 степень - отеки нижних конечностей;
2 степень - отеки нижних конечностей и живота;
3 степень - отеки ног, живота и лица;
4 степень - анасарка.
Общее состояние беременных страдает лишь при выраженных отеках: появляется слабость, одышка, утомляемость. Артериальное давление и анализы мочи остаются в пределах нормы. Однако только у 8-10% пациенток отечный синдром не переходит в следующую стадию заболевания - гестоз.
В настоящее время участилось количество атипичных форм гестоза, и довольно часто (в 40-50%) наблюдается лишь 2 симптома из “классической” триады.
Наиболее постоянный симптом гестоза - гипертензия. Для ее выявления и оценки следует знать не абсолютные величины артериального давления, а изменения в динамике: повышение систолического АД на 15-20%, а диастолического на 10% от исходного уровня, следует рассматривать как гипертензию. Особенно это важно для лиц, страдающих ВСД по гипотоническому типу и с органическими заболеваниями сердца.
Прогрессирующее увеличение диастолического АД и снижение пульсового давления до 30 мм.рт.ст. и ниже свидетельствует о выраженном спазме артериол и является прогностически неблагоприятным (при этом более чем в 2 раза замедляется кровоток в плаценте, что является угрозой для жизни плода).
У беременных с гестозом нередко наблюдается асимметрия АД. Разница цифр АД на руках может составлять от 15 до 50 мм рт.ст. Чем больше степень асимметрии, тем тяжелее протекает гестоз.
Другой симптом гестоза - протеинурия. Для суждения о ее выраженности целесообразно исследование суточной порции мочи, т.к. выделение белка в течение суток может значительно варьировать. При нетяжелых формах гестоза происходит потеря 2-3г белка в течение суток, при тяжелых - 5г и более. При значительной и длительной потере белка с мочой снижается количество белка в крови (гипопротеинемия до 60-50 г/л), что приводит к снижению онкотического давления и усугублению отечности тканей. Возникают так называемые “голодные” отеки.
Гестоз делят на 3 степени тяжести в зависимости от выраженности ее симптомов. Для этого используют балльные шкалы, например, шкалу Витлингера.
Более широко принята в России шкала Goeckе, модифицированная Савельевой Г.М. (Приложение 2).
Преэклампсия
Признаки преэклампсии:
1. Головная боль (чаще в височных и затылочных областях), головокружение, тяжесть, чувство жара в голове.
2. Признаки ухудшения зрения (мелькание мушек перед глазами, пелена, периодическое снижение зрения).
3. Боли в правом подреберье или эпигастральной области, тошнота, рвота.
4. Ухудшение общего состояния (слабость, сонливость, заторможенность, вялость, апатия).
Внутричерепная гипертензия ведёт к острому нарушению мозгового кровообращения, появляется судорожная готовность ® эклампсия ® кома.
Кроме отеков, гипертонии и протеинурии, нарастающих при переходе нефропатии в преэклампсию, к которым присоединяются новые симптомы, связанные с нарушением функций ЦНС, расстройством мозгового кровообращения, повышением внутричерепного давления и отеком мозга.
Диагноз преэклампсии ставят при артериальном давлении, превышающем 140/90 мм рт ст. после 20 нед беременности на фоне отеков и/или протеинурии, при наличии субъективных симптомов (головная боль, боль в эпигастральной области, мелькание «мушек» перед глазами, сонливость и т. д.), характеризующих гипертензивную энцефалопатию.
При установлении диагноза преэклампсии следует учитывать хорошо известные факторы риска: первую беременность (среди повторнородящих этот диагноз может быть исключен на 50 %, а среди многорожавших — на 70%), наличие хронического заболевания почек, проявляющегося протеинурией и отеками, артериальную гипертензию, возраст до 25 и после 35 лет. В научной литературе уже стал появляться термин «легкая преэклампсия», исходы которой благоприятны, так как в основе этого диагноза лежит однократное повышение артериального давления.
У большинства беременных с гестозом имеются в различной степени выраженные, но все признаки критического состояния: гиповолемия, а следовательно, увеличение всех концентрационных показателей, централизация кровообращения, гипоксемия, нарушение кровообращения в жизненно важных органах — мозге, почках, печени. Это в свою очередь связано с ухудшением реологических свойств крови, наличием микротромбоза, возникновением диффузионно-перфузионной плацентарной недостаточности, а также недостаточности функции почек, миокарда, легких. Компенсаторныи генерализованный сосудистый спазм, нарушение всех видов обмена, и в первую очередь водно-солевого, усугубляет тяжелое состояние больной.
С учетом имеющихся данных можно сгруппировать наиболее типичные для преэклампсии клинико-лабораторные признаки.
1. Гиповолемия (снижение объема плазмы по сравнению с должным приростом в данном сроке гестации более 30 %).
а) Сопряженные с гиповолемией изменения гемодинамики (увеличение ОПСС, среднего артериального давления, минутного объема, частоты сердечных сокращений, давления заклинивания в легочной артерии, снижение центрального венозного давления).
б) Нарушения микроциркуляции и реологии (увеличение концентрации гемоглобина, гематокрита; снижение количества тромбоцитов, усиление агрегации тромбоцитов и эритроцитов; изменение размеров и свойств форменных элементов крови; повышение проницаемости сосудистой стенки; снижение КОД плазмы крови; гипоальбуминемия, диспротеинемия; хронический синдром — ДВС).
2. Нарушение функции почек (олигурия, протеинурия, нарастание в плазме мочевой кислоты, креатинина, азота мочевины; клиренса осмотически свободной воды).
3. Нарушение функции печени (возрастание ACT, ЛДГ, щелочной фосфатазы, снижение альбумина).
4. Гиперплацентоз (шоковая плацента) и гипотрофия плода.
Эклампсия
Эклампсия - это клинически выраженный синдром полиорганной и полисистемной недостаточности на фоне которого развивается один или несколько судорожных припадков у беременных, рожениц или родильниц с гестозом.
В настоящее время эклампсия редко развивается у беременных с гестозом в условиях стационара, так как внедрение методов интенсивной терапии позволило достаточно эффективно предупреждать развитие судорожной стадии. Однако больные могут поступить в акушерский стационар с клинической картиной эклампсии, которая в таком случае остается довольно частой причиной материнской смертности.
Во время эклампсического приступа возникает спазм дыхательной мускулатуры, приводящей к апноэ, нарушению дыхания, западению языка, обструкции дыхательных путей, вследствие чего возникает гипоксия и гиперкапния. Последняя усиливает секрецию желез, вследствие чего начинается повышенное отделение желудочного, кишечного сока, слюны и бронхиального секрета. Поскольку при потере сознания отсутствует кашлевой рефлекс, накопление бронхиального секрета и слюны приводит к сужению дыхательных путей или закрытию их просвета, что вызывает образование ателектазов, нарушение газового обмена. Шунтовая циркуляция усиливает гипоксию и задержку углекислоты. Гиперкапния, снижая возбудимость дыхательного центра, усугубляет нарушение газового обмена, а раздражение сосудодвигательного центра и синоаортальных рецепторов способствует повышению артериального давления в большом и малом круге кровообращения.
Прогрессирующий спазм сосудов во время приступа эклампсии и избыток крови, внезапно поступающей в циркуляторное русло из спазмированных мышц, оказывает значительную нагрузку на сердце, которая усиливается гипоксией и гиперкапнией. Этим объясняются нарушения ритма сердца и изменения на ЭКГ. В результате повышенной нагрузки на сердце развивается тахикардия, расширяются полости сердца, возникает циркуляторная недостаточность центрального происхождения, которая усугубляет гипоксию и гиперкапнию.
При эклампсии нарушение функции сердца (синдром низкого сердечного выброса) часто сочетается с отеком легких, усугубляющим гипоксию и гиперкапнию, что приводит к еще большей недостаточности функции сердца
При повторяющихся приступах эклампсии вследствие увеличения внутричерепного давления нарушается функция терморегулирующего центра, что приводит к гиперпирексии.
При эклампсии приблизительно у 75 % больных имеются признаки печеночной недостаточности. При эклампсии имеется также нарушение функции почек. Морфологические и функциональные изменения приводят к нарушению фильтрации, реабсорбции и секреции веществ почкой, что является одной из причин дальнейшего развития гипертензии, протеинурии, отеков. При эклампсии вследствие нарушения функции почек (вплоть до анурии) компенсация осуществляется только за счет усиления вентиляции при условии свободной проходимости дыхательных путей и отсутствия повреждения мозга или угнетения дыхательного центра, обусловленного седативной терапией. В противном случае прогрессирующий порочный круг приводит к смешанной форме ацидоза, усугублению гипоксии, гиперкапнии, усилению внутричерепной гипертензии и, как следствие, к учащению приступов. Если порочный круг прервать не удается, то кровоизлияние в мозг, паралич дыхательного центра, остановка сердца, шок, недостаточность сердца, приводящая к отеку легких, или респираторный и метаболический ацидоз заканчиваются летальным исходом. При наступлении смерти через несколько дней причиной ее является аспирационная или гипостатическая пневмония, печеночная кома, двусторонний некроз коркового вещества надпочечников или недостаточность почек вследствие омертвения нефротелия канальцев с нарушением целостности базальной мембраны. После перенесенной эклампсии больной угрожают нарушения со стороны центральной нервной системы (психоз, паралич, вегетативные нарушения, эпилепсия, головная боль, ослабление памяти и др.) и других систем и органов.
1.4 Этиологические факторы развития гестоза
Группа риска
1. Женщины с экстрагенитальными заболеваниями (развиваются сочетанные гестозы).
2. Юные первородящие (до 18лет).
3. Возрастные первородящие.
4. Многоплодие.
5. Многоводие.
6. Ранний гестоз.
7. Поздний гестоз при предыдущих беременностях.
8. Резус-конфликт.
9. Отсутствие гипотонии во 2 триместре беременности
10.Хронические интоксикации и инфекции
11.Женщины с хроническими стрессами, утомлением, что свидетельствует об инертности ЦНС и слабой адаптационной способности.
12.Беременность на фоне заболевания почек, вегето-сосудистой дистонии, ожирения, артериальной гипертензии.
13.Наследственная предрасположенность.
14.Социальные и экологические факторы (хроническая гипоксия, плохое питание).
При гестозе происходит нарушение адаптационных механизмов систем, обеспечивающих компенсаторно-трофические функции организма, под влиянием разнообразных стрессовых факторов, предшествующих заболеваний или сопутствующих заболеваний и других экстремальных ситуаций.
Гестоз часто развивается при экстрагенетальных заболеваниях, у больных сахарным диабетом, хроническим пиелонефритом, при органических пороках сердца, патологии гепатобилиарной системы,при склонности к сосудистой гипертензии. Возникновению указанного осложнения беременности способствуют ожирение, аллергия, интоксикация. Значительно повышают риск гестоза крупный плод и двойня что связано с увеличением площади и массы плаценты. Умеренная избыточная масса тела до беременности не увеличивает риск, развития гестоза, но влияет на вероятность рождения крупного плода. В то же время выраженное ожирение гормональной этиологии является наиболее существенным фактором риска раннего развития и тяжелого течения гестоза с ретардацией плода. При этом увеличивается вероятность эклампсии.
Недостаток поваренной соли в пище является таким же существенным фактором риска гестоза, как и увеличение ее потребления. Уменьшение содержания кальция в повседневном рационе беременной женщины повышает риск развития гестоза.
Гипертензия до беременности повышает риск развития гестоза особенно в сочетании с состоянием тревоги и подавленности. Сочетание нескольких факторов риска делает развитие гестоза наиболее вероятным. При этом в группу высокого риска составляют беременные с артериальной гипертензией, гипотонией вегето-сосудистой дистонией, пороками сердца, ожирением, диффузно-токсическим хроническими неспецифическими заболеваниями легких, наличие гестоза в анамнезе.
Группа умеренного риска включает беременных страдающих ожирением, патологией гепато - билиарной системы ревматизмом.
Группа низкого риска - практически здоровые беременные женщины. Риск гестоза повышен у первородящих женщин до 17 лет и старше 35 лет.
Несовершеннолетние женщины должны включаться в группу высокого риска развития гестоза ввиду недостаточной адаптации к беременности и вероятности чрезмерной стрессовой реакции на нее. Легкие формы гестоза наблюдаются с одинаковой частотой у беременных женщин старше 20 лет и у несовершеннолетних, тогда как тяжелые формы заболевания у последних возникают в 2, 5 раза чаше гестоз у несовершеннолетних протекает с выраженной гипертензией и отечным синдромом с 12-16 недель беременности, а у женщин старше 35 лет фоновая экстрагенитальная патология способствует тяжелом) течению гестоза; гестоз осложняет беременность у каждой пятой несовершеннолетней женщины и у каждой второй женщины старше 35 лет. При этом одинокие женщины страдают гестозом в 3 раза чаще, чем имеющие семью.
Некоторые исследователи считают, что нерегулярное наблюдение в женской консультации является самым главным фактором риска гестоза; 38% беременных с тяжелыми формами гестоза не были под наблюдением врача в течение всей беременности.
Сезонность, особенности природно-климатических условий различных регионов оказывают существенное влияние на риск развития и течение гестоза. Наиболее часто гестоз развивается в марго июне месяцах у первобеременных Женщин до 20 лет с повышенной эмоциональной нагрузкой и избыточной массой тела. Риск гестоза увеличивается по мере нарастания солнечной активности. Жаркий и влажный климат способствует развитию вялотекущих форм гестоза без возникновения эклампсии; при низкой температуре атмосферного воздуха и резких колебаниях атмосферного давления гестоз протекает с выраженной гипертенезией, часто осложняется эклампсией. Метеочувствительность имеет место у 15% женщин с неосложненной беременностью и у 62-99% женщин с гестозом различной степени тяжести. Важными факторами риска гестоза следует считать загрязнение атмосферного воздуха выбросами промышленных предприятий и автомобильного транспорта).
Использование компьютерной оценки факторов риска позволяет прогнозировать развитие гестоза в I триместре беременности с точностью 80-94%, а во II триместре — 100%.
В последние годы появились сообщения, что факторы риска имеют корреляционные связи с некоторыми звеньями патогенеза гестоза и сами инициируют патологический процесс значительно раньше появления клинических признаков заболевания (И В. Абрамченко и соавт., 1992). Вместе с тем, далеко не все факторы оказывают одинаково значительное влияние на частоту и особенности течения гестоза. Сопоставление полученных данных затруднено ввиду различий в методических подходах к изучению факторов риска заболевания.
Похожие работы
... дородовой подготовки – создание негормонального глюкоза-кальциево-витаминного фона при продолжающейся терапии плацентарной недостаточности. БЕРЕМЕННОСТЬ И РОДЫ ПРИ ГИПЕРТОНИЧЕСКОЙ БОЛЕЗНИ К числу наиболее распространенных форм заболеваний сердечно-сосудистой системы относится гипертоническая болезнь, эссенциальная артериальная гипертензия. Артериальную гипертензию выявляют у 5% беременных. Из ...
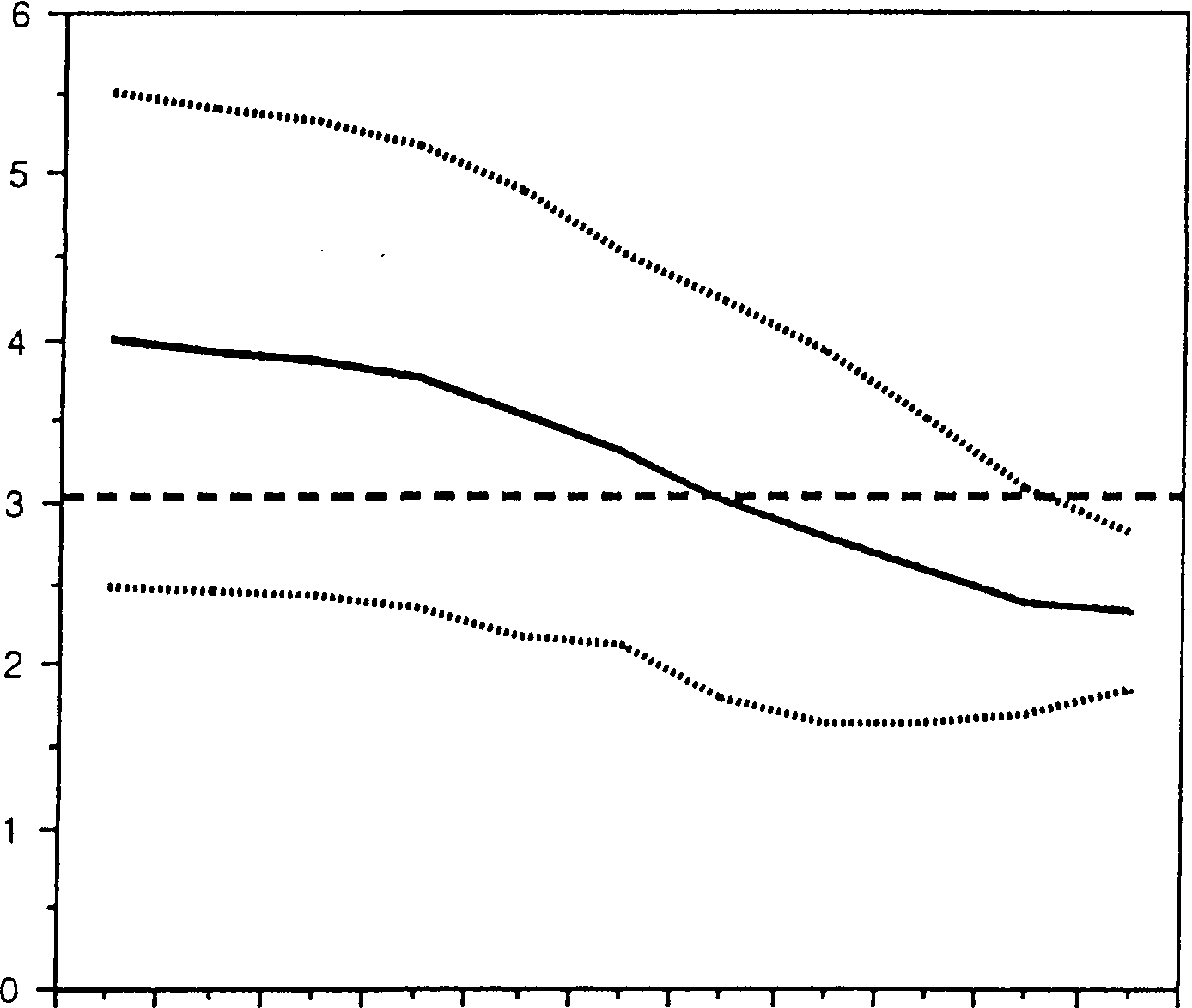
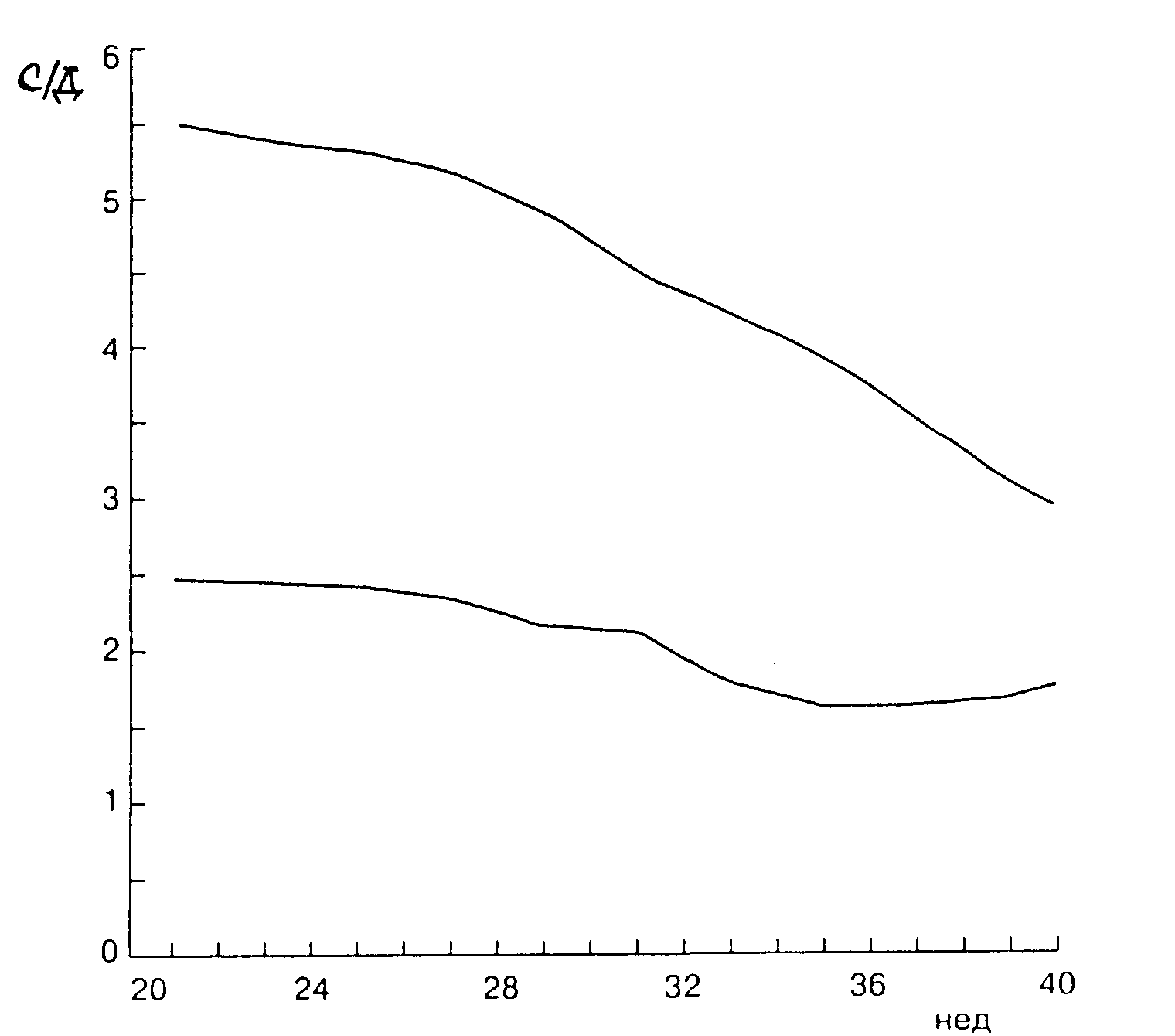
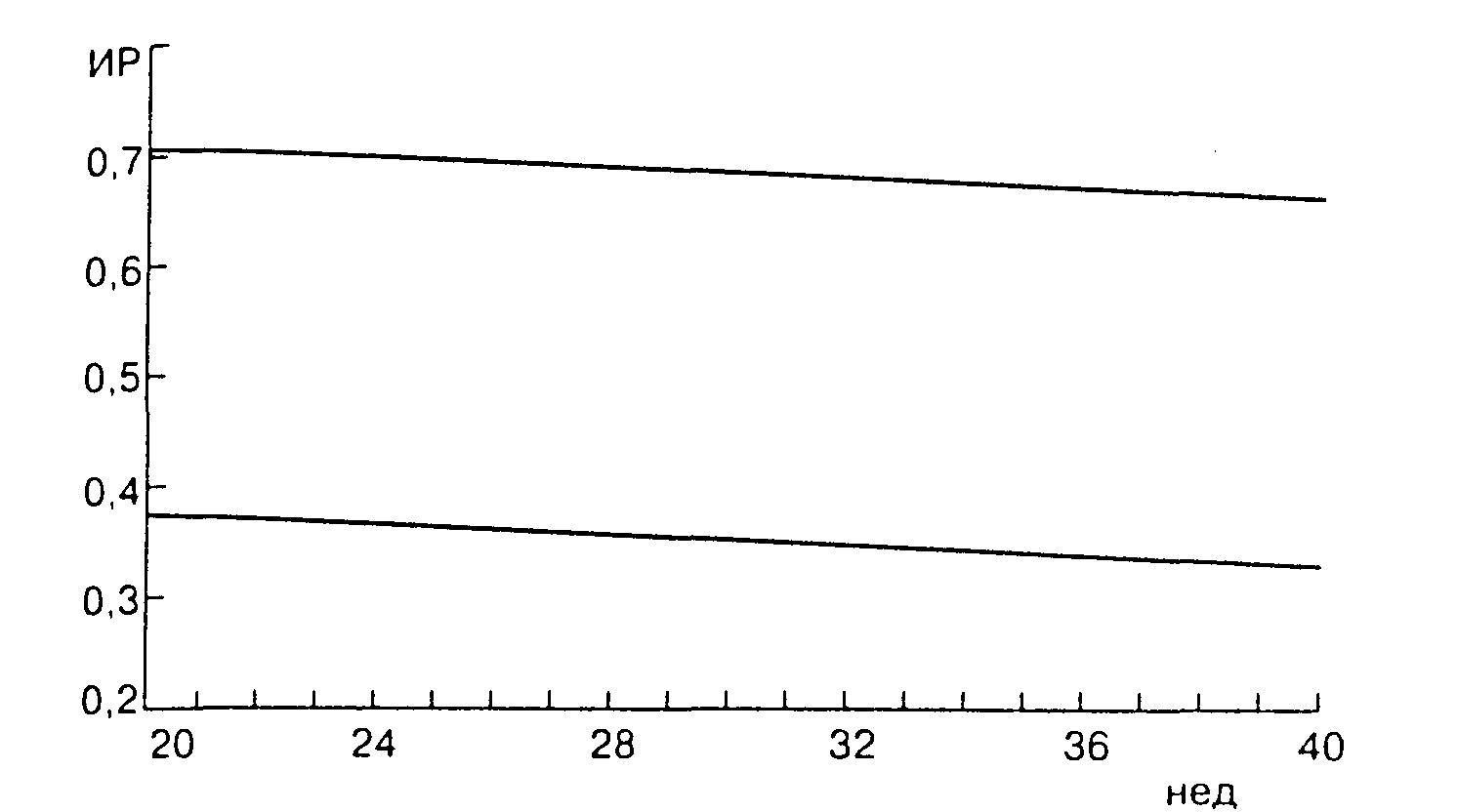
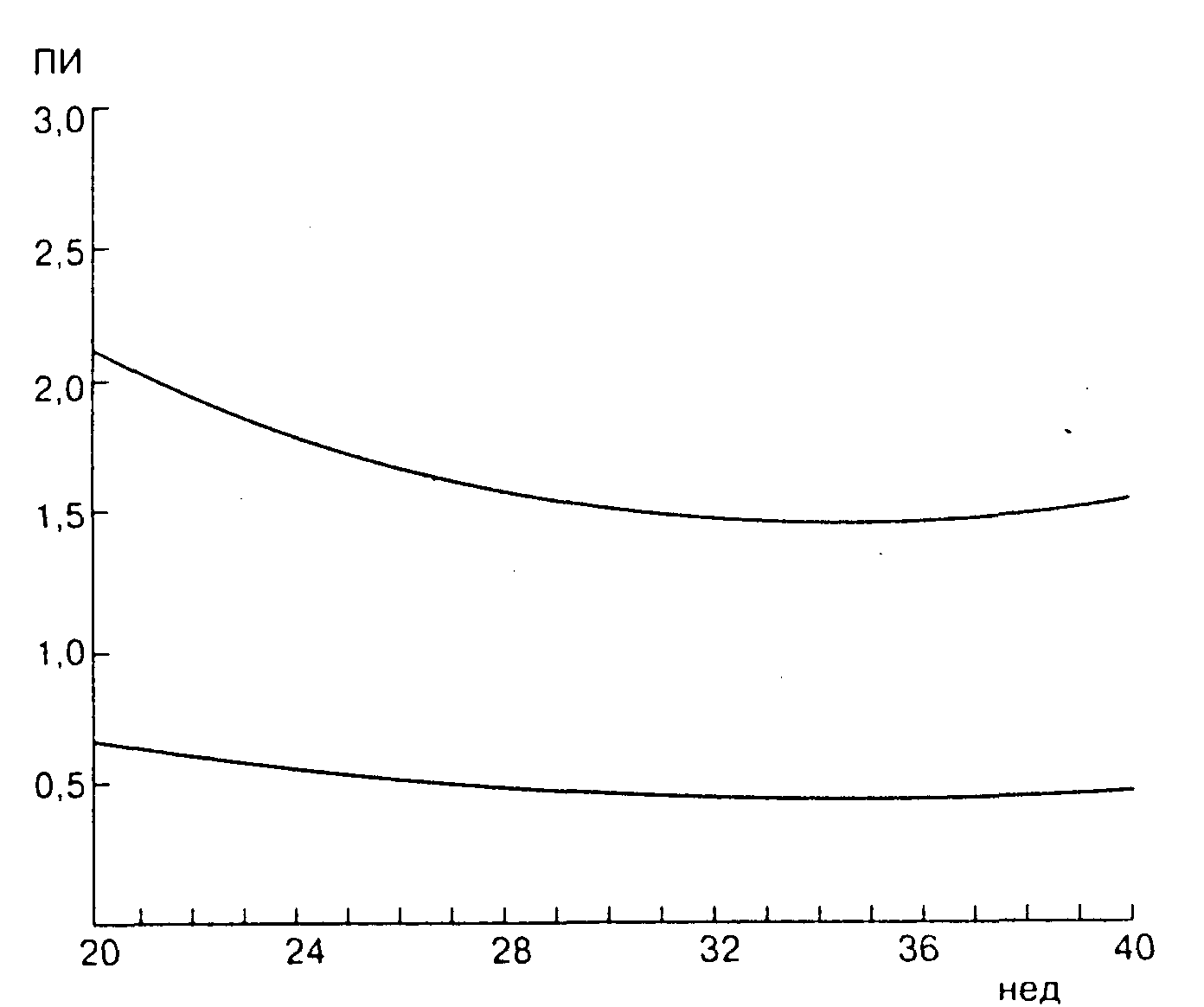
... в средней мозговой артерии при сроке 22-41 недель. Норма СДО более 4,4, ИР - 0,773. Норма не означает удовлетворительное состояние плода. ДОППЛЕРОМЕТРИЧЕСКАЯ ХАРАКТЕРИСТИКА НАРУШЕНИЯ МАТОЧНО-ПЛАЦЕНТАРНО-ПЛОДОВОГО КРОВОТОКА В.В. Митьков (1). В настоящее время нет достаточных оснований и убедительных данных, чтобы считать оправданным использование допплерографии в качестве скринингового метода в ...
... мочевины, увеличивается гематокрит (из-за дегидратации) в несоответствии с количеством эритроцитов и гемоглобина. Высокие цифры гематокрит и гемоглобина свидетельствуют о тяжелых степенях раннего токсикоза беременных. В результате этих процессов развивается метаболический ацидоз в сочетании с гипокалиемией. Для того чтобы определить степень тяжести рвоты беременных необходимо проводить ...
... психопрофилактической подготовкой к родам, которую обеспечивает женская консультация в рамках страховой медицины. программа занятий в «школе материнства» 1 триместр (1 – 3 месяцы беременности) 1. Жизнь до рождения (гинеколог) 2. Лечебная гимнастика (врач ЛФК) 1 триместр (4 – 6 месяцы) 1. Гигиенические правила в период беременности (гинеколог) 2. ...

0 комментариев